Elen Ulseth Pedersen Neiden, Hilde Nordgarden, Anne Rønneberg og Athanasia Bletsa
Utfordringer med tverrprofesjonell oppfølging
Overtannlege, spesialist i pedodonti. TAKO-senteret, Klinikk for kirurgi, Lovisenberg Diakonale Sykehus, Oslo
Avdelingsleder, dr.odont og spesialist i pedodonti. TAKO-senteret, Klinikk for kirurgi, Lovisenberg Diakonale Sykehus, Oslo
Førsteamanuensis, spesialist i pedodonti. Avdeling for pedodonti og atferdsfag, klinikksjef, Klinikk for allmenn odontologi – barn, Institutt for klinisk odontologi, Det odontologiske fakultet, Universitetet i Oslo
Førsteamanuensis. Seksjon for pedodonti, Institutt for klinisk odontologi, Det medisinske fakultet, Universitetet i Bergen og forsker/spesialist i endodonti og pedodonti, Tannhelsetjenestens kompetansesenter Vestland (TkVestland)
Denne kasuistikken beskriver en ung jente med sammensatte og alvorlige helseutfordringer som i tillegg til svært avansert medisinsk oppfølging og behandling har behov for oppfølging av og samhandling rundt sin orale helse. Til tross for at jenta er fulgt opp av mange medisinske kompetansemiljø opplever jenta og familien barrierer for å kunne få god og likeverdig oppfølging av sin orale helse. Siden tannhelsetjenesten er organisert og finansiert på en annen måte enn øvrig helsetjeneste oppleves kommunikasjonsutfordringer, der mor må ta ansvar for å formidle informasjon og koordinere nødvendige tiltak. Videre oppleves svært lange ventetider for undersøkelser og behandling av orale helseutfordringer i generell anestesi.
Barn med alvorlige og sammensatte medisinske behov har ofte dårligere oral helse enn befolkningen generelt. Mange systemiske helsetilstander øker risikoen for oral sykdom, som gjensidig er en risikofaktor for systemiske helsetilstander [1].
Det blir utført stadig flere organtransplantasjoner på barn, også av organer som til nå har vært svært uvanlige å transplantere. Barn som har gjennomgått transplantasjon, forventes å leve lenger med sitt transplantat og blir utsatt for immunsuppresjonsbehandling over en mye lengre periode enn voksne, med de senvirkningene dette medfører [2]. De får ofte omfattende medisinsk behandling mens de er under vekst og utvikling. Det er avgjørende med tverrfaglig samarbeid mellom helse og tannhelsepersonell for å ivareta en god oral helse.
I dag er det tilfeldig om barn på sykehus med problemer knyttet til oral helse får den hjelpen de trenger, og koordinering av tjenester er ikke etablert på systemnivå. Det er behov for å belyse hvordan man bedre integrerer oral helse i et helhetlig perspektiv for mennesker med sammensatte behov på systemnivå. Kasuistikken gjenspeiler noen av barrierene disse pasientene møter, og den ble skrevet på oppfordring fra pasientens mor.
Både pasienten og hennes mor har samtykket til publisering av denne kasusrapporten.
Bakgrunn
En ti år gammel jente ble våren 2014 henvist fra Den offentlige tannhelsetjenesten (DOT) til Seksjon for pedodonti ved Det medisinske fakultet i Bergen, for vurdering av tannstatus og eventuell videre behandling.
Jenta var adoptert fra USA og flyttet til Norge som femåring i 2009. Hun var alvorlig syk fra fødselen og hadde vært 77 ganger i narkose før fylte seks år.
Jenta fikk transplantert tynntarm og bukspyttkjertel i 2008 i USA da hun var fire år. Hun mangler milt og galleblære. Næring har hun fått via nasogastrisk sonde fra fødselen og hun har ileostomi. Hun følges opp ved gastroseksjonen ved Barneklinikken, Haukeland Universitetssykehus (HUS) og ved «Drottning Silvias barn- och ungdomssjukhus» i Göteborg.
Hun er plaget med luftveisinfeksjoner, er munnpuster og har stor brekningstendens. Hun har også en mild form for psykisk utviklingshemming. Hun bruker immunsuppressive legemidler (Prograf), antibiotika (Apocillin, Vancomycin, Flagyl) og antidiarrokium (Imodium) daglig.
Mor har hovedansvar for jentas medisinbruk, oppfølging og stell. Hun har assistenter tilknyttet skole og hjemmet, samt at hun følges opp av fysioterapeut, ergoterapeut og logoped. Jenta har blitt fulgt opp i DOT med kontroller og forsøk på tannrens. På grunn av hennes alvorlige helsetilstand var det minimalt med tannpuss de første årene. Ved henvisningstidspunktet pusset mor datterens fortenner en til to ganger daglig, men det var vanskelig å utføre puss lenger bak i munnen grunnet brekningstendens. Da hun ikke hadde noe matinntak via munnen, hadde hun hele tiden hatt mye tannstein.
Mor etterlyste et bedre samarbeid mellom tannhelsepersonell og øvrig helsepersonell. Hun opplevde at det ikke var god kommunikasjon mellom de involverte behandlere.
Tidligere sykehistorie og behandlingsløpet
Første konsultasjon i DOT var november 2010 (seks år) og jenta ble henvist til tannbehandling i narkose. Hun ble på samme tid henvist til TAKO-senteret fra Avdeling for barnemedisin, Oslo Universitetssykehus (OUS), for vurdering av tannstatus og spiseproblematikk (figur 1).
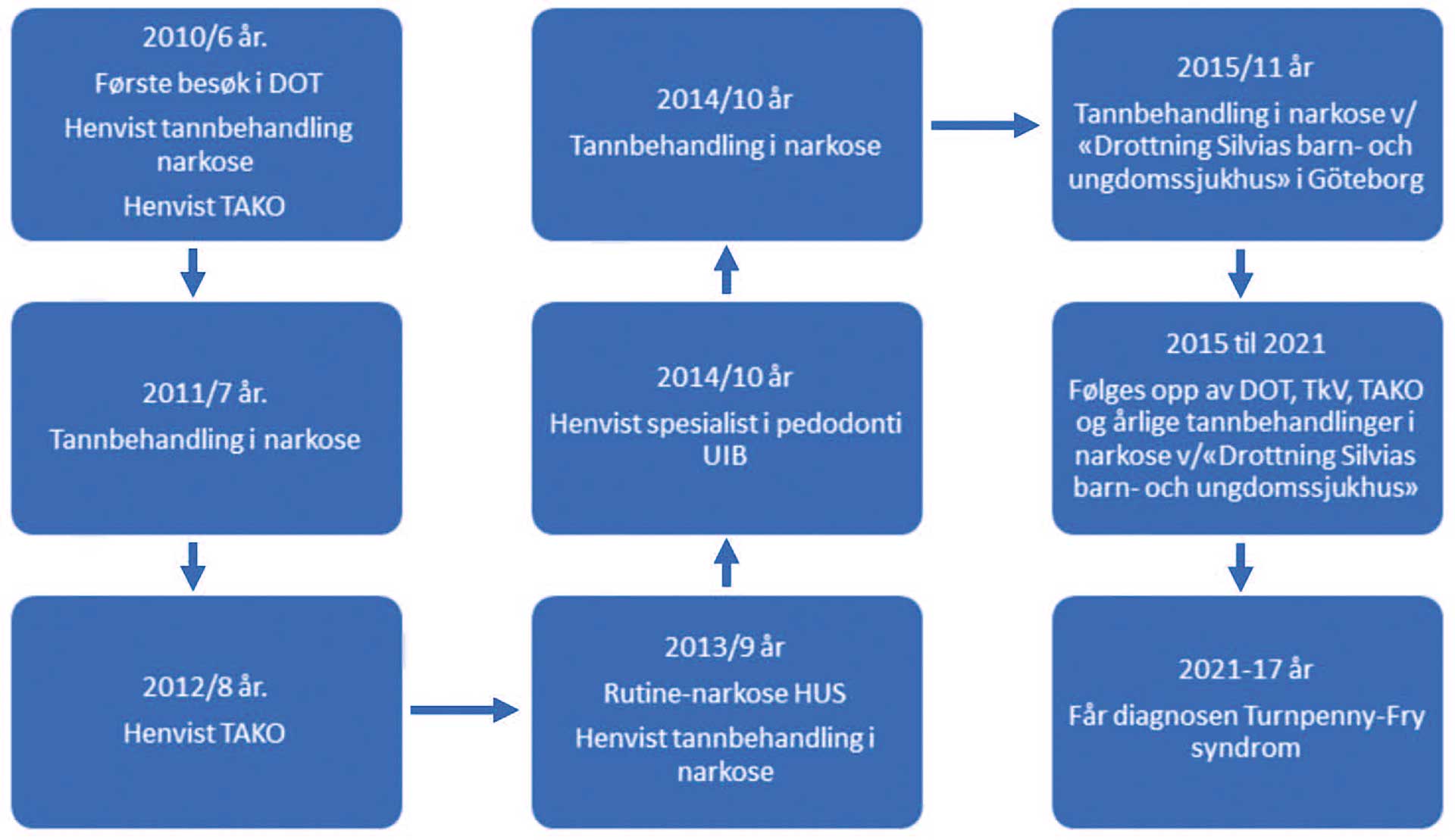
Figur 1. Sykehistorie og behandlingsløpet illustrert i en tidsforløp.
Undersøkelse av tannlege og logoped ved TAKO-senteret i januar 2011, da hun var sju år, avdekket store mengder tannstein, gingivitt og ødematøs gingiva. Man så også behov for tannbehandling i narkose, og anbefalte høy prioritering i narkosekø grunnet den medisinske tilstanden. Det ble også anbefalt tilvenning til munnstimulering, oralmotorisk- og spisetrening.
Behandling i narkose ble gjennomført 11 måneder etter henvisning i november 2011.
Hun ble på nytt henvist fra OUS til TAKO-senteret for opplæring av skoleansatte/skoleassistent i orofacial stimulering for å øke toleranse for berøring og regulere følsomhet i ansikts- og munnområdet. Mor og assistenter fikk opplæring av fysioterapeut (april 2012 – åtte år).
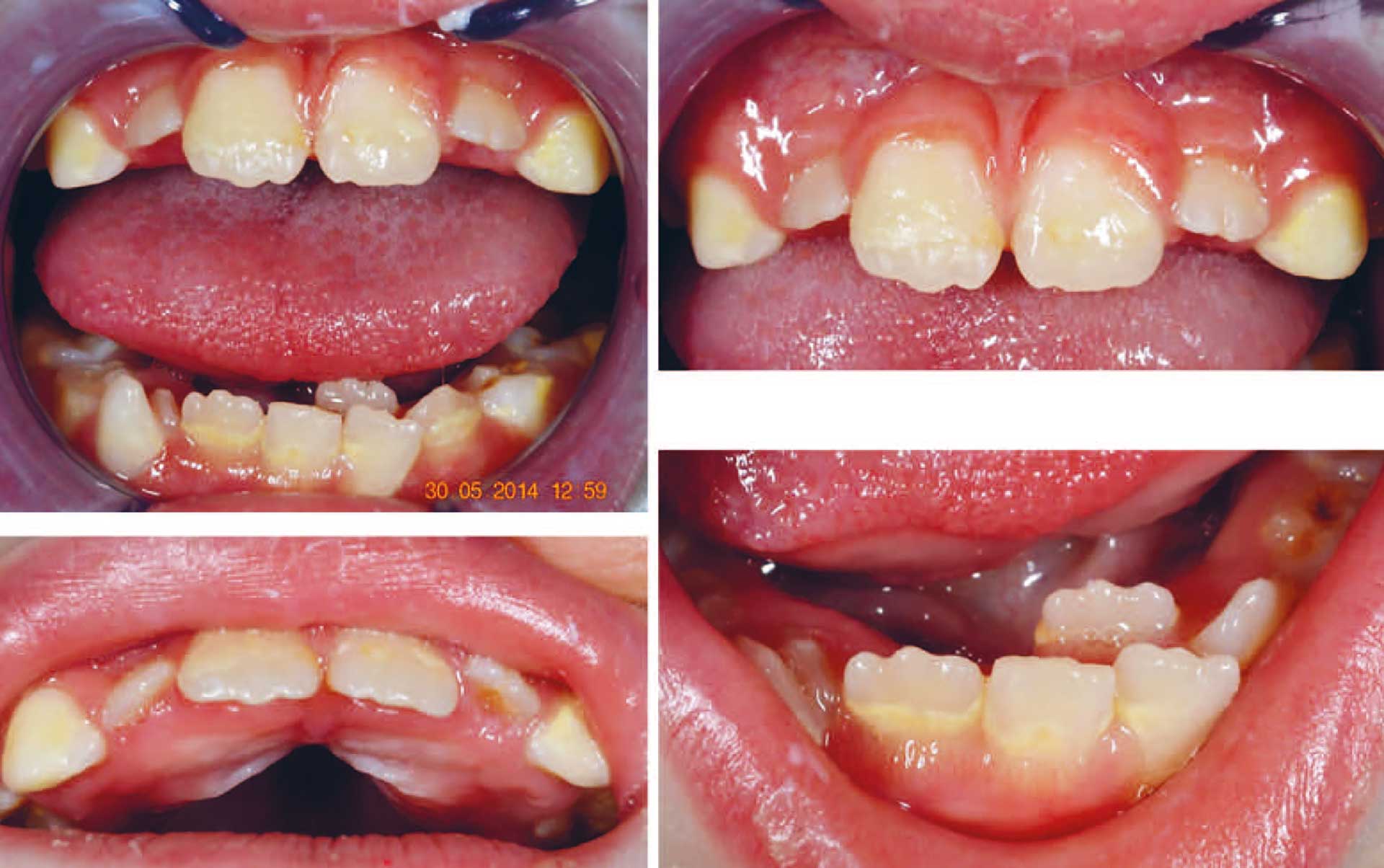
Figur 2. Bilder tatt ved konsultasjon på TkV (10 år). Tydelig tannstein kan sees på tennene. Tann 32 frambrutt i lingval posisjon. Det er total plassmangel for tann 32 i tannrekken.
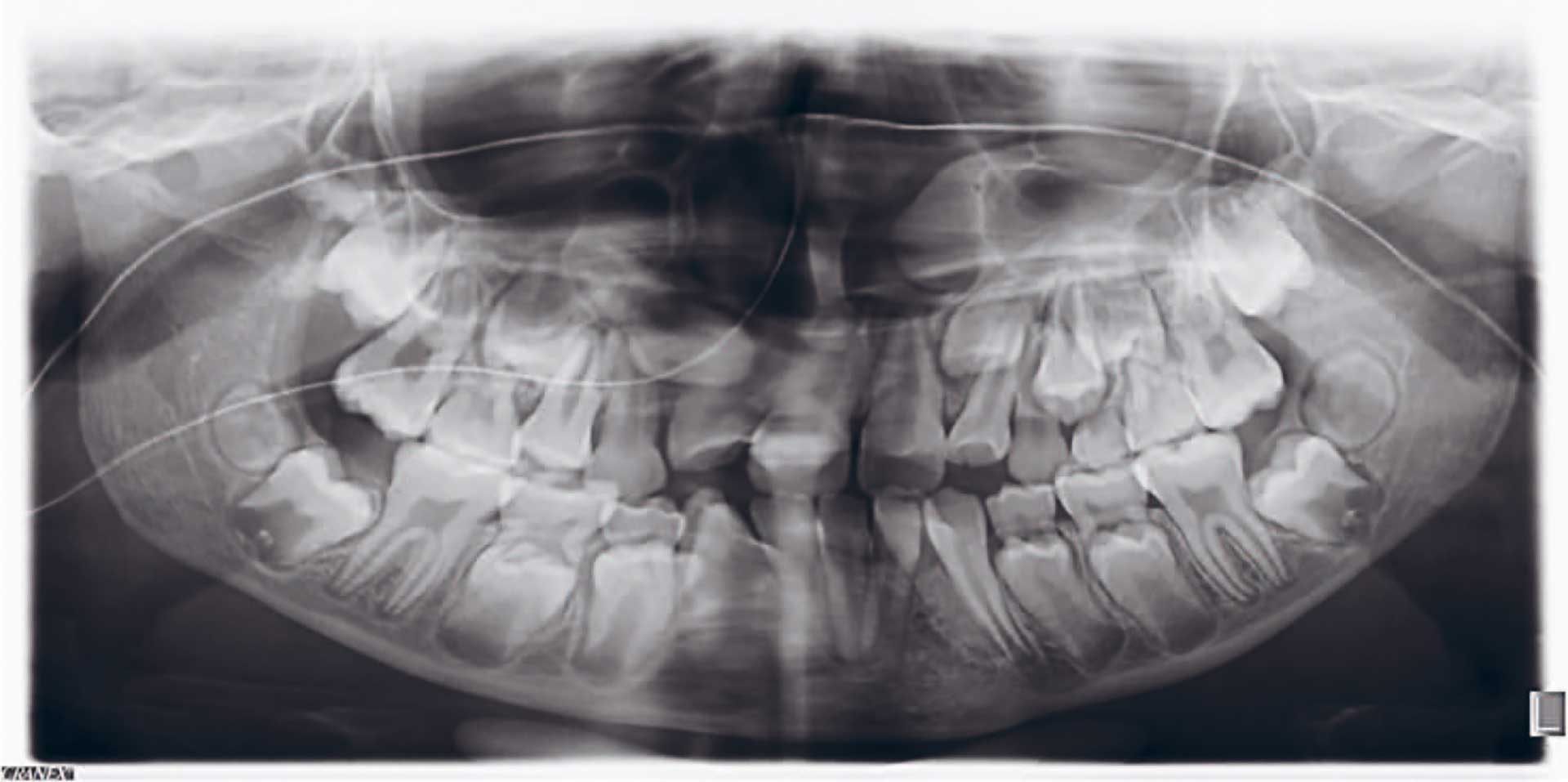
Figur 3. Panoramarøntgen (10 år). Legg merke til de ektopisk beliggende tannanleggene 13 og 23. Radiopake linjer som tegner seg frontalt over bildet er forenlig med nasogastrisk sonde som pasienten får næring gjennom.
I april 2013 (ni år) var pasienten i narkose ved Barneklinikken på HUS. Behandlende lege lurte på om økte CRP-verdier kunne skyldes infeksjonsfokus i munn/tenner. Kjevekirurg ble konsultert og registrerte plakk, tannstein og kronisk gingivitt med lettblødende gingiva. Det ble anbefalt at DOT på ny henviste for tannbehandling i narkose. Tannpleier ved DOT fulgt opp pasienten (tannsteinsrens med håndinstrumenter) i påvente av narkosetime.
Ett år senere ble jenta henvist til spesialist i pedodonti ved Tannhelsetjenestens kompetansesenter Vest (TkV) og pasient ble overført til spesialistkandidat i pedodonti ved Universitetet i Bergen (UiB). Ved undersøkelse ved Spesialistutdanningsklinikken, UiB (april 2014 – ti år) ble det notert at jenta var liten for alderen, hypersensibel for berøring i munnen og vegret seg sterkt for behandling. Klinisk- og røntgenologisk undersøkelse (panoramarøntgen) samt kliniske foto ble utført i den grad det lot seg gjøre. Ekstraoralt ble det påvist tørre lepper, tendens til underbitt og intraoralt ødematøs/rødlig gingiva og et blandingstannsett med mye tannstein, tannbelegg og plakk. Mengden tannstein vanskeliggjorde inspeksjon av tannflater. Karieslesjoner ble ikke observert. I underkjeven var det plassmangel og tann 32 var eruptert lingvalt for tannrekken. Tann 31 hadde gingival retraksjon labialt (figur 2). Tannanlegg for 13 og 23 kunne palperes labialt, men hadde en høytliggende posisjon.
Panoramarøntgen viste at alle permanente tannanlegg var til stede. Tann 12 og 22 hadde muligens noe avvikende kronemorfologi, men det ble ikke bekreftet klinisk, grunnet manglende erupsjon. Tannanleggene 13 og 23 hadde en uttalt mesioangulær posisjon. Roten av tann 31 divergerte distalt. Persisterende tann 83 hadde svakt distaltippet frembruddretning mot tann 43 som hadde eruptert (figur 3).
Det ble ansett som viktig for jentas generelle helsetilstand å unngå infeksjoner og det var behov for tverrfaglig tilnærming og samarbeid mellom ulike helseinstitusjoner. Jenta håndterte fortsatt ikke vanlig tannbehandling, grunnet ekstrem brekningstendens samt vegring.
Det ble gjennomført konsultasjon med kjeveortoped ved TkV, og ekstraksjon av tann 31 anbefalt.
Tannbehandling i narkose ble utført 14 måneder etter henvisning. Det ble utført tannrens, slik at en grundigere undersøkelse kunne gjennomføres, samt ekstraksjon av tann 53 og 63 for å fremskynde erupsjon av tann 13 og 23 og ekstraksjon av tann 31 etter anbefaling fra kjeveortoped. Tann 32, som erupterte lingvalt for tannrekken, kunne da muligens komme på plass med tungepress.
I perioden september til desember 2014 hadde pasienten flere timer ved UiB og hos tannpleier i DOT. Målet var å bli kjent, gjøre henne tryggere og skape en god relasjon. Mye tid ble brukt på tilvenning. Ved hver konsultasjon ble det fjernet tannstein med håndinstrument og pusset tenner. Jentas assistenter og mor fulgte til timene for å få opplæring i munnstell og munnstimulering.
Ved kontroll på TkV (januar 2015 – 11 år), kunne tannanlegg 13 palperes bukkalt, men ikke tannanlegg 23. Det ble forsøkt å ta intraorale røntgenbilder, uten å lykkes. Nytt panoramarøntgen viste at tannanlegg 13 hadde noe mindre mesialrettet frembruddsretning sammenlignet med tidligere opptak. Tannanlegg 23 syntes å eruptere i transposisjon, mesialt for og overlappende tann 22. Det er tilnærmet total plassmangel i området for tann 23 (figur 4).
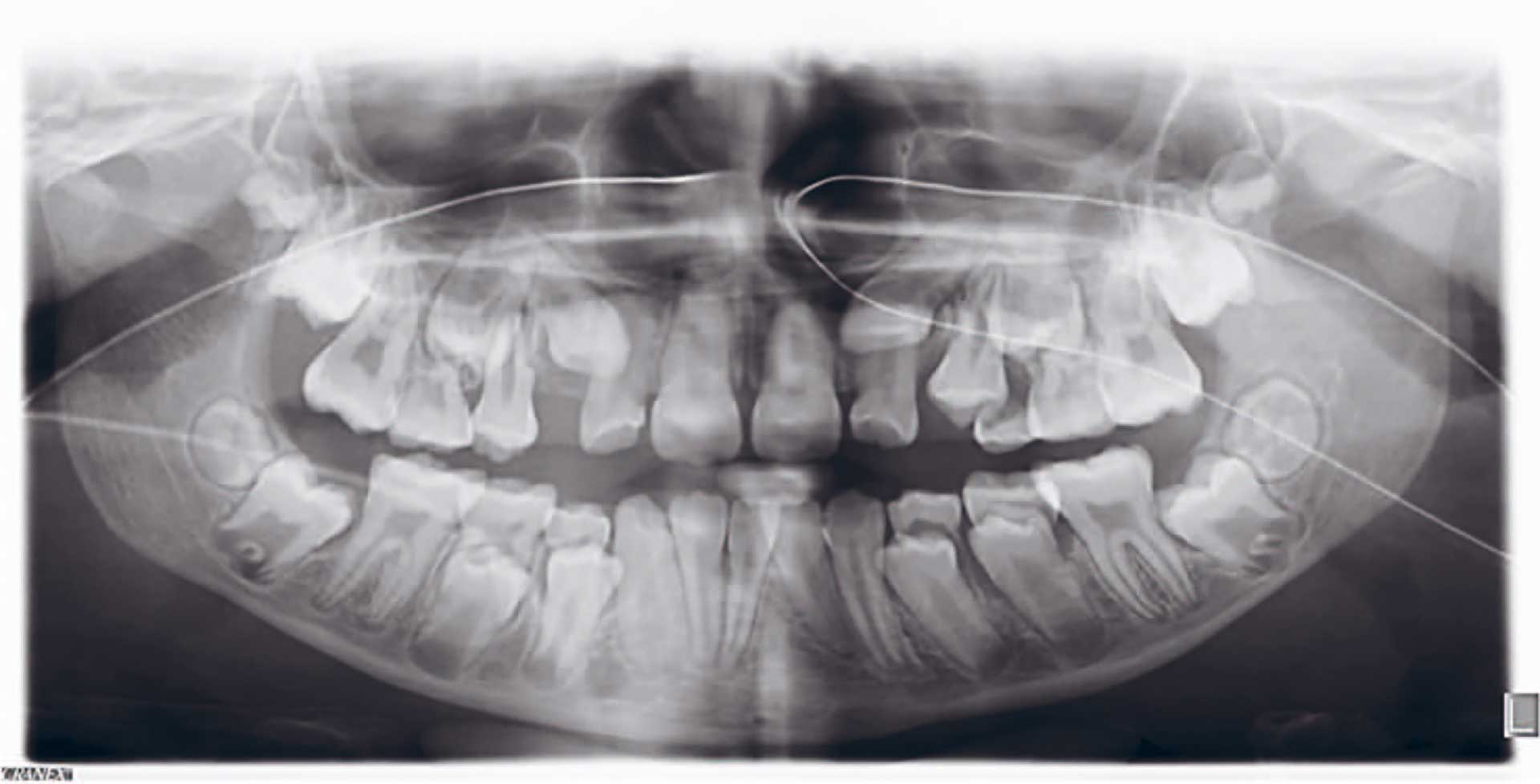
Figur 4. Panoramarøntgen (11 år). Tannanlegg 13 har noe mindre mesialrettet frembruddsretning sammenlignet med forrige panoramarøntgen, mens tannanlegg 23 er uforandret.
Den årlige kontrollen ved sykehuset i Göteborg ble alltid utført i narkose. Mor avtalte pedodontisk tilsyn, etter ønske fra spesialist i pedodonti ved TkV. Det ble utført grundig tannsteinrens. Intraorale røntgenbilder kartla bukkal posisjonen av tannanlegg 13 og 23 (februar 2015 – 11 år).
Jenta prøvde etter hvert å spise og smake på ulik mat. Mor uttrykte at det etter hvert gikk mye bedre med munnstell og det var positivt at flere assistenter fikk opplæring. Munnmotorisk trening ga resultater ved at flere muskelgrupper ble aktivert. Jenta kunne nå drikke vann, men utfordringer som allergi for melk og sukker gjorde at hun fortsatt ikke inntok mat oralt. Dette medførte lav kariesrisiko, men fortsatt stor tannsteinsproduksjon. Hun hadde fortsatt behov for oralmotorisk trening, hyppig oppfølging hos lokal tannpleier samt tannsteinsrens i narkose. Det ble etter hvert enklere å fjerne tannstein i fronten, men ikke posteriort.
Jenta følges opp både på TkV og i DOT, men nødvendig intraorale røntgenbilder og grundig tannsteinrens utføres fremdeles i narkose ved sykehuset i Göteborg i forbindelse med årlige kontroller. Mor formidler behov for tannbehandling og avtaler pedodontisk tilsyn etter råd fra TkV og DOT. Skriftlig tilbakemelding fra behandlende pedodontist i Sverige sendes per post til TkV og inkluderes i journalen.
Vinteren 2021 (17 år) ble jenta diagnostisert med Turnpenny-Fry syndrom. På grunn av manglende kommunikasjonskanaler mellom generell helsetjeneste og tannhelsetjenesten fikk mor oppgaven med å formidle dette videre til tannhelsepersonellet. Per dags dato er jentas medisinske og orale status uforandret og hun har de samme behov som i 2015.Tann 13 er frembrutt, men ikke tann 23, som lett kan palperes bukkalt (figur 5, 6). På grunn av Covid-19 pandemi, er årlig kontroll i Sverige utsatt.
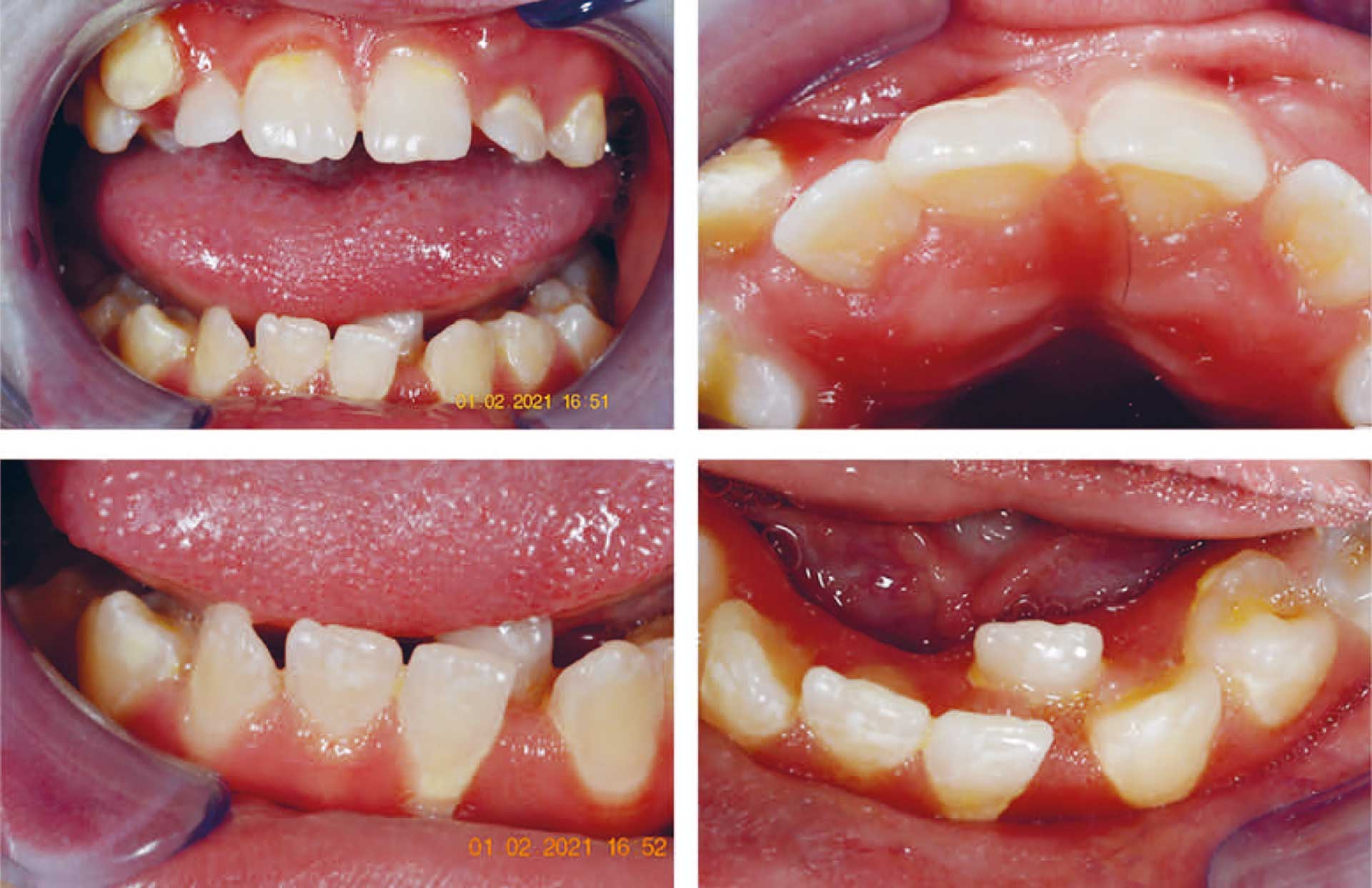
Figur 5. Bilder tatt februar 2021 (17 år). Tydelig tannstein, ødematøs gingiva og trangstilling. Tann 32 er fremdeles lingvalt for tannrekken. Tann 13 er frembrutt bukkalt og tannanlegg 23 kan palperes bukkalt.
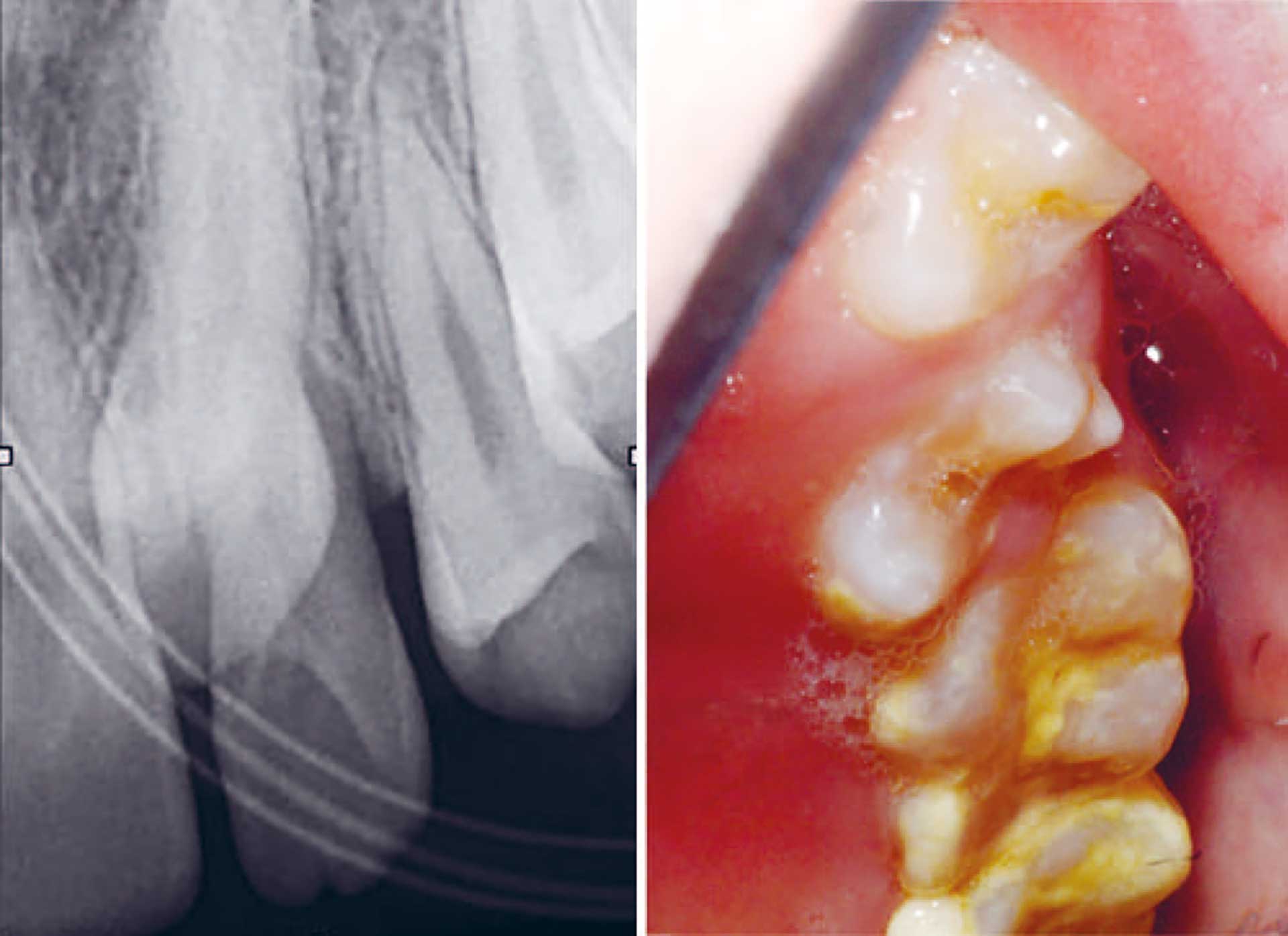
Figur 6. Periapikalt røntgenbilde fra februar 2021 (17 år) viser tannanlegg 23 med kronen i ektopisk posisjon mellom tann 21 og 22. Det er total plassmangel for tann 23. Dette er beskrevet hos barn med Turnpenny-Fry syndrome. Legg merke til store mengder tannstein okklusalt på molarer og gingiva som nesten dekker tannkronene.
Diskusjon
Denne jenta hadde alvorlige, sammensatte medisinske behov og redusert munnhelse. Kombinasjonen av genetisk syndrom, organtransplantasjonene, vegring, og mangelen på normal oral funksjon (spising) bidro til hennes orale helseproblemer og gjorde det vanskelig å behandle henne på lokal tannklinikk i våken tilstand.
Turnpenny-Fry syndrome (TPFS) er et svært sjeldent syndrom som skyldes mutasjon i genet PCGF2 på kromosom 17Q12. Syndromet medfører utviklingsforstyrrelse og redusert kognitiv utvikling og vekst. Typiske ansiktstrekk er bred panne, langt ansikt, fremtredende nese, sparsom hårvekst, og små, dysplastiske, lavtsittende ører. Hypoton ansiktsmuskulatur, prognat mandibel og liten munn er også beskrevet, samt ernæringsproblemer, forstoppelse og en rekke hjerne, hjerte- kar og skjelettmisdannelser. Tannavvik forekommer, inkludert malokklusjon, trangstilling, og ektopi [3]. Jentas malokklusjon kan relateres til hennes sjeldne diagnose. Mens store mengder plakk og tannsteindannelse kan forklares av hennes munnhygienevaner, mangel på munnstimulering, systemisk sykdom og bruk av medisiner. Det er rapportert økt tannsteindannelse hos levertransplanterte barn som kan tilskrives forhøyet pH og lavt albumin og immunoglobulin A-nivå i saliva [4] og hos barn med gastrostomi som også har manglende salivakontroll/sikling [5]. Det er en stor sammenheng mellom gingivitt og plakkstatus med tannstein. Periodontal sykdom kan bli en infeksjonskilde som kan påvirke organtransplantat negativt [6].
Tannpleier i DOT, tannlegespesialist ved kompetansesenteret og mor gjorde sitt ytterste for å opprettholde god oral helse. Narkose har vært eneste mulighet for å kunne gi tilfredsstillende behandling, men begge gangene hadde hun stått i narkosekø (henholdsvis 11 og 14 måneder). Ventetid for tannbehandling i narkose på ca. ett år er ikke akseptabelt for hverken for barn eller voksne med store sammensatte behov. Tannbehandling i narkose bør vurderes og eventuelt prioriteres ved oppfølging av barn og unge med ulike utfordringer. Skal det gis narkose av andre grunner, bør man vurdere om det er behov for, og mulighet for, at tannbehandling kan gjøres i samme seanse. Oral og generell helse påvirker hverandre, og burde sees i et helhetlig perspektiv.
Manglende kommunikasjon mellom de ulike tannhelse- og helseinstansene var en utfordring. Mor har vært bindeleddet mellom sykehus og tannhelsetjenesten. De siste årene har jenta fått årlig tannbehandling i narkose i Göteborg i forbindelse med andre rutineundersøkelser. Dette har mor, og ikke sykehuset, koordinert. Hverken DOT eller kompetansesenteret har fått informasjon før disse narkosebehandlingene. Dette viser behov for bedre samarbeid mellom de ulike helseprofesjonene.
Det kan være mange barrierer for at barn med store og sammensatte behov får den tannbehandlingen de trenger og har krav på. I litteraturen beskrives økonomiske og fysiske barrierer samt barrierer vedrørende kommunikasjon mellom foreldre, pasient og helsepersonell [7] [8], noe denne kasuistikken gjenspeiler. Sykehusansatte spesialister i pedodonti kan bidra til dette ved å spre kunnskap i det tverrfaglige miljøet og være koordinator mellom sykehus, DOT og andre instanser som møter barn og unge. En slik viktig rolle skal ikke være prisgitt engasjerte foresatte, som har mer enn nok i sin rolle som forelder.
Takk
Stor takk til pasienten og hennes mor for samtykke til publisering.
Referanser
Hallberg U, Strandmark M, Klingberg G. Dental health professionals’ treatment of children with disabilities: a qualitative study. Acta Odontol Scand. 2004; 62: 319–27.
Anttonen V. Oral health of children and adolescents - factors of concern in the future. Nor Tannlegeforen Tid. 2020; 130: 18–24.
Turnpenny PD, Wright MJ, Sloman M, Caswell R, van Essen AJ, Gerkes E, et al. Missense Mutations of the Pro65 Residue of PCGF2 Cause a Recognizable Syndrome Associated with Craniofacial, Neurological, Cardiovascular, and Skeletal Features. Am J Hum Genet. 2018; 103: 1054–5.
Davidovich E, Asher R, Shapira J, Brand HS, Veerman EC, Shapiro R. Mucosal pH, dental findings, and salivary composition in pediatric liver transplant recipients. Transplantation. 2013; 96: 102–7.
Thikkurissy S, Lal S. Oral health burden in children with systemic diseases. Dent Clin North Am. 2009; 53: 351–7, xi.
Lucas VS, Roberts GJ. Oro-dental health in children with chronic renal failure and after renal transplantation: a clinical review. Pediatr Nephrol. 2005; 20: 1388–94.
Klingberg G, Hallberg U. Oral health -- not a priority issue a grounded theory analysis of barriers for young patients with disabilities to receive oral health care on the same premise as others. Eur J Oral Sci. 2012; 120: 232-8.
Devinsky O, Boyce D, Robbins M, Pressler M. Dental health in persons with disability. Epilepsy Behav. 2020; 110: 107174.
English summary
Neiden EUP, Nordgarden H, Rønneberg A, Bletsa A.
A girl with multi-organ transplantation and Turnpenny -Fry syndrome: challenges in oral health care
Nor Tannlegeforen Tid. 2022; 132: 256–61.
Oral health problems are reported more frequently in children with disabilities and special health care needs. Therefore, it is essential with good collaboration between medical and dental health care providers. This case report presents a young multi-organ transplanted girl with impacted teeth, significant amount of dental calculus, gingivitis, and malocclusion. At a later point, she was also diagnosed with the rare Turnpenny-Fry syndrome. The combination of genetic syndrome, complex medical needs due to organ transplants and the lack of normal oral function contributed negatively to her oral health. Although the girl had been under strict medical care, the family has experienced lack of communication between medical and dental health care professionals and situations in which oral health was not prioritized. This case illustrates some of the barriers that patients with special health care needs face in relation their oral health care
Korresponderende forfatter: Hilde Nordgarden.
E-post: hilde.nordgarden@tako.no
Artikkelen er fagfellevurdert.
Akseptert for publisering 13.01.2022.
Neiden EUP, Nordgarden H, Rønneberg A, Bletsa A. Organtransplantert jente med Turnpenny-Fry syndrom. Utfordringer med tverrprofesjonell oppfølging. Nor Tannlegeforen Tid. 2022; 132: 256–61.
Norsk MeSH: Organtransplantasjon; Offentlig tannhelsetjeneste; Spesialisthelsetjeneste; Tverrsektorielt samarbeid
