Juvenil idiopatisk artritt - hva en tannlege bør vite
Juvenil idiopatisk artritt (barneleddgikt) er en sykdom karakterisert ved nedsatt mobilitet og leddsmerter av lengre enn seks ukers varighet hos barn under 16 år. Der finnes cirka 1000 barn i Norge med diagnosen. Affisering av kjeveleddene før ansiktsveksten opphører kan medføre craniofaciale vekstforstyrrelser med en karakteristisk underkjeveretrognati. Siden kjeveleddene tilhører tannlegens ansvarsområde, er det viktig å ha kjennskap til denne patologiske tilstanden ettersom tidlig diagnostikk er viktig for den prognostiske vurderingen.
Denne oversiktsartikkelen opplyser om terminologi, komplikasjoner, symptomer, klinisk utseende, diagnostikk, behandlingsmuligheter samt andre tannlegerelevante forhold. Kjeveleddet spiller en sentral rolle for mange pasienter med juvenil idiopatisk artritt og vil bli beskrevet i større detalj.
Hovedbudskap | |
|---|---|
· |
Barneleddgikt er den hyppigste revmatologiske sykdom i barnealder med cirka 1000 barn med sykdommen i Norge. |
· |
Kjeveleddsgikt er hyppig i barneleddgikt. |
· |
Kjeveleddsgikt i JIA medfører ofte, men ikke alltid, endringer i craniofacial vekst. |
· |
Tidlig diagnostikk er viktig for prognosen av behandling av kjeveleddsgikt. |
· |
Behandlingen av JIA-pasientene er en multidisiplinær oppgave som ivaretas av spesialister innen revmatologisk pediatri, oftalmologi, kjeveortopedi, radiologi, barneortopedi samt av fysioterapeuter. |
Juvenil idiopatisk artritt (JIA) er en kronisk inflammatorisk sykdom med ukjent etiologi, som begynner før det 16. leveår, varer mer enn seks uker og hvor andre systemiske sykdommer kan utelukkes (1, 2). JIA er den hyppigst forekommende kroniske revmatologiske lidelse i barndommen.
JIA er en klinisk diagnose og en fellesbetegnelse for flere kroniske sykdommer som alle inneholder artritt, og ikke har andre kjente årsaker (artritt: hevelse av et ledd eller nedsatt bevegelighet med symptomer som ikke skyldes mekanisk skade eller andre kjente årsaker (2)).
Sykdommen er første gang beskrevet i litteraturen av G. F. Still i 1897 (3). Det har vært en del forvirring om og endring av nomenklatur gjennom tidene, og tidligere ble juvenile chronic arthritis, juvenile rheumatoid arthritis, Stills disease, childhood chronic arthritis brukt, men i 1997 satte en arbeidsgruppe under ILAR (International League of Associations for Rheumatology) opp definisjoner for syv undergrupper (4) og disse kriteriene er siden blitt revidert (2). Den samlede sykdomsbetegnelsen ble juvenile idiopathic arthritis. Undergruppene i JIA er beskrevet i tabell 1.
Systemisk artritt: (4 %)Artritt i et eller flere ledd i minimum to uker etterfulgt av en systemisk tilstand med et karakteristisk intermitterende febermønster og med minst et av følgende symptomer: 1. Erytematøst utslett på ekstremitetene og truncus2. Generell forstørrede lymfeknuter3. Hepatomegali og/eller splenomegali4. Serositis. |
Oligoartikulær artritt (tidligere pauciartikulær) (fåleddstypen): (46 %)Artritt i 1 - 4 ledd gjennom de første seks mnd. av sykdomsforløpet. Kan etter seks mnd. deles inn i: 1. Persisterende oligoartikulær artritt. Stadig 1 - 4 ledd affisert2. Utvidet oligoartikulær artritt. Progresjon av sykdommen til flere enn fire ledd. |
Polyartikulær artritt (mangeleddstypen): (21 %)Artritt i fem eller flere ledd i sykdommens første seks uker. Kan deles inn i: 1. Negativ revmatoid faktor (RF)2. Positiv revmatoid faktor (RF+) |
Psoriasisartritt: (3 %)Artritt og psoriasis, eller artritt og minst to av følgende: 1. Dactylitis (inflammasjon i finger eller tær)2. Onycholysis (løsning av negler)3. Psoriasis i nærmeste familie. |
Entesitt-relatert artritt: (4 %)Artritt og entesitt (inflammasjon i senefestet på periost). |
Udefinerbar artritt: (22 %)En kategori hvor sykdommen passer inn i ingen, to eller flere av ovenstående kategorier. |
JIA i Skandinavia
En stor felles-nordisk undersøkelse fra 2003 (5) viste at insidensen av JIA i Skandinavia varierer mellom 7 og 23/100000 barn, lavest på Island og høyest i Nord-Norge. Prevalensen er 60 - 80/100000. Sykdommen har en median debutalder på 6,8 år (25 % og 75 % percentiler: 2,8 og 10,8 år). Det finnes dog store variasjoner mellom undergruppene. Gutt: Jente (G: J) ratio er 2: 3, hvis man ser samlet på JIA-gruppene; men med store variasjoner innenfor de forskjellige undergruppene. I så måte er G: J-ratioen 1: 1 for den systemiske formen, motsatt en 6: 1 G: J-ratio for barn med entesitt-relatert artritt (1, 5). Den hyppigste formen for JIA i Norge er den oligoartikulære formen, etterfulgt av den polyartikulære form (5).
Etiologiske faktorer
Som navnet juvenil idiopatisk artritt indikerer, er etiologien til sykdommen ukjent (6). De siste år har genetiske studier påpekt sterke assosiasjoner på en multigenetisk komponent, og genomic wide association-studier har påvist 237 gener som er overrepresentert i en JIA-populasjon (7). Andre triggere nevnt er infeksiøse agens (både bakterier og virus), røyking under graviditet, samt geografiske mønstre. En endelig forklaring på etiologi og patogenese er ikke funnet, men det er sannsynligvis snakk om en multifaktoriell årsakssammenheng hos et genetisk disponert individ (7, 8).
Generell diagnostikk og differensialdiagnostikk
Behandlingen av JIA-pasientene er en multidisiplinær oppgave som ivaretas av spesialister innen revmatologisk pediatri, oftalmologi, kjeveortopedi, radiologi, barneortopedi og fysioterapeuter. Det finnes ikke sikre karakteristika for JIA, så en grundig anamnese og objektiv klinisk undersøkelse skal sikre en korrekt diagnostikk samt utelukke differensialdiagnoser. Laboratorieundersøkelser kan bidra til å differensialdiagnostisere, men er ikke avgjørende for diagnosen, da kun ca. 5 % av JIA-pasientene har en positiv revmatoid faktor (9). Dette er i sterk kontrast til revmatoid artritt hos voksne hvor over 80 % har positiv revmatoid faktor. Denne forskjellen er veldig viktig, og noe som mange fastleger dessverre ikke er klar over. Det er derfor en del barn som blir undersøkt av fastlegene der disse avviser JIA-diagnosen fordi revmatoid faktor er negativ. Dette forsinker dessverre diagnosen og relevant behandling hos disse pasientene.
Generelle komplikasjoner og problemer
Hele bevegelsesapparatet, og spesielt de store leddene, kan være involvert, og smerter med generell nedsatt bevegelighet er en konsekvens av sykdommen. Videre er regnbuehinnebetennelse i øyet (iridoeyklitt) en risiko, og derfor er øyelegene involvert i kontrollundersøkelsene (9). Bivirkningene ved medisineringen er ofte omfattende. Barn med JIA undersøkes på de (barne)revmatologiske avdelinger i bl.a. Oslo, Bergen, Haugesund, Trondheim og Tromsø, hvor det tas stilling til sykdomsprogresjon og medisinering. Monitorering, blodprøver osv. foretas i noen grad hos egen lege eller nærmeste sykehus, og disse rapporterer så til de ansvarshavende på sykehusene hvis det er nødvendig.
Sykdommen kan være en invalidiserende tilstand. Ikke bare merkes symptomene fysisk, men manglende forståelse fra omgivelsenes er også et problem. Dette bygger på en uvitenhet fra pasientens sosiale nettverk. Et stort problem for pasientene er variasjonen av de fysiske symptomer som sees; det å være i stand til å være fysisk aktiv en dag, for dagen etter å være avhengig av en rullestol, er ikke uvanlig. På landsplan finnes blant annet en aktiv pasientforening (Barne- og ungdomsrevmatikergruppe (BURG)) for både pasienter og pårørende, som ut over sosiale arrangementer, forsøker å formidle opplysninger om JIA. Ønsker man ytterligere informasjon om hvordan det er å være JIA-pasient eller pårørende viser vi til deres hjemmeside (http://www.burg.no).
Behandling i legeregi
Behandlingen er palliativ og er primært rettet mot å dempe smerter og stivhet, samt forebygge skader på ledd og organer. Medisinsk anvendes oftest først non-steroide anti-inflammatoriske stoffer som naproxen og ibuprofen. Som lokal behandling av enkelte ledd brukes leddpunktur og intraartikulære (i.a.) steroidinjeksjoner i stort omfang, hvor leddet dreneres for overflødig synovialvæske. Drenasje av 20 ml eksudat fra et kneledd er ikke uvanlig. Initialt, men også på lengre sikt, har denne behandlingsformen en god virkning (10). I spesielt vanskelige tilfeller, blant annet ved den systemiske formen, eller ved alvorlige komplikasjoner av JIA som ved iridocyklitt, anvendes systemisk steroid.
For å dempe artritt-aktiviteten brukes «disease modifying anti-rheumatic drugs» (DMARDs). Lave doser av medikamentet methotrexat (et anti-folinsyrecytostatikum) har i mange år vært brukt som det foretrukne DMARD til tross for til tider betydelige bivirkninger.
Siden introduksjonen av immunmodulerende tumor-nekrosis faktor (TNF)-a-hemmere som etanercept og adalimumab eller interleukin-1 hemming med anakinra eller canakinumab for cirka 15 år siden har den medisinske inflammasjonskontrollen blitt mye bedre, og pasienten er klinisk mindre plaget av følgene av gikten. Det sees generelt god klinisk effekt av de biologiske preparatene, og de brukes i større og større omfang til pasienter som ikke har respondert på konvensjonell ikke-steroid antiinflammatorisk middel (NSAID), lokale steroidinjeksjoner og/eller methotrexat-behandlinger (9, 11, 12). Den systemiske formen for JIA har god respons på behandling med en interleukin-6 blokade med tozilizumab hvilket understreker at JIA ikke bare er én sykdom, men flere sykdommer med forskjellig etiologi, prognose og behandling (13). Til tross for aggressiv medisinsk terapi finnes dog ofte tegn til inflammasjon på kontrastforsterket MR-skanninger av kjeveleddene, og det har vært foreslått at kjeveleddet er mere behandlingsresistent enn andre perifere synovialledd (14). Hvorvidt disse diagnoser basert utelukkende på kontrastforsterket MR virkelig viser en sann inflammasjon debatteres i fagmiljøene, da det er mulig at det diagnostiseres for mange pasienter ved denne metode (15, 16).
Non-farmakologiske metoder som orto-, fysio- og ergoterapi spiller også en viktig rolle for å opprettholde musklenes og leddenes funksjon og mobilitet (9).
Prognose
Man har tidligere trodd at JIA «brenner ut» i slutten av ungdomsårene. Likevel sees bedring bare hos 23 - 70 % av JIA-pasientene. JIA-type, sykdomsvarighet og kjønn er parametre som influerer på den endelige prognosen. Best prognose sees ved persisterende oligoartikulær artritt og dårligst ved polyartikulær artritt med tidlig sykdomsdebut (17 - 19). Behandling av TMJ-artritt i barnealderen er ofte av lang varighet, og utfallet av behandlingen vil avhenge av mange faktorer.
Kjeveledsinvolvering
Articulationes temporomandibulares (TMJs) er synoviale ledd, og kan som resten av kroppens ledd også involveres hos pasienter med JIA. TMJ-involvering er hyppig, og ved konvensjonell radiologi sees patologiske forandringer av caput mandibulae i varierende grad mellom 30 - 62 % (20). Den samlede gruppen av pasienter med TMJ-involveringer er dog større enn 62 %, siden MR-skanninger med kontrast viser inflammatoriske forandringer opp mot 87 % av populasjonen (21). Det er dog vanskelig å fastsette presist hvor stor del av en pasientgruppe som har involveringer da seleksjonen av pasienter for de ulike studiene (gruppestørrelse, JIA grupper, alder, sykdomsvarighet osv. vil endre på prosentsatser), metodene anvendt til diagnostikk og follow-up tid vil influere kraftig på resultatene. I et langtidsstudie på 27 år av Arvidsson et al. fant de en forekomst på mellom 70 - 75 % (15, 22) og det tallet er nok mer korrekt enn tall fra de mindre studiene. Det er dog ikke alle disse pasientene som vil ha problemer med kjeveleddene. Videre viser undersøkelser at vekstforstyrrelser av mandibelen kan forekomme uten radiologisk synlige forandringer av selve kondylhodene (23, 24). Det sees flest TMJ-affiserte pasienter i den polyartikulære gruppen, og her forventes mest uttalt involvering av kondylhodene (20, 25). Tidligere blev de patologiske forandringene kaldt «erosjoner», men i dag er det mer oppfatningen at hos barn i vekst er det sannsynligvis ikke så mye erosjoner vi ser, men heller en endret vekst/utvikling. Dyreeksperimentelle studier har også foreslått dette (26).
Det er bare en svak korrelasjon mellom MRI-/radiologiske funn og kliniske symptomer for kjeveleddsinvolvering ved JIA. Derfor er bildediagnostikk veldig viktig for å få en korrekt diagnose. Symptomene er ofte manglende eller svake, og kun 20 - 30 % har symptomer og nedsatt gapeevne (27 - 29).
Hos cirka en tredjedel av pasientene med TMJ-affeksjon vil involveringen være unilateral (20, 30). Dette kan medføre en asymmetrisk vekst som er vanskelig å korrigere ved senere kjeveortopedisk og/eller kirurgisk behandling (20).
I de fleste tilfeller er JIA-diagnosen stilt av barnerevmatologen, men for tannlegen er det viktig å ha kjennskap til diagnosen hos pasienter med orofaciale symptomer, da TMJ kan være det første leddet som affiseres. Med cirka 1000 JIA-pasienter i Norge er det som tannlege ikke usannsynlig å ha slike pasienter blant sine andre pasienter. Omtrent 30 % av tenåringer har temporomandibulære dysfunksjoner (TMD) (31), så differensialdiagnostikk mellom «vanlig TMD» og orofaciale symptomer forårsaket av JIA kan være vanskelig. For TMD er muskelømhet og klikking/krepitasjon de vanligste plagene, mens smerter ved palpasjon av TMJ, samt nedsatt funksjon er uvanlig (31). Morgenstivhet i ledd generelt, hevet hudtemperatur over leddene, leddhevelser, smerter ved bevegelser samt nedsatt funksjon og asymmetrisk åpning av munnen kan alle være symptomer på JIA, og ved slike funn bør man alltid foreta en grundig anamnese samt en objektiv og subjektiv undersøkelse. Ved mistanke om en ikke-diagnostisert underliggende patologi, bør det henvises til lege med en beskrivelse av de kliniske funn, samt en tentativ diagnose. Pasienten bør også, om mulig, undersøkes av en tannlege med erfaring innenfor behandling av pasienter med JIA-involveringer av TMJ (32). Dessuten er det viktig kunnskap at JIA-pasienter i gjennomsnitt har en dårligere munnhygiene enn de sammenlignbare aldersgrupper (33, 34). Det anbefales derfor å kontrollere pasientene hyppigere og implementere et høyere profylaksenivå med blant annet ekstra motivasjon og instruksjon i munnhygiene, fissurforseglinger, fluorapplisering osv.
Konsekvens av TMJ-affisering
Craniofacial utvikling og vekst er et produkt av genetiske, epigenetiske og miljømessige faktorer, og enhver epigenetisk og miljømessig påvirkning kan endre normal utvikling. Barn med JIA-involvering av kjeveleddene opplever ofte vekstproblemer i det craniofaciale kompleks (20, 24, 35 - 38). Jo yngre barnet er ved sykdomsdebut, desto større er risikoen for at barnet utvikler TMJ-involvering gjennom sykdomsforløpet (23, 25, 36, 37). Skeletale og dentoalveolære forandringer sees mest uttalt for mandibelen, hvor det radiologisk sees involvering av caput mandibulae, reduksjon av posterior ansiktshøyde som følge av redusert ramushøyde, posterior mandibulær inklinasjon, mandibulær retrognati, øket kjevevinkel, benapposisjon i det angulusområde, anteriort åpent bitt (som kan kompenseres dentoalveolært hos pasienter i vekst om den foregår over tid), samt horisontalt overbitt. Resultatet av disse forandringene kan gi JIA-pasientene et karakteristisk retrognat «Bird-face»-utseende. Figur 1 viser resultatet av en langvarig unilateral TMJ-involvering i frontalplanet; her sees at midtlinjen i underkjeven har gått mot den affiserte side, ramus er tydelig kortere og okklusalplanet er skeivt opp til høyre side. En malokklusjon som denne er veldig vanskelig å korrigere, da vi fortsatt ikke kan forvente normal vekst og utvikling på høyre side. Det sees også at bløtvevene (muskler, fett og hud) til dels kompenserer den skeletale asymmetri idet asymmetrien lettere sees på conebeam-CT skanningen.
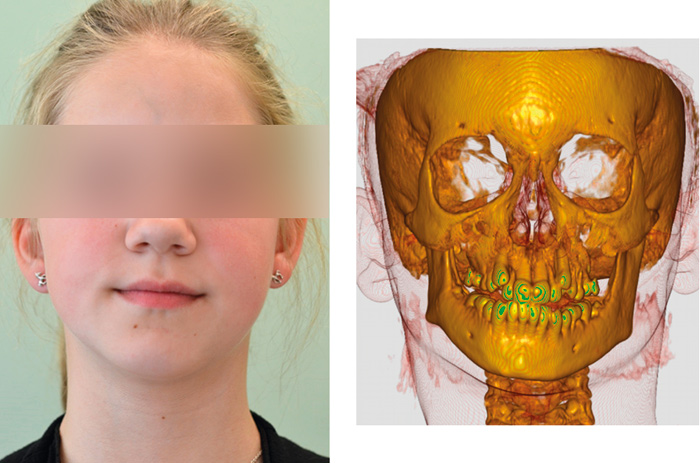
Figur 1. 12 år gammel jente med langvarig TMJ artritt i høyre TMJ. Dette har medført at utviklingen og veksten i høyre side er blitt redusert: ramus er kortere, okklusalplanet går opp i høyre side og midtlinjen er avvikende mot den affiserte side. Behandlingen her vil være av funksjonell karakter med det formål å stabilisere/normalisere okklusalplanet i maksillen ved hjelp av en distraksjonsskinne. Dette vil medføre et lateralt åpent bitt i denne del av behandlingen, men dette lukkes med en aktivator senere. Etter dette må pasienten igjennom behandling med full fast apparatur for å skape en god intercuspidasjon. Gjennom hele behandlingen må pasienten følges opp med kontroller av giktaktiviteten og behandlingen kan pauseres om det kommer aktiv artritt med symptomer igjen. Som det sees er behandlingen her langvarig, komplisert og krever veldig bra kooperasjon fra pasient og dennes familie. Se mer under «spesialistens behandling».
Maksillen viser kun i mindre grad forstyrrelser i veksten, men det er rapportert i litteraturen om en sekundær forminsket vertikal maksillær dimensjon (39). Endringene i maksillens vekst er fortrinnsvis av kompensatorisk karakter som følge av mandibelens endrede morfologi og funksjon.
Vekstforstyrrelsene menes å oppstå fordi en viktig mandibulær vekstsone er lokalisert intramembranøst på caput mandibulae og en inflammasjon i dette leddet vil derfor kunne påvirke denne sonen og forårsake en endret/redusert vekst. Denne intraartikulære plassering er unik for kjeveleddet og dermed forskjellig fra kroppens andre ledd, hvor vekstsonene er plassert utenfor leddkapslene, og i så måte oftest ikke er påvirket i samme grad av en intrakapsulær artritt. Den nedsatte muskulære funksjonen påvirker også mandibelens vekst ettersom mekaniske stimuli på brusk og knokler endres.
Ved Universitet i Oslo har det i mange år vært et kunnskapsrikt miljø omkring billeddiagnostikk innenfor TMJ-involvering ved JIA med professor Tore A. Larheim i spissen. Her har man opparbeidet et unikt pasientmateriale over mange år, og langtidsstudier derfra har vist at kjeveleddsinvolveringer er hyppige og at prevalensen økes med alderen, men også at det er en mulighet for forbedringer hos noen pasienter (15, 22). Dessuten er vekstforstyrrelsene meget individuelle, og selv om det har vært tidlig involvering kan det forekomme normal vekst (22). En årsak til dette kan være det store spennet som finnes i normalpopulasjonen, og derfor kan mindre avvik stadig være innenfor normalen. Studier som disse bidrar i stor grad til vår forståelse av konsekvenser av kjeveleddsartritt både for subjektive og objektive effektmål.
Spesialistens behandling
Som nevnt, er diagnostisering og tidlig oppstart av behandling av essensiell betydning for den langsiktige prognosen. Dette gir kjeveortopeden en mulighet for vekstadaptasjon i den juvenile vekstperioden, så de samlede vekstforstyrrelsene reduseres (initial behandling) (40). Dermed kan senere kjeveortopedisk og muligvis kombinert kjeveortopedisk/kirurgisk behandling (sen behandling) begrenses, eller til og med unngås (41). Det finnes ikke noe entydig svar på hvordan man best behandler JIA-pasienten med funksjonskjeveortopedisk apparaturer (42).
Ved pasienter med orofaciale smerter er smertelindring, som alltid, viktig da smertereduksjon normaliserer muskelfunksjonen, som er en forutsetning for normal vekst (43). Den farmakologiske behandlingen foregår i legeregi, mens kjeveortopeden har følgende individuelt tilpassede behandlingsmuligheter:
Skinnebehandling med en refleksfrigjørende stabiliseringsskinne (hard bittskinne) kan gis til pasienten i tidlig alder ved klager over muskulære symptomer. En hard bittskinne har vist varierende resultater spesielt mot hodepine- og muskelsymptomer, men med mindre effekt på leddsmerter (44, 45). Indikasjonen for denne behandlingen i JIA-regi er derfor primært å lindre muskelsymptomer, og samtidig oppnå en korrekt muskulær funksjon, noe som reduserer de funksjonelt betingede vekstforstyrrelser av mandibelen (46). Effekten av behandling med en hard bittskinne er vist å være tilsvarende som ved i.a. steroid-injeksjoner (46). Behandlingen er likevel langt fra perfekt, men er en billig behandling som alle tannleger kan iverksette.
Funksjonell behandling: distraksjonsskinne har vært brukt til JIA pasienter siden 1995 (36). Den viktigste effekten av skinnen er at den gir mulighet for å unngå dentale kompensasjoner av skeletale avvik, da det ofte er de spontane dentale kompensasjonene som senere krever store kjeveortopediske dekompensasjoner av okklusalplanet (med mulig kombinert ortognatisk kirurgi) i både sagittalplanet og koronalplanet. Det har tidligere vært postulert, at den virker ved å strekke leddkapselen og musklene, og dermed reduserer belastningen av TMJ. Dette kan gi en kontinuerlig distraksjonseffekt på leddet ettersom den posteriore skinne høyde gradvis økes. Dette vil så kunne stimulere kondylær vekst og dermed en øket ramushøyde samt en anterior rotasjon av mandibelen. Nyere forskning viser at det sannsynligvis er forhindring av dentale kompensasjoner som er den primære effekten av behandlingen (40).
Distraksjonen kan utføres både uni- og bilateralt alt etter TMJ-involveringen; en fullt normalisert vekst oppnås sjelden, men det er vist at det kan forventes å unngå ytterligere vekstforstyrrelser (40). Skinnen brukes døgnet rundt. Det er viktig at behandlingen igangsettes i pasientens vekstperiode, og før det forekommer kraftig forandring av kondylhodene. Når barnet når den pubertale vekstspurten, iverksettes en behandling med korreksjon og modellering av den craniofaciale veksten med mer vanlig funksjonell apparatur som aktivatorer eller Herbst/MALU-type apparatur, ofte etterfulgt av en periode med fast apparatur (24). Med disse metodene sees primært dentoalveolære kompensatoriske endringer, og ikke tydelig forbedrede basale forhold (42).
Intraartikulære steroidinjeksjoner brukes som tidligere nevnt flittig hos barnerevmatologene, men siden TMJ er forskjellig fra kroppens andre ledd med tanke på embryologi, beinformasjon, modning, type av brusk og mekanisk funksjon (41), bør erfaringer fra andre ledd ikke direkte overføres til TMJ for personer i vekst. Bruken av i.a. steroid debatteres flittig blant forskere innenfor JIA og TMJ. I.a. steroidinjeksjoner reduserer inflammasjonen i kjeveleddene (47, 48), men forholdet mellom bivirkninger og positive effekter av steroider er stadig uavklart for disse leddene (49). Dyreeksperimentelle studier har vist at det er mulig at behandlingen med i.a. steroid forverrer den craniofaciale veksten mer enn ubehandlet gikt (50, 51), og et nylig konferanseabstract (hvor artikkelskrivning er i gang) fra Zürich-gruppen av TMJ-JIA-forskere har også påvist en mindre vertikal utvikling av den posteriore ramushøyden hos pasienter etter steroid-injeksjoner (52).
Nylig har norske Heming Olsen-Bergem og medarbeidere vist at det er mulig at arthrocentese som utføres umiddelbart innen injeksjon av steroid, har like god effekt for kliniske forbedringer for pasientene som hvis det i tillegg gis steroid (53). De studier som til dato har vist resultater for behandling med i.a. steroid, er alle med lav evidens og varierende resultater, og det er ikke vist at steroid har en god effekt på lang sikt (49).
I litteraturen finnes positive resultater mellom fysioterapi og «vanlig TMD» (54), men det finnes ingen publikasjoner omkring fysioterapi og JIA i kjeveleddene. Fysioterapi kunne tenkes å ha en positiv effekt på leddmobiliteten og de muskulære symptomene, hvilket kan normalisere funksjonen av mandibelen og dermed også påvirke den craniofaciale utvikling.
Hvis JIA-diagnosen ikke er stilt i pasientens vekstperiode, eller den initiale behandlingen ikke er tilstrekkelig, er ortognatkirurgisk behandling en mulighet (55). En sen behandling har ofte store omkostninger, både for samfunnet og for pasientene. En nøye planlagt interseptiv behandling påbegynt før den juvenile vekstperiode avsluttes er derfor å foretrekke.
I Norge er kjeveortopedisk behandling forbundet med kostnader for pasientene. Ved kjeveleddsinvolvering ved JIA og behandling av disse kan pasientene plasseres i HELFOs takstgruppe 8-A2 (ervervet craniofacial lidelse) hvor der er en refusjon på 100 % av honorartakstene. Det vil likevel ofte være en utgift for pasientene i form av et mellomlegg mellom honorartakstene og den enkelte kjeveortopeds honorarer. Pasienter med JIA og malokklusjoner som ikke direkte kan relateres til JIA, vil bli plassert i HELFO-gruppene som andre pasienter.
For å undersøke effekten av behandlinger på inflammasjons-kontroll, symptomlindringer og mandibulær vekst er det satt i gang studier både nasjonalt i Norge (samarbeid mellom forskere og behandlere bl.a. Bergen, Oslo, Stavanger, Tromsø og Trondheim) og på internasjonalt plan. Forfatterne av denne artikkel er sammen med forskere fra bl.a. Oslo og Tromsø medlemmer av et internasjonalt nettverk (EUROtmJOINT) hvor det arbeides aktivt med multisenterstudier innen etiologi, diagnostikk og behandling av kjeveleddsinvolveringer ved JIA for å øke kvaliteten på forskningen. Dette nettverket ble initiert i Oslo i 2010 av professor Tore A. Larheim, kjeve- og ansiktsradiolog, professor Bjørn Øgaard, kjeveortoped og professor Tore Bjørnland, oralkirurg. Siden den gang har det vært holdt en rekke europeiske møter hvor det har vært arbeidet med å oppnå konsensus om behandlingsstrategier, og å måle effektene av disse behandlingene. Samarbeider som dette er helt essensielle for å imøtekomme kravene til evidensbasert praksis og good-clinical-practice innen kompliserte sykdommer og pasientforløp som dette. Derfor er en sentralisering av behandlingstilbudet, også for behandling av kjeveleddene, et viktig element i det å tilby pasientene best mulig behandling og oppfølging.
Oppsummering
JIA er en sykdom med multifaktoriel etiologi som potensielt kan ha store implikasjoner for utviklingen av det craniofaciale kompleks. Som behandler av kjeveledd ved JIA er det primære målet å holde pasientene smertefri, normalisere funksjonen i det orofaciale kompleks, og unngå dental kompensering av skeletale avvik som senere skal dekompenseres med større ortognat kirurgiske inngrep. Det er viktig at pasientene blir fulgt opp og at adekvat medisinsk behandling tilbys. Som allmenntannlege kan man i perioder med akutte funksjonsproblemer/symptomer tilby behandling med en hard bittskinne for symptomlindring, samt henvise til relevant lege eller annen spesialist for ytterligere behandling. Dessuten skal man være oppmerksom på at munnhygienen ofte er dårligere enn hos jevnaldrende, og derfor bør det være økt fokus på profylaktiske tiltak i Den offentlige tannhelsetjenesten.
Takk
Vi ønsker å takke tannlege, PhD, Trond Storesund (forskningskoordinator hos Tannhelsetjenestens Kompetansesenter Vest, avdeling Rogaland) for hjelp med oversettelse fra dansk til norsk, og språklig korreksjon.
English summary
Kristensen KD, Stoustrup P.
Juvenile Idiopathic Arthritis
412-8.
Juvenile Idiopathic Arthritis is an auto-immune disease characterized by reduced mobility and articular pain persisting for more than six weeks in children below the age of 16 where other diseases can be excluded. There are approximately 1.000 children with the disease living in Norway. Involvement of the temporomandibular joints before the end of active growth can cause craniofacial growth disturbances producing a characteristic mandibular retrognathism. Because the temporomandibular joints are a part of the general dentist practitioner's responsibilities knowledge about this pathological condition is crucial as early diagnosis is of great importance for the long-term prognosis.
This review describes terminology, complications, symptoms, clinical appearance, diagnosis, treatment possibilities and with information specifically relevant for dentists. The temporomandibular joint arthritis and treatment often plays a central role for juvenile idiopathic arthritis patients and is described in greater detail.
Referanser
Berntson L, Fasth A, Andersson-Gare B, Kristinsson J, Lahdenne P, Marhaug G, et al. Construct validity of ILAR and EULAR criteria in juvenile idiopathic arthritis: A population based incidence study from the nordic countries. International league of associations for rheumatology. European league against rheumatism. J Rheumatol. 2001 Dec; 28(12): 2737 - 43.
Petty RE, Southwood TR, Manners P, Baum J, Glass DN, Goldenberg J, et al. International league of associations for rheumatology classification of juvenile idiopathic arthritis: Second revision, edmonton, 2001. J Rheumatol. 2004 Feb; 31(2): 390 - 2.
Still GF. On a chronic form of chronic joint disease in children. Medico-Transacter. 1897; 80: 47 - 59.
Petty RE, Southwood TR, Baum J, Bhettay E, Glass DN, Manners P, et al. Revision of the proposed classification criteria for juvenile idiopathic arthritis: Durban, 1997. J Rheumatol. 1998 Oct; 25(10): 1991 - 4.
Berntson L, Andersson Gare B, Fasth A, Herlin T, Kristinsson J, Lahdenne P, et al. Incidence of juvenile idiopathic arthritis in the nordic countries. A population based study with special reference to the validity of the ILAR and EULAR criteria. J Rheumatol. 2003 Oct; 30(10): 2275 - 82.
Andersson Gare B. Juvenile arthritis--who gets it, where and when? A review of current data on incidence and prevalence. Clin Exp Rheumatol. 1999 May-Jun; 17(3): 367 - 74.
Cobb JE, Hinks A, Thomson W. The genetics of juvenile idiopathic arthritis: Current understanding and future prospects. Rheumatology (Oxford). 2014 Apr; 53(4): 592 - 9.
Forre O, Smerdel A. Genetic epidemiology of juvenile idiopathic arthritis. Scand J Rheumatol. 2002; 31(3): 123 - 8.
Herlin T. Juvenile idiopathic arthritis. Ugeskr Laeger. 2002 Aug 19; 164(34): 3941 - 6.
Cleary AG, Murphy HD, Davidson JE. Intra-articular corticosteroid injections in juvenile idiopathic arthritis. Arch Dis Child. 2003 Mar; 88(3): 192 - 6.
Horneff G. Update on biologicals for treatment of juvenile idiopathic arthritis. Expert Opin Biol Ther. 2013 Mar; 13(3): 361 - 76.
Lovell DJ, Reiff A, Ilowite NT, Wallace CA, Chon Y, Lin SL, et al. Safety and efficacy of up to eight years of continuous etanercept therapy in patients with juvenile rheumatoid arthritis. Arthritis Rheum. 2008 May; 58(5): 1496 - 504.
Ringold S, Weiss PF, Beukelman T, Dewitt EM, Ilowite NT, Kimura Y, et al. 2013 update of the 2011 american college of rheumatology recommendations for the treatment of juvenile idiopathic arthritis: Recommendations for the medical therapy of children with systemic juvenile idiopathic arthritis and tuberculosis screening among children receiving biologic medications. Arthritis Care Res (Hoboken). 2013 Oct; 65(10): 1551 - 63.
Stoll ML, Good J, Sharpe T, Beukelman T, Young D, Waite PD, et al. Intra-articular corticosteroid injections to the temporomandibular joints are safe and appear to be effective therapy in children with juvenile idiopathic arthritis. J Oral Maxillofac Surg. 2012 Aug; 70(8): 1802 - 7.
Arvidsson LZ, Smith HJ, Flato B, Larheim TA. Temporomandibular joint findings in adults with long-standing juvenile idiopathic arthritis: CT and MR imaging assessment. Radiology. 2010 Jul; 256(1): 191 - 200.
von Kalle T, Winkler P, Stuber T. Contrast-enhanced MRI of normal temporomandibular joints in children--is there enhancement or not? Rheumatology (Oxford). 2013 Feb; 52(2): 363 - 7.
Zak M, Pedersen FK. Juvenile chronic arthritis into adulthood: A long-term follow-up study. Rheumatology (Oxford). 2000 Feb; 39(2): 198 - 204.
Guillaume S, Prieur AM, Coste J, Job-Deslandre C. Long-term outcome and prognosis in oligoarticular-onset juvenile idiopathic arthritis. Arthritis Rheum. 2000 Aug; 43(8): 1858 - 65.
Guzman J, Oen K, Tucker LB, Huber AM, Shiff N, Boire G, et al. The outcomes of juvenile idiopathic arthritis in children managed with contemporary treatments: Results from the ReACCh-out cohort. Ann Rheum Dis. 2014 May 19.
Pedersen TK, Jensen JJ, Melsen B, Herlin T. Resorption of the temporomandibular condylar bone according to subtypes of juvenile chronic arthritis. J Rheumatol. 2001 Sep; 28(9): 2109 - 15.
Kuseler A, Pedersen TK, Herlin T, Gelineck J. Contrast enhanced magnetic resonance imaging as a method to diagnose early inflammatory changes in the temporomandibular joint in children with juvenile chronic arthritis. J Rheumatol. 1998 Jul; 25(7): 1406 - 12.
Arvidsson LZ, Fjeld MG, Smith HJ, Flato B, Ogaard B, Larheim TA. Craniofacial growth disturbance is related to temporomandibular joint abnormality in patients with juvenile idiopathic arthritis, but normal facial profile was also found at the 27-year follow-up. Scand J Rheumatol. 2010; 39(5): 373 - 9.
Stabrun AE, Larheim TA, Hoyeraal HM, Rosler M. Reduced mandibular dimensions and asymmetry in juvenile rheumatoid arthritis. pathogenetic factors. Arthritis Rheum. 1988 May; 31(5): 602 - 11.
Kjellberg H. Juvenile chronic arthritis. Dentofacial morphology, growth, mandibular function and orthodontic treatment. Swed Dent J Suppl. 1995; 109: 1 - 56.
Larheim TA, Hoyeraal HM, Stabrun AE, Haanaes HR. The temporomandibular joint in juvenile rheumatoid arthritis. radiographic changes related to clinical and laboratory parameters in 100 children. Scand J Rheumatol. 1982; 11(1): 5 - 12.
Kristensen KD, Hauge EM, Dalstra M, Stoustrup P, Kuseler A, Pedersen TK, et al. Association between condylar morphology and changes in bony microstructure and sub-synovial inflammation in experimental temporomandibular joint arthritis. J Oral Pathol Med. 2011 Jan; 40(1): 111 - 20.
Stoustrup P, Kristensen KD, Verna C, Kuseler A, Herlin T, Pedersen TK. Orofacial symptoms related to temporomandibular joint arthritis in juvenile idiopathic arthritis: Smallest detectable difference in self-reported pain intensity. J Rheumatol. 2012 Dec; 39(12): 2352 - 8.
Stoustrup P, Verna C, Kristensen KD, Kuseler A, Herlin T, Pedersen TK. Smallest detectable differences in clinical functional temporomandibular joint examination variables in juvenile idiopathic arthritis. Orthod Craniofac Res. 2013 Aug; 16(3): 137 - 45.
Abramowicz S, Susarla HK, Kim S, Kaban LB. Physical findings associated with active temporomandibular joint inflammation in children with juvenile idiopathic arthritis. J Oral Maxillofac Surg. 2013 Oct; 71(10): 1683 - 7.
Pearson MH, Ronning O. Lesions of the mandibular condyle in juvenile chronic arthritis. Br J Orthod. 1996 Feb; 23(1): 49 - 56.
Nielsen L, Melsen B, Terp S. Prevalence, interrelation, and severity of signs of dysfunction from masticatory system in 14 - 16-year-old danish children. Community Dent Oral Epidemiol. 1989 Apr; 17(2): 91 - 6.
Kuseler A, Pedersen TK, Gelineck J, Herlin T. A 2 year followup study of enhanced magnetic resonance imaging and clinical examination of the temporomandibular joint in children with juvenile idiopathic arthritis. J Rheumatol. 2005 Jan; 32(1): 162 - 9.
Waterhouse PJ, Thomason JM, Fitzgerald JF, Foster HE, Steen IN, Welbury RR. The dental attitudes, knowledge and health practices of patients with juvenile idiopathic arthritis. Eur J Paediatr Dent. 2005 Dec; 6(4): 202 - 8.
Leksell E, Ernberg M, Magnusson B, Hedenberg-Magnusson B. Intraoral condition in children with juvenile idiopathic arthritis compared to controls. Int J Paediatr Dent. 2008 Nov; 18(6): 423 - 33.
Larheim TA, Haanaes HR, Ruud AF. Mandibular growth, temporomandibular joint changes and dental occlusion in juvenile rheumatoid arthritis. A 17-year follow-up study. Scand J Rheumatol. 1981; 10(3): 225 - 33.
Pedersen TK, Gronhoj J, Melsen B, Herlin T. Condylar condition and mandibular growth during early functional treatment of children with juvenile chronic arthritis. Eur J Orthod. 1995 Oct; 17(5): 385 - 94.
Karhulahti T, Ylijoki H, Ronning O. Mandibular condyle lesions related to age at onset and subtypes of juvenile rheumatoid arthritis in 15-year-old children. Scand J Dent Res. 1993 Oct; 101(5): 332 - 8.
von Bremen J, Ruf S. Juvenile idiopathic arthritis-and now?: A systematic literature review of changes in craniofacial morphology. J Orofac Orthop. 2012 Aug; 73(4): 265 - 76.
Stabrun AE. Impaired mandibular growth and micrognathic development in children with juvenile rheumatoid arthritis. A longitudinal study of lateral cephalographs. Eur J Orthod. 1991 Dec; 13(6): 423 - 34.
Stoustrup P, Kuseler A, Kristensen KD, Herlin T, Pedersen TK. Orthopaedic splint treatment can reduce mandibular asymmetry caused by unilateral temporomandibular involvement in juvenile idiopathic arthritis. Eur J Orthod. 2013 Apr; 35(2): 191 - 8.
Pedersen TK. Clinical aspects of orthodontic treatment for children with juvenile chronic arthritis. Acta Odontol Scand. 1998 Dec; 56(6): 366 - 8.
von Bremen J, Ruf S. Orthodontic and dentofacial orthopedic management of juvenile idiopathic arthritis: A systematic review of the literature. Orthod Craniofac Res. 2011 Aug; 14(3): 107 - 15.
Kreiborg S, Bakke M, Kirkeby S, Michler L, Vedtofte P, Seidler B, et al. Facial growth and oral function in a case of juvenile rheumatoid arthritis during an 8-year period. Eur J Orthod. 1990 May; 12(2): 119 - 34.
Forssell H, Kalso E. Application of principles of evidence-based medicine to occlusal treatment for temporomandibular disorders: Are there lessons to be learned? J Orofac Pain. 2004 Winter; 18(1): 9,22; discussion 23 - 32.
Al-Ani MZ, Davies SJ, Gray RJ, Sloan P, Glenny AM. Stabilisation splint therapy for temporomandibular pain dysfunction syndrome. Cochrane Database Syst Rev. 2004; (1)(1): CD002778.
Stoustrup P, Kristensen KD, Kuseler A, Verna C, Herlin T, Pedersen TK. Management of temporomandibular joint arthritis-related orofacial symptoms in juvenile idiopathic arthritis by the use of a stabilization splint. Scand J Rheumatol. 2014; 43(2): 137 - 45.
Kuseler A, Pedersen TK, Barlach J, Gelineck J, Sangill R, Melsen B, et al. Contrast-enhanced MRI compared to histological findings in the temporomandibular joint of antigen-induced arthritis in young rabbits. Clin Exp Rheumatol. 2004 Jul-Aug; 22(4): 441 - 6.
Kristensen KD, Stoustrup P, Kuseler A, Pedersen TK, Nyengaard JR, Hauge EM, et al. Quantitative histological changes of repeated antigen-induced arthritis in the temporomandibular joints of rabbits treated with intra-articular corticosteroid. J Oral Pathol Med. 2008 Aug; 37(7): 437 - 44.
Stoustrup P, Kristensen KD, Verna C, Kuseler A, Pedersen TK, Herlin T. Intra-articular steroid injection for temporomandibular joint arthritis in juvenile idiopathic arthritis: A systematic review on efficacy and safety. Semin Arthritis Rheum. 2013 Aug; 43(1): 63 - 70.
Stoustrup P, Kristensen KD, Kuseler A, Gelineck J, Cattaneo PM, Pedersen TK, et al. Reduced mandibular growth in experimental arthritis in the temporomandibular joint treated with intra-articular corticosteroid. Eur J Orthod. 2008 Apr; 30(2): 111 - 9.
Stoustrup P, Kristensen KD, Kuseler A, Gelineck J, Cattaneo PM, Pedersen TK, et al. Condylar lesions in relation to mandibular growth in untreated and intra-articular corticosteroid-treated experimental temporomandibular joint arthritis. Clin Exp Rheumatol. 2010 Jul-Aug; 28(4): 576 - 83.
Lochbuhler N, Saurenmann RK, Muller L, Kellenberger CJ. MRI assessment of inflammatory activity and mandibular growth following intra-articular TMJ steroid injection in children with JIA. Pediatr Radiol. 2013 /; 43: S570 - 1.
Olsen-Bergem H, Bjornland T. A cohort study of patients with juvenile idiopathic arthritis and arthritis of the temporomandibular joint: Outcome of arthrocentesis with and without the use of steroids. Int J Oral Maxillofac Surg. 2014 Apr 30.
Gray RJ, Quayle AA, Hall CA, Schofield MA. Physiotherapy in the treatment of temporomandibular joint disorders: A comparative study of four treatment methods. Br Dent J. 1994 Apr 9; 176(7): 257 - 61.
te Veldhuis EC, te Veldhuis AH, Koudstaal MJ. Treatment management of children with juvenile idiopathic arthritis with temporomandibular joint involvement: A systematic review. Oral Surg Oral Med Oral Pathol Oral Radiol. 2014 May; 117(5): 581, 589. e2.
Adresse: Kasper Dahl Kristensen, Tannhelsetjenestens Kompetansesenter Vest, Avdeling Rogaland, Tastagaten 30 - 32, 4007 Stavanger. E-post: kasper.dahl.kristensen@throg.no
Artikkelen har gjennomgått ekstern faglig vurdering.
Kristensen KD, Stoustrup P. Juvenil idiopatisk artritt - Hva en tannlege bør vite. Nor Tannlegeforen Tid. 2015; 125: 412-8.
spesialisttannlege i kjeveortopedi, PhD. Forskningskoordinator og kjeveortoped hos Tannhelsetjenestens kompetansesenter Vest, Rogaland, Stavanger, Norge og Post Doc på Seksjon for Ortodonti, Odontologisk Institutt, Aarhus Universitet, Aarhus, Danmark
tannlege, PhD. Tannlege under spesialistutdanning i kjeveortopedi samt forsker på Seksjon for Ortodonti, Odontologisk Institutt, Aarhus Universitet, Aarhus, Danmark.