Snarkning och obstruktiv sömnapné
Obstruktiv sömnapné och snarkningsproblematik har under de senaste decennierna blivit mer uppmärksammade. Kring det medicinska problemet med andningsstörningar har olika behandlingsmetoder utvecklats. Tandläkarens behandlingsmetod med oral apparatur som för fram mandibeln har visat sig vara framgångsrik i kliniska studier och är nu en etablerad behandlingsmetod.
Snarkning och obstruktivt sömnapnésyndrom (OSAS) har under det senaste decenniet rönt ett stort intresse, inte minst medialt. Snarkljudet är det mest i öronfallande för sovkamraten och de tystare andningsuppehållen registreras inte lika ofta.
OSAS är en vanlig och potentiellt allvarlig kronisk sjukdom, ofta med ett progredierande förlopp. Då detta är ett medicinskt problem och en av behandlingsformerna vanligen utförs av tandläkare med intra-oral apparatur ligger det en utmaning i att samarbeta för att hjälpa den sjuka patienten till hälsa.
Det aktuella kunskapsläget visar att det finns hjälp för den drabbade patienten och dennes närstående. År 2007 publicerade svenska SBU (Statens beredning för medicinsk utvärdering) i samarbete med sina nordiska samarbetsorgansationer en genomgång av aktuell kunskap i sin rapport: Obstructive Sleep Apnoea Syndrome som till stora delar fortfarande är aktuell även om nya forskningsresultat tillkommit (1).
Socialstyrelsen har i sina nationella riktlinjer för vuxentandvård värderat att behandling med oral apparatur vid OSA att ha ett gott vetenskapligt underlag (2). Även olika riktlinjer för handläggning av tillståndet har presenterats, vilka varierar med tanke på det hälso- och sjukvårdssystem som de avser (3).
Långvarig sömnbrist orsakar förändringar i hjärnan som leder till bristande förmåga i logiskt tänkande, rubbningar i perceptionen och personlighetsstörningar. Brist på sömn eller störd sömn ger även påtagliga konsekvenser för livsinnehållet och livskvaliteten, vilket visar tillståndets komplexitet (4).
Sömnstörningar - med fokus på andningsrelaterade tillstånd
I den internationella klassifikationen av sömnstörningar (5) finns ett hundratal olika sjukdomstillstånd, där de vanligaste är: sömnlöshet (insomnier), sömnrelaterad andningsstörning och parasomier. Denna artikel kommer att fokusera på de sömnrelaterade tillstånden snarkning och obstruktiv sömnapné.
Snarkning
Snarkning definieras som ett inspiratoriskt oljud orsakat av obstruktion i de övre luftvägarna. Dessa är ofta mer intensiva i ryggläge. Det karakteristiska snarkljudet uppstår när muskeltonus i svalgets yttre begränsningar reduceras och velum börjar vibrera på grund av snabbare luftflöde än vad det trånga svalget förmår att transportera till lungorna (6). Snarkljud kan utgöra en prediktor för eventuell sjukdomsutveckling till OSAS. I en studie av snarkande män, utvecklade 36 % av sömnapné (OSA) efter 10 år (7).
Upper airway resistance syndrome (UARS)
UARS är ett tillstånd som kännetecknas av en ofri luftväg, där andningsarbetet ger korta uppvaknanden och en ytligare sömn, men utan apnéer (8). Detta är vanligare hos kvinnor än hos män. Sömnfragmentering och dagtrötthet är vanligt förekommande. Definitionen är något otydlig, då det inte finns definierade patologiska gränsvärden (9).
Sömnapné
Tre former förekommer, där obstruktiva sömnapnéer kännetecknas av fullständig eller partiell förträngning i farynx som ger minskat/upphört luftflöde under sömn vilket i sin tur ger upphov till ett ökat andningsarbete, d.v.s. andningsförsök mot en för trång luftväg. Begreppet definierades 1976 av Guilleminault och medarbetare (10).
Centrala apnéer förekommer oftare hos äldre patienter vid hjärtsvikt och efter stroke (11). Andningsuppehållen karakteriseras av att andningsarbetet upphör helt under en viss tid för att sedan återkomma (12).
I den sista gruppen blandapnéer startar oftast andningsstörningen med en central apné och när sedan andningen kommer igång har svalget kollaberat och apnén fortsätter i en obstruktiv fas. Ur diagnostisk synvinkel är det viktigt att särskilja de olika apnéformerna då behandlingen skiljer sig åt.
Obstruktiv sömnapné, OSA
OSA, karakteriseras av ett flertal fullständiga (apnéer) och/eller delvisa (hypopnéer) förträngningar i farynx, som ger minskat luftflöde med upprepade totala eller partiella andningsstopp under sömn. Apnéerna definieras som ett totalt andningsstopp under >10 sekunder och vid hypopnéer sker en minskning av luftflödet med >50 % samtidigt med en nedgång i blodets syremättnad med > 3 %. Resultatet från den nattliga andningsregistreringen sammanfattas i ett Apné-Hypopnéindex (AHI) som beskriver antalet andningsuppehåll per sovtimma.
Obstruktivt sömnapnésyndrom, OSAS
I syndromets definition inkluderas en uttalad dagtrötthet, vilket inte görs i OSA.
En folksjukdom med hälsomässiga konsekvenser
Genom att obstruktiv sömnapné är en progredierande allvarlig kronisk sjukdom kan en god diagnostik och adekvat behandling reducera ett flertal komplikationer, översjuklighet och förtida död.
Snarkning är dubbelt så vanligt hos män än hos kvinnor och är vanligast i 50 - 60 års ålder. I åldern 30 - 60 år förekommer snarkning och OSA hos 12 % hos kvinnor och 22 % hos män (13,14). I en studie redovisas de mest frekventa symtomen hos kvinnliga snarkare oberoende av AHI: ökad dagsömnighet, ofrivilligt insomnande under dagen, inte utvilad, fysisk trötthet, morgonhuvudvärk, muntorrhet och täta vattenkastningar (nocturi) (15). Dessa symtom överensstämmer väl med dem som ses hos män. Prevalensvärdena är osäkra, då det inte finns någon god objektiv metod att mäta frekvent eller vanemässig snarkning. Snarkning stör omgivningens sömnkvalitet och längd (16,17).
Vid OSAS som inkluderar uttalad dagtrötthet är prevalensen 2 % bland kvinnor och hos 4 % hos männen, vilket är jämförbart med andra folksjukdomar (13).
Apné (A) |
Ett upphört luftflöde som varar längre än 10 sekunder |
Hypopné (H) |
Minskning av luftflödet med >50 % samtidigt med en nedgång i blodets syremättnad med > 3 % |
AHI |
Apné-hypopnéindex. Apnéer och hypopnéer/sovtimma. Antalet timmar= registrerad eller mätt sömntid beroende på registreringsutrustning.AHI är det mest vedertagna måttet på svårighetsgraden av OSA. |
ODI |
Oxygen desaturation index. Syremättnadssänkningar (desaturationer) >3 %/sovtimma. |
Riskfaktorer - faror
De vanligaste riskfaktorerna är:
Övervikt, obesitas
Allmän kroppslig fettinlagring och runt halsen är intimt förbunden med ökad snarkningsbenägenhet och OSA. Övervikt är den enskilt största riskfaktorn för sömnrelaterad andningsstörning. 40 % av överviktiga män har OSAS och 70 % av OSAS-patienter är överviktiga. Ett större yttre halsomfång är vanligare hos dessa patienter (18, 19).
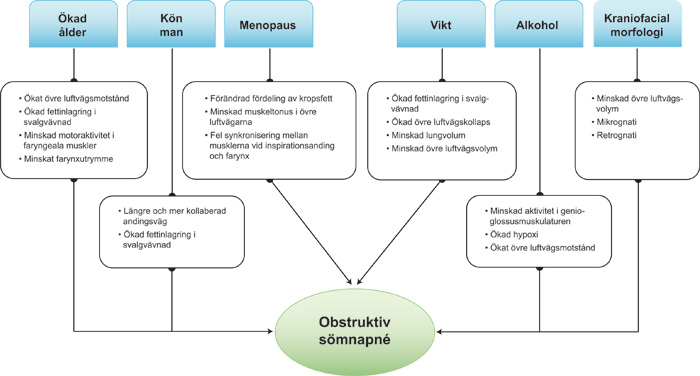
Figur 1. Schematisk bild av olika riskfaktorer för sömnapnéutveckling.
Ålder - kön
Snarkningar ökar med stigande ålder (20). Det finns en manlig överrepresentation i yngre åldrar (13, 21). En förklaring som framförts är att frisättandet av det kvinnliga könshormonet östrogen möjligen kan ha en stabiliserande effekt på luftvägarna (22). Graviditet medför en ökad risk för snarkning. Var femte kvinna i slutet av sin graviditet snarkar jämfört med 3 % före graviditeten. Hos snarkande gravida kvinnor fördubblas risken för hypertoni och havandesskapsförgiftning (23). Könsskillnaderna är störst före menopaus för att sedan utjämnas (21, 23). Andra orsaker som kan förklara könsskillnader är mäns längre övre luftväg, mindre aktivitet i genioglossusmuskulaturen och mer fettinlagring i svalgväggarna.
Rökning
Epidemiologiska studier har påvisat att såväl snarkning som OSA är vanligare hos rökare och att denna riskökning är eliminerad 6 månader efter rökstopp. (24, 25).
Alkohol - mediciner
Alkohol och vissa läkemedel som minskar muskeltonus försämrar OSA och leder till fler och längre andningsuppehåll (26).
Anatomiska faktorer
Några vanliga predisponerande faktorer som kan bidra i sjukdomsutvecklingen och som man bör ta hänsyn till vid behandlingsplanering är tonsillhypertrofi, stor uvula, rinit, näspolypos och septumdeviation, mikro- och retrognati samt makroglossi . Känt är att ansiktsmorfologin kan ärvas och att det finns en familjär övervikt i dess form liksom att det finns klustreringar till olika familjer (27).
Om behandling uteblir - konsekvenser
Konsekvenser av OSAS är att den störda nattsömnen ger påverkan dagtid med dagtrötthet och därmed ökad olycksfallsrisk i arbete och i trafik (28). OSA leder till sömnighet dagtid hos cirka 20 % av patienter med måttlig till uttalad sjukdom samt trötthetsassocierade olyckor.
På längre sikt ger återkommande störningar negativa effekter på hjärt- och kärlsystemet med överrisk till sjukliga förändringar (29).
Hypertoni är vanligt förekommande hos patienter med OSA. Hos 30 - 83 % av hypertensiva patienter förekommer OSA och omvänt finns det ökad risk för hypertension vid OSA (30). Sannolikt är detta en effekt av upprepade uppvaknanden som gör att hjärt-kärlsystemet inte får den nödvändiga återhämtningen och därmed kvarstår ett förhöjt blodtryck dagtid.
Bland dem som utvecklade OSA jämfört med dem som inte gjorde det över en längre tid var risken för att insjukna i hjärt-kärlsjukdom femfalt större (31).
Även snarkning i kombination med uttalad dagtrötthet ökade risken för kardiovaskulär död trefalt (32). Den ökade risken för stroke är tre gånger högre jämfört med friska personer som inte snarkar och har apnéer (33). På grund av den onormala trötthet som flera sömnapnoiker har leder det till en trefaldigt ökad risk för trafikolyckor. Vid singelolyckor finns det en 5 - 10 gångers överrepresentation av personer med OSA (28).
Etiologi
De bakomliggande patofysiologiska mekanismerna vid snarkning och sömnapné är inte helt klarlagda (8). Det har spekulerats i om snarkning och sömnapné visar på olika svårighetsgrad av samma grundsjukdom. En hypotes är att OSAS är ett progressivt tillstånd, vilket har framförts genom att följa obehandlade patienter, där mer än hälften av patienterna minskade sin syremättnad påtagligt (35). En annan hypotes är att manliga obehandlade sömniga snarkare löpte hög risk för att utveckla OSAS under en 10-års period (25).
Vibrationerna från snarkningarna ger upphov till neurologiska skador på muskelvävnad och faryngeal ödembildning, vilket kan ge förvärrade snarkningar med tiden. Skadans grad är väl korrelerad till mängden av obstruktiv andning (36).
En annan förklarande faktor är t.ex. att muskelaktiviteten i de övre luftvägarna påverkar luftflödet. Normalt föreligger det en koordination mellan bl.a. tungmusklerna och den övre faryngeala muskulaturen vid inandning som gör att luftvägen inte kollapsar. Vid obstruktiva apnéer minskar EMG-aktiviteten i genioglossus-muskulaturen och detta kan leda till vävnadskollaps i farynx, dvs. obstruktiv apné.
Flertalet patienter är överviktiga och fettinlagringen i svalgvävnaden generar ett ökat yttre tryck på den mjuka delen i svalget av andningsvägarna som försvårar passagen av luft i den minskade apperturen. Vid övervikt ökar även bukomfånget som i sin tur ökar trycket mot diafragman renderande i att lungornas förmåga till expansion vid andningsrörelser minskar. Sträckreceptorernas aktivitet i lungvävnaderna minskar och därmed signalen till tonuskontrollen i svalgmuskulaturen.
OSA med dess sömnfragmentering och hypoxi har även kopplats till lokal kärlinflammation, ökad autonom aktivitet, samt koagulationsstörning (37).
Att identifiera patienter - den diagnostiska utmaningen
Sömnapnétillståndet ger symtom både under sömn och vakentid, vilket gör identifierandet och diagnosställandet är komplext. Dålig sömnkvalitet med återkommande uppvaknanden och syresänkningar i samband med andningsuppehållen ger upphov till ett flertal symtom. Snarkning är det vanligaste symtomet nattetid, men även nattliga svettningar, torr och sårig hals, orolig sömn, livliga kroppsrörelser och täta vattenkastningar är förekommande.
De vanligaste symtomen dagtid är onormal dagtrötthet, morgonhuvudvärk, minnesstörningar och koncentrationssvårigheter. Långvariga besvär med andningsuppehåll kan ge personlighetspåverkan ledande till oro och depression.
Några anamnesfrågor som man bör ställa till patienter med misstänkt sömnapné är:
Den anamnesuppgift som har störst positiv prediktiv värde anses vara: «bevittnade apnéer». Det finns inga enkla allmänt tillgängliga objektiva metoder att värdera dagsömnighet, vilket är ett problem i bl.a. körkortsärenden. Vi får förlita oss på patientens egenvärdering, som kan bedömas med Epworth Sleepiness Scale (ESS), en internationellt erkänd och validerad självskattningsskala (38).
Hur störande har natten varit? - klinisk undersökning
Flertalet av de vårdsökande kommer till våra mottagningar på grund av deras sovkamrat som oftast har störts av snarkljud och andningsuppehåll under natten. Då OSA är starkt överviktsrelaterat bör vägning ingå i undersökningen. Överviktiga patienters egna viktangivelser kan vara opålitliga. Blodtrycksmätning bör även göras på patienter som är aktuella för behandling av OSA, genom det samband som finns mellan OSA och hypertension (30).
En öron-näsa-hals-undersökning är värdefull för att utesluta andra faktorer innan behandling. Det är viktigt att konstatera att det inte räcker med enbart en klinisk undersökning för att diagnostisera sömnstörningar utan det behövs en objektiv värdering av sömnen.
Vid kliniskt misstänkt OSA bör en nattlig andningsregistrering med fyra mätvariabler; luftflöde, andningsrörelser, pulsoximetri och kroppsläge ingå i analysen. Idag utförs den oftast med portabel analysutrustning i egen hemmiljö, då den anses vara tillräcklig och tillförlitlig för denna diagnostik (1). Ibland krävs en mer omfattande registrering, s.k. polysomnografi (PSG) som är en klinisk neurofysiologisk metod för att undersöka sömn och vissa sömnrelaterade fenomen och som anses vara «golden standard» för registrering av sömn. Denna mätning inkluderar även sömndjup (EEG), och ögonrörelser (EOG).
Vägen till diagnos
Det finns idag ingen standardiserad metod för att mäta snarkning och diagnosen baseras därför på anamnestiska uppgifter. Snarkare som har god nattsömn och avsaknad av dagsymtom behöver inte genomgå ytterligare utredning. Undantagna är snarkare som har svårbehandlad hypertoni eller annan hjärt- och kärlsjukdom, exempelvis nattlig angina pectoris och/eller arytmi, som kan misstänkas ha samband med nattlig övre luftvägsobstruktion. När det gäller diagnoställandet av OSA/S finns evidensbaserade guidelines framtagna där patienten skall uppfylla olika kriterier (1).
För diagnosen OSAS ska patienten uppfylla antingen kriteriet A eller B samt C:
A Onormal betydande dagsömnighet som inte bättre förklaras av andra orsaker |
|
B Minst två av följande symtom som inte bättre förklaras av andra faktorer: · trötthetskänsla dagtid · kvävningskänsla eller flämtande andning under sömn · frekventa uppvaknanden under sömn · inte utsövd/utvilad vid morgonuppvaknandet · nedsatt koncentrationsförmåga |
C Vid nattlig registrering påvisas minst 5 obstruktiva apnéer och/eller hypopnéer per timmes sömn, AHI 5 |
Tillståndets svårighetsgrad bedöms genom graden av dagsömnighet och antalet andningsstörningar (AHI) under sömn. Dessa komponenter specificeras var för sig och svårighetsgraden av tillståndet avgörs av den mest uttalade komponenten.
Lätt |
Oönskad sömnighet eller ofrivilligt insomnande i monotona situationer. Symtomen har endast liten påverkan pa dagligt liv. Symtomen har endast begränsad negativ inverkan på hur patienten fungerar i arbetsliv eller sociala funktioner. |
Medelsvår |
Oönskad sömnighet eller ofrivilligt insomnande även vid aktiviteter som kräver viss uppmärksamhet. Symtomen ger måttlig påverkan på daglig livsföring. Symtomen har måttlig negativ inverkan på hur patienten fungerar i arbetsliv eller sociala funktioner. |
Svår |
Oönskad sömnighet eller ofrivilligt insomnande även i mera aktiva situationer. Symtomen påverkar avsevärt hur patienten fungerar i arbetsliv eller sociala funktioner. Symtomen har omfattande negativ inverkan på hur patienten fungerar i arbetsliv eller sociala funktioner. |
Lätt (mild) |
5 - 15 andningsstörningar per timmes sömn (=AHI 5- <15) |
Medelsvårt (moderate) |
AHI 15- <30 |
Svårt (severe) |
AHI ?30 |
Enbart oximetri är inte att betrakta som god klinisk praxis (1).
Vårdsamverkan - söka vård
Samarbetet mellan olika vårdgivare är av största betydelse för att ställa rätt diagnos och kunna föreslå ett gott behandlingsalternativ. Diagnostiken av de sömnrelaterade andningsstörningarna ligger utanför tandläkarnas ansvar och kompetens, vilket gör att samarbete är ett måste. Ingången till vårdsökandet är oftast oljud och trötthet, där många gånger den vårdsökande har uppmärksammats på problemet av nära anhöriga. Andra sökvägar till behandling kan vara otillfredsställande behandling av andra sjukdomstillstånd eller konsekvenser av dessa.
Genom att ingen av de vanligaste förekommande behandlingsformerna är fullkomliga måste kontakter mellan t.ex. läkare och tandläkare finnas för att kunna erbjuda alternativa behandlingar när primärbehandlingen inte har gett tillräcklig effekt. I figur 2 ses ett exempel på patientens väg i vården.
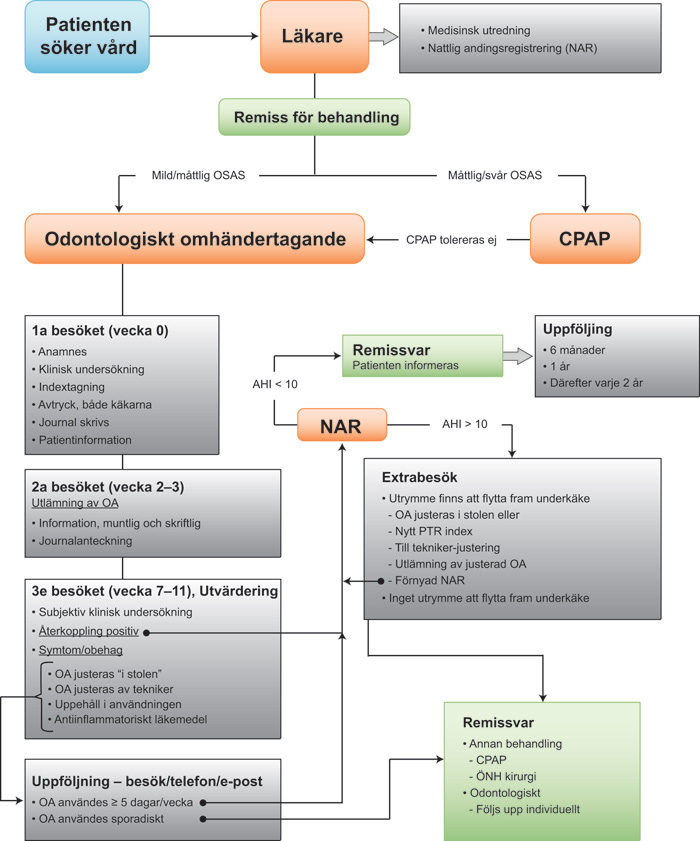
Figur 2. Odontologiskt omhändertagande.
På olika ställen i Sverige börjar samarbetsformer skapas i speciella center/mottagningar.
För att höja kunskaps- och kompetensnivån har utbildningar startats inom en gemensam intresseförening inom området, Svensk förening för sömnforskning och sömnmedicin (SFSS).
Idag finns inget svenskt nationellt vårdprogram som överbryggar skillnader mellan regionala vårdprogram och lokala terapitraditioner på ett övergripande sätt. Ett sådant kan skapa en jämlikare vård.
Behandling
Det finns två huvudskäl att behandla tillståndet.
Det korta perspektivet - dålig livskvalitet. Flertalet patienter med OSA har besvärande dagsömnighet som utgör ett socialt funktionshinder och gör patienten till en trafikfara.
Dagsömnighet vid obehandlad OSA är ett hinder för körkortsinnehav.
Det långa perspektivet - kardio- och cerebrovaskulära komplikationer. Obehandlad OSA är associerat med en översjuklighet och förtida död.
Behandlingen måste individualiseras efter de faktorer som är viktiga för den enskilde patienten. En kombination av olika behandlingar kan ibland vara nödvändiga för att få det bästa resultatet. Inför behandlingen är det av vikt att efterhöra patientens förväntningar på behandlingen och kunna ge information om vad som den kan förväntas ge.
I den mån det finns en identifierbar orsak till apnéerna ger det en möjlighet för kausal behandling, oftast handlar det om kraftigt förstorade tonsiller (mest hos barn och yngre vuxna). I övrigt är behandlingen av symtomlindrande karaktär och långvarig.
Fyra huvudsakliga behandlingsmetoder används idag.
Icke-kirurgisk behandling
Vikten är av betydelse för detta tillstånd genom det starka samband som finns mellan övervikt och (svårighetsgraden av) sömnapné. En överviktig person har ofta trång passage i svalget och därför är en viktreduktion att rekommendera, dock är de långsiktiga resultaten dåliga och recidivtendensen hög. Effekten av övriga livsstilsförändringar är otillräckligt undersökta.
Effekterna av obesitasoperationer på OSAS-patienter är ofta slående. Inför obesitaskirurgi kan behandling av OSA vara angelägen eftersom det annars finns ökad risk för postoperativa komplikationer.
Sovställningen är också en faktor som kan påverka antalet andningsuppehåll. Vid ryggläge faller tungan bakåt mot den bakre svalgväggen och täpper till luftvägarna. Den vetenskapliga dokumentationen kring positionsbehandling är dock knapp och har varierande resultat.
Övertrycksandning (CPAP). Förkortningen CPAP står för continuous positive airway pressure och är en teknik med många användningsområden inom andningsvården. CPAP-behandling innebär att en flödesgenerator (pump) och en näsmask som används under sömn (extra oral applikation) genererar tillförsel av luft under övertryck. Metoden används oftast till dem med mer uttalade besvär. På grund av en del biverkningar vid användningen av CPAP, såsom med andningsmaskens passform, läckage av luft, klaustrofobi och torra slemhinnor i näsan, så tolereras inte behandlingsmetoden av ungefär 30 % (39).
Behandling med intra-oral apparatur (OA)
I början av 90-talet fick intra-orala apparatur sitt större genombrott i Sverige som behandlingsmetod. Målsättningen med behandlingen är att minska obstruktionen via vävnadsstabilisering och vidgning av andningsvägarna i svalget genom att underkäken hålls i protruderad position. OA ökar muskeltonus i munnens och svalgets mjukvävnader samt håller tungan borta från uvulapartiet och farynxväggarna. Olika tekniker och material har använts vid framställning av dessa apparater och genom detta har också olika namn florerat. Inom ramen för det mer övergripande begreppet oral apparatur har flera svenska namn för liknande funktion t.ex. apnébettskena, anti-apnéskena och snarkskena. Internationellt ser vi vanligen begreppen: mandibular advancement device (MAD), mandibular advancement appliance (MAA) och mandibular protruding device (MPD).
Huvudgrupper av intra-orala apparatur som används är:
· TRD (Tongue Retaining Device), genom sugtryck förs tungan framåt
· Mandibelframdragande apparatur
Patienterna har i den sistnämnda behandlingsformen en större följsamhet i användandet och därmed har den ett större värde som behandlingsmetod.
Inför odontologisk behandling med OA
Behandlande tandläkare bör ställa vissa specifika anamnesfrågor och genomföra ett kliniskt status.
Vid anamnesupptagandet bör följande frågeställningar penetreras:
- Förekomst av käkfunktionella störningar eller smärttillstånd
- Förekomst av huvudvärk
- Medvetenhet om bruxism, med tanke på retentionen av OA
- Muntorrhet som symtom och ev. mediciner som kan ge eller underhålla en muntorrhet
- Känd materialöverkänslighet relaterad till aktuellt material
- Patienternas tidigare erfarenhet och trolig förmåga att ha något i munnen
Att behandla snarkning och OSAS med OA innebär en ansträngning för käkfunktionen, där led-, muskel-, bett- och tandproblem kan uppkomma. Det är en provokation att införa denna stora «bettinterferens» som OA-behandling innebär, för att förbättra andningsförhållandena. Efterföljande utvärderingar/kontroller är därför nödvändiga.
Kliniskt status som noteras i journal bör omfatta:
- Käkfunktionell undersökning
- Bedömning inkl. röntgenundersökning av såväl kariologiska, parodontala och endodontiska förhållanden är viktig, då OA oftast är dentalt förankrad
- Notera även ev. slemhinneskador och förändringar på tungan som mått på parafunktionell aktivitet
Efter att OA framställts och tillvänjning skett, måste uppföljningar, inkluderande patientupplevelser och förnyad sömnregistrering ske för att kunna utvärdera behandlingsresultatet.
Figur 3. Titrerbar apparatur.
Kirurgisk behandling
Den vanligaste svalgkirurgiska behandlingsmetoden, uvulopalatopharyngoplastik (UPPP) består i att avlägsna vävnad och modifiera anatomin i mjuka gommen och tonsillregionen. Metoden är vanligtvis använd vid lätt till måttlig svårighetsgrad av OSA. Dessa operationer anses fungera bäst vid AHI < 30 och BMI < 30 (40). Trakeotomi och ortognatkirurgi används vid speciella och krävande situationer. Detta skall bedömas av läkare/käkkirurg med speciell kompetens. Trakeotomins kanyl fungerar som en «by pass» för luftströmmen och är öppen när patienten sover.
Behandlingsutfall
Effekter på sömn/vakenhet
Att värdera förändringar på dagsömnigheten sker vanligtvis genom att identifiera skillnader i Epworth Sleepiness Scale (ESS)-värdet före och efter behandling. Maximalvärdet är 24 och normalvärdet brukar anges till <10. En sänkning av ESS med minst 3 enheter jämfört med ursprungsvärdet eller en sänkning till värden under <10 kan tas som ett mått på behandlingseffekt.
Det har inte kunnat påvisas några säkra tecken till att hjärnan genomgår restitutionsprocesser under sömn, men väl att det sker patologiska förändringar cerebralt vid långvarig brist på sömn. Långvarig sömnlöshet leder till psykiska störningar och kognitiv dysfunktion (41).
Effekter på andningsstörningar
Behandling med CPAP är väl dokumenterad med positiva effekter på såväl reduktion av andningsstörningar, dagtrötthet, livskvalitet (1) och minskar risken för hjärt-kärlsjukdomar (42).
OA-behandling har dokumenterad effekt på OSA, på andningsstörningar dock inte i samma grad som CPAP vid svårare tillstånd, men fördragsamheten hos patienterna är större (40). Effekter finns även på associerad sömnighet och förhöjt blodtryck (1, 43, 44).
Kirurgisk behandling har i en metaanalys funnit att varannan patient får ett positivt behandlingsutfall (45). Patienter med övervikt (BMI>30) har sämre förutsättningar till ett framgångsrikt behandlingsresultat. Sväljproblem och regurgitation av vätska genom näsan anges som de vanligaste postoperativa komplikationer vid 1 - 4 års uppföljningar efter operation (46). Svalgkirurgi är i nuläget mera sällan använd, men färska randomiserade studier talar för effekten kan kvarstå under längre tid och en ökad volym kan förväntas för mer indicerade situationer (47).
Kardiovaskulära/metabola effekter
Effekterna av sömnapnébehandling står sig väl i jämförelse med farmakologisk behandling för att förebygga kardiovaskulär sjukdom med exempelvis blodtrycks- eller blodfettssänkande läkemedel.
Livskvalitetseffekter
Livskvalitetsvärderingar har visat att såväl efter alla idag tillgängliga behandlingar har en förbättring skett avseende dimensioner som: vitalitet, belåtenhet/nöjdhet och sömnkvalitet (48, 49), men även för närstående sovkamrat (17).
Framtidsaspekter; vart är vi på väg?
För framtiden ligger den största utmaningen i att identifiera presumtiva patienter och kunna erbjuda råd och behandlingar i tid och därigenom reducera eller undvika de allvarliga komplikationer som OSAS innebär. För att klara denna utmaning måste framtiden klara av att diagnostisera tillståndet på effektivt och säkert sätt. Teknikutvecklingen och dess applikationer kan skapa nya och bättre möjligheter. Det gäller att utveckla vårdens processer med fokus på: patienten i centrum. Volymen är ökande både vad gäller behovet av diagnostik som behandlingsmöjligheter. I nuläget motsvarar inte antalet behandlade de prevalenssiffror som har bedömts spegla tillståndet. Det finns ett mörkertal av den dysfunktionella nattliga aktiviteten!
Den årliga totalkostnaden för behandling av sömnapné i Sverige uppskattas i nuläget till 150 miljoner för CPAP och 120 miljoner för OA samt en årlig konsumtion av förbrukningsmaterial till hjälpmedel motsvarande cirka 50 miljoner kronor. Kostnaden för kirurgiska ingrepp är inte inkluderade.
Implementering av valida forskningsresultat måste bli vägledande för vårdutvecklingen. Att följa patientens väg genom vårdens olika aktörer kan ge ny kunskap.
Det finns behov utöver att kartlägga vårdstrukturen vid behandling av OSA att också se behandlingseffekterna på trafiksäkerhet, arbetsförmåga, hjärtkärlsjukdom, samsjuklighet och livskvalitet hos denna stora patientgrupp. Detta kan samlas upp genom det nationella kvalitetsregister som finns.
Kan sedan en nationell hållning finnas för patientens väg i vården, så finns möjligheten att skapa en jämlikare vård.
English summary
Snoring and obstructive sleep apnea, diagnotiscs and treatment in collaboration
Obstructive sleep apnea syndrome, OSAS, is a common and potentially serious chronic illness, often with a progressive process. Since this is a medical problem and one of the treatment modalities are commonly performed by the dentist with intra oral appliance, OA, it is a challenge to collaborate in helping the sick patient to health.
The prevalence of OSAS that include pronounced daytime sleepiness is 2 % among females and in 4 % of men, which is comparable to other public health diseases. Impact of OSAS is that the disturbed sleep, fatigue and thus with today influences increased accident risk in the work and in traffic. In the longer term, provide adverse effects on the cardiovascular system with overly prone to pathological changes and early death.
In the decision of OSA/S diagnoses there are evidence-based guidelines developed in which the patient must meet various criteria. Treatment with CPAP is well documented, with positive effects on the reduction of respiratory disorders, daytime sleepiness, improvement of quality of life and decreasing the risk of cardiovascular disease.
OA treatment has proven positive effect on the respiratory disorders, though not to the same degree as CPAP in more severe condition, but patient tolerance is greater. Effects can also be found on associated sleepiness and elevated blood pressure.
Tegelberg Å, Lindberg E. Snarkning och obstruktiv sömnapné. Nor Tannlegeforen Tid. 2015;125:152-60. doi:10.56373/2015-2-14
The greatest challenge for the future lies in identifying prospective patients and be able to offer advice and treatments in a timely fashion. Implementation of valid research results must be indicative of developing the future patient care.
Referenser
Franklin K, Rehnqvist N, Axelsson S. Obstructive sleep apnoea syndrome - report of a joint Nordic project. A systemativ review. Swedish Council on Health Technology Assessment, Stockholm, 2007.
Socialstyrelsen. Nationella riktlinjer för vuxentandvård - stöd förstyrning och ledning 2011. Västerås.
AASM 2009 Sleep related breathing disorders in adults: recommendations for syndrome definition and measurement techniques in clinical research. The Report of an American Academy of Sleep Medicine Task Force. Sleep. 1999; 22: 667 - 89.
Baldwin CM, Griffith KA, Nieto FJ, O´Connor GT, Walsleben JA, Redline S. The association of sleep-disordered breathing and sleep symptoms with quality of lifr in Sleep Heart Health Study. Sleep. 2001; 24(1): 96 - 105.
The international classification of sleep disorders: diagnostics & coding manual. 2nd ed. Westchester, IL: American Academy of Sleep Medicine, 2005.
Hoffstein V, Mateika S. Differences in abdominal and neck circumferences in patients with and without obstructive sleep apnea. Eur Respir J. 1992; 5: 377 - 81.
Lindberg E, Janson C, Gislason T, Svärsudd K, Hetta J, Boman G. Snoring and hypertension: a 10 year follow-up. Eur Respir J. 1998; 11(4): 884 - 9.
Guilleminault C, Stoohs R, Shiomi T, Kushida C, Schnittiger I. Upper airway resistance syndrome, nocturnal blood pressure monitoring, and borderline hypertension. Chest. 1996; 109(4): 901 - 8.
Lindberg E, Gislason T. Epidemiology of sleep-related obstructive breathing. Sleep Med Rev. 2000 Oct; 4(5): 411 - 33.
Guilleminault C, Tilkian A, Demnet WC. The sleep apnea syndrome. Ann Rev Med. 1976; 27: 465 - 84.
Bixler EO,Vgontzas AN, Ten Have T, Tyson K, Kales A. Effects of age on sleep apnea in men: I. Prevalence and severity. Am J Respir Crit Care Med. 1998; 157(1): 144 - 8.
Franklin K. The heart and brain in obstructive sleep apnea and cheyne-stokes respiration Thesis. Umeå University, Sweden; 1997.
Young T, Palta M, Dempsey J, Skatrud J, Weber S, Badr S. The occurence of sleep-disordered breathing among middle-aged adults. N Engl J Med. 1993; 328(17): 1230 - 5.
Jennum P, Sjöl A. Epidemiology of snoring and obstructive sleep apnoea in a Danish population, age 30 - 60. J Sleep Res. 1992; 1: 240 - 4.
Svensson M, Franklin KA, Theorell-Haglöw J, Lindberg E. Daytime sleepiness relates to snoring independent of the apnea-hypopnea index in women from general population. Chest. 2008; 134: 919 - 24.
Beninati W, Harris CD, Herold DL, Shepard JW Jr. The effect of snoring and obstructive sleep apnea on the sleep quality of bed partners. Mayo Clin Proc. 1999; 74(10): 955 - 8.
Tegelberg Å, Nohlert E, Bergman LE, Andrén A. Bed-partners' and patients' experience from treatment of obstructive sleep apnoea with an oral appliance. Swed Dent J. 2012; 36 (1): 35 - 43.
Young T, Peppard PE, Taheri S. Excess weight and sleep-disordered breathing J Appl Physiol. 2005; 99(4): 1592 - 9.
Mortimore IL, Marshall I, Wraith PK, Sellar RJ, Douglas NJ. Neck and total body fat deposition in nonobese and obese patients with sleep apnea compared with that in control subjects. Am J Respir Crit Care Med. 1998; 157(1): 280 - 3.
Young T, Peppard PE, Gottlieb DJ. Epidemiology of obstructive sleep apnea: a population health perspective. Am J Respir Crit Care Med. 2002; 165(9): 1217 - 39.
Bixler EO, Vgontas AN, Lin H-M, Have TT, Rein J, Vela-Bueno A, Kales A. Prevalence of Sleep-disordered Breathing in Women. Am J Respir Crit Care Med. 2001; 163(3): 608 - 13.
Popovic RM, White DP. Upper airway muscle activity in normal women: influence of hormonal status. J Appl Physiol. (1985). 1998; 84(3): 1055 - 62.
Franklin KA, Sahlin C, Stenlund H, Lindberg E. Sleep apnoea is a common occurrence in females. Eur Respir J. 2013; 41(3): 610 - 5.
Bloom JW, Kaltenborn WT, Quan SF. Risk factors in a general population for snoring - importance of cigarette smoking and obesity. Chest. 1988; 93: 678 - 83.
Franklin KA, Gíslason T, Omenaas E, Jõgi R, Jensen EJ, Lindberg E, Gunnbjörnsdóttir M, Nyström L, Laerum BN, Björnsson E, Torén K, Janson C. The influence of active and passive smoking on habitual snoring. Am J Respir Crit Care Med. 2004; 170(7): 799 - 803.
Scanlan MF, Roebuck T, Little PJ, Redman JR, Naughton MT. Effect of moderate alcohol upon obstructive sleep apnoea. Eur Respir J. 2000; 16(5): 909 - 13.
Lundkvist K, Sundquist K, Xinjun L, Friberg D. Familial risk of sleep-disordered breathing. Sleep Medicine. 2012; 13: 668 - 73.
Young T, Blustein J, Finn L, Palta M.Sleep-disordered breathing and motor vehicle accidents in a population-based sample of employed adults. Sleep. 1997; 20(8): 608 - 13.
Gharibeh T, Mehra R. Obstructive sleep apnea syndrome: natural history, diagnosis, and emerging treatment options. Nature Science of Sleep. 2010; 2: 232 - 55.
Peppard PE, Young T, Palta M, Skatrud J. Prospective study of the association between sleep-disordered breathing and hypertension. N Engl J Med. 2000; 342(19): 1378 - 84.
Peker Y, Hedner J, Norum J, Kraiczi H, Carlson J. Increased incidence of cardiovascular disease in middle-aged men with obstructive sleep apnea: a 7-year follow-up. Am J Respir Crit Care Med. 2002; 166(2): 159 - 65.
Lindberg E, Janson C, Svärdsudd K, Gislason T, Hetta J, Boman G. Increased mortality among sleepy snorers: a prospective population based study. Thorax. 1998; 53(8): 631 - 7.
Valham F, Mooe T, Raben T, Stenlund H, Wiklund U, Franklin KA. Increased risk of stroke in patients with coronary artery disease and sleep apnea: a 10-year follow-up. Circulation. 2008; 118(9): 955 - 60.
Dempsey JA, Veasey SC, Morgan BJ, O'Donnell CP. Pathophysiology of sleep apnea. Physiol Rev. 2010; 90(1): 47 - 112.
Svanborg E, Larsson H. Development of nocturnal respiratory disturbance in untreated patients with obstructive sleep apnea syndrome. Chest. 1993; 104: 340 - 3.
Friberg D. Heavy snorer´s disease: a progressive local neuropathy. Acta Otolarygol.1999; 119(8): 925 - 33.
Vgontzas AN, Bixler EO, Chrousos GP. Sleep apnea is a manifestation of the metabolic syndrome. Sleep Med Rev. 2005; 9(3): 211 - 24.
Johns MW. A new method for measuring daytime sleepiness: the Epworth sleepiness scale. Sleep.1991; 14(6): 540 - 5.
McArdle N, Devereux G, Heidarnejad H, Engleman HM, Mackay TW, Douglas NJ. Long-term use of CPAP therapy for sleep apnea/hypopnea syndrome. Am J Respir Crit Care Med. 1999 Apr; 159(4 Pt 1): 1108 - 14.
Ferguson KA, Cartwright R, Rogers R, Schmidt-Novara W. Oral appliances for snoring and obstructive sleep apnea: a review. Sleep. 2006; 29: 244 - 62.
Naëgelé B, Thouvard V, Pépin JL, Lévy P, Bonnet C, Perret JE, et al. Deficits of cognitive executive functions in patients with sleep apnoea syndrome. Sleep. 1995; 18(1): 43 - 52.
Marin JM, Carrizo SJ, Vicente E, Agusti AG. Long-term cardiovascular outcomes in men with obstructive sleep apnoea-hypopnoea with or without treatment with continuous positive airway pressure: an observational study. Lancet. 2005; 365(9464): 1046 - 53.
Lim J, Lasserson TJ, Fleetham J, Wright J. Oral appliances for obstructive sleep apnoea. Cochrane Database Syst Rev. 2004; (4): CD004435
Hoekema A, Stegenga B, De Bont LG. Efficacy and co-morbidity of oral appliances in the treatment of obstructive sleep apnea-hypopnea: a systematic review. Crit Rev Oral Biol Med. 2004; 15(3): 137 - 55.
Sundaram S, Bridgman SA, Lim J, Lasserson TJ. Surgery for obstructive sleep apnea. The Cochrane Database of Systematic Reviews. 2005; Issue 4, Art. No. CD 001004.
Walker-Engström M-L, Tegelberg Å, Wilhelmsson B, Ringqvist M, Ringqvist I. 4-year follow-up of treatment with dental appliance and UPPP in obstructive sleep apnoea: a randomized study. Chest. 2002; 121: 739 - 46.
Browaldh N, Friberg D, Svanborg E, Nerfeldt P. 15-year efficacy of uvulopalatopharyngoplasty based on objective and subjective data. Acta Otolaryngol. 2011; 131(12): 1303 - 10.
Walker-Engström M-L, Wilhelmsson B, Tegelberg Å, Dimenäs E, Ringqvist I. Quality of life assessment in treatment of obstructive sleep apnea with a dental appliance and uvulopalatopharyngoplasty. J Sleep Res. 2000; 9: 303 - 8.
Browaldh N. Upper airway surgery in obstructive sleep apnoea- descriptive, observational and randomised controlled studies. Karolinska Institutet, Sweden; Thesis 2013.
Korrespondence: Åke Tegelberg, Centrum för specialisttandvård, Box 1126, SE-701 11 Örebro. E-post: ake.tegelberg@regionorebrolan.se ake.tegelberg@ltv.se
Artikkelen har gjennomgått ekstern faglig vurdering.
Tegelberg Å, Lindberg E. Snarkning och obstruktiv sömnapné - diagnostik och behandling i samverkan. Nor Tannlegeforen Tid. 2014; 124: 152-60.
Recommend textbook: Sleep medicine for dentists, a practical overview (eds. Lavigne G., Cistulli P., Smith M.), Quintessence books, 2009.
Författarna har ingen intressekonflikt.
Artikkelen er fagfellevurdert.
Artikkelen siteres som:
Tegelberg Å, Lindberg E. Snarkning och obstruktiv sömnapné. Nor Tannlegeforen Tid. 2015;125:152-60. doi:10.56373/2015-2-14