Tidleg mislukka implantatbehandling
Vellukka innsetting av eit tannimplantat er avhengig av osseointegrering i eit nydanna, vitalt bein. Manglande osseointegrering eller tap av osseointegrering vert definert som mislukka implantatbehandling. Mislukka osseointegrering gjev tidlege biologiske feilslag, medan tap av osseointegrering vert omtala som seine. I litteraturen er det indikasjonar på at tidleg tap av marginalt bein ved stabile, ikkje-mobile implantat kan regenererast med adekvat terapi.
Førekomsten av implantattap før okklusal belasting er på om lag 3 %. Ofte er det vanskeleg å skjøna eller forklara kvifor osseointegrering ikkje lukkast eller går tapt. Infeksjon, mislukka sårtilheling og okklusal overbelasting ser ut til å spela ei sentral rolle.
Føremålet med denne artikkelen er å presentera kunnskap om tidleg mislukka implantatbehandling, diskutera ulike årsaksmekanismar og illustrera eit behandlingsalternativ.
Eit dokumentert kasus viser at det er mogleg å oppnå eit akseptabelt behandlingsresultat ved regenerasjon av ein tidleg biologisk komplikasjon. For pasientar med kompliserande lokale eller systemiske faktorar bør tannforankra protetikk vurderast som eit behandlingsalternativ til implantatprotetikk.
Etter innsetting av dentale implantat kan det oppstå biologiske og tekniske komplikasjonar. Uttrykket biologisk komplikasjon vert ofte nytta om patologiske endringar i blautvev og hardvev rundt eit osseointegrert implantat. Ei biologisk mislukka behandling er definert som ein svikt hjå verten til å etablera eller vedlikehalda osseointegrering (1, 2). Mislukka behandling kan klassifiserast som tidlege (mislykka osseointegrering) eller seine (tap av etablert osseointegrering). I høve til behandlingsløpet, brukar ein «tidlege» om komplikasjonar/tap før protetisk rehabilitering, mens dei som oppstår etter belasting vert omtala som «seine» (2).
Tidlege komplikasjonar kan grupperast som implantattap («failed implant») i dei høve der ein ikkje har oppnådd primær stabilitet ved innsetting og resultatet er eit mobilt implantat. Ved mislukka implantatbehandling («failing implant») står implantatet stabilt etter innsetting, men beinfeste går raskt tapt. Det er indikasjonar på at stabile implantat med manglande osseointegrering og tap av marginalt bein likevel kan verta behandla med adekvat regenerativ terapi (1).
Det er ofte vanskeleg å forklara kvifor osseointegrering ikkje lukkast eller går tapt. I dei fleste høve har mislukka implantatbehandling eller implantattap multifaktorielle årsaker (1). Tre etiologiske faktorar som tidvis overlappar kvarandre, ser likevel ut til å spela ei sentral rolle ved tidlege komplikasjonar: Infeksjon, mislukka sårtilheling og overbelasting.
Infeksjon kan oppstå under alle fasar av implantatbehandling; som direkte bakteriell kontaminering av implantatoverflata, kontaminering via infiserte dentale nabostrukturar eller plakkakkumulering av eksponerte overflater på biomaterialet (1). Kritisk høg varmeutvikling under oppboring ( 47° C over ein periode på eitt minutt eller meir) kan over tid gje nekrose i alveolarbeinet, nedvekst av epitel, fibrøs innkapsling og såleis mislukka osseointegrering (3). Eit slikt operativt traume i kombinasjon med infeksjon vil resultera i mislukka sårtilheling og implantattap (4). Historisk sett har det vore vanskeleg å definere okklusal overbelasting. Implantat tolererer mindre ikkje-aksial okklusal belasting samanlikna med tenner på grunn av manglande periodontale fibrar. Okklusale krefter vert dermed lettare konsentrert til den marginale beinveggen (5). Generelt responderer bein med remodellering ved stress. For høgt stressnivå kan forårsaka mikrofrakturar i alveolært bein og føre til beintap (6).
Ein systematisk litteraturgjennomgang av prospektive studiar med ein observasjonsperiode på minst 5 år viste at tap av implantat inntreff i om lag 2,5 % av innsette implantat før okklusal belasting (7). Førekomsten av implantattap i funksjon ved fast protetikk var 2 - 3 %, mens tap ved forankring av avtakbar protetikk var om lag 5 %. Forfattarane viste til at tap av implantat var rapportert i 100 % av studiane, mens informasjon om biologiske komplikasjonar berre var oppgitt i omlag 50 % (7). Dette indikerer at biologiske komplikasjonar mest truleg er underrapportert og tala må tolkast med varsemd. Nyare studiar frå Belgia har rapportert ein førekomst av implantattap før belasting for overflatemodifiserte implantat (TiUnite®) på 1,9 %, mens prosenten for konvensjonelt maskinert overflate var 3,6 (8, 9). Ein kan såleis ikkje utelukka at materielle eigenskapar og skilnad i overflatestruktur kan spela ei rolle ved tidlege implantattap.
Svært få artiklar har vurdert risikofaktorar assosierte med tidlege komplikasjonar. Likevel har ein observert ein tendens til fleire komplikasjonar hjå pasientar som røyker, har diabetes, har Crohns sjukdom eller osteoporose (8, 9). Visse kliniske tilhøve, som lengda på implantatet og nærleiken til nabotenner, ser også ut til å påverka resultatet (2, 8). Forfattarane konkluderte med at alternativ protetikk bør vurderast for pasientar med kompliserande systemiske eller lokale faktorar.
Mislukka implantatbehandling der etablert osseointegrering går tapt, ofte som følgje av peri-implantitt, er mykje omtala innan odontologien (10, 11). Føremålet med denne artikkelen er å presentera kunnskap om tidleg mislukka implantatbehandling, diskutera årsaksmekanismar og visa døme på eit behandlingsalternativ.
Diagnostikk av tidleg mislukka implantatbehandling
I tida etter innsetting av eit implantat er det viktig å kontrollera sårtilhelinga. Opphovning, pussflod og lette smerter/ømheit er ofte symptom på infeksjon som kan resultera i manglande osseointegrasjon og eventuelt implantattap. Desse symptoma må ikkje forvekslast med ettersmerter i samband med ein akutt inflammasjonsreaksjon dei første dagane etter eit implantatkirurgisk inngrep (12). Akutt abscessutvikling og byrjande losning, tilseier at implantatet straks må fjernast. Står implantatet stabilt, men der røntgen syner uttalt beintap, er alternativet enten å fjerna implantatet eller å prøva regenerativ behandling for å oppnå re-osseointegrering (13).
Kasuistikk
Ein 45 år gamal mann, som har røykt omlag 5 sigarettar dagleg dei siste åra, fekk i perioden 2010 til 2012 heile tannsettet restaurert. Rotrestar i regio 36 og 46 vart fjerna i 2010 og erstatta med to 3-ledds bruer (35 - 37 og 45 - 47). Preoperativt røntgenbilete regio 14 viser to kariøse røter med apikal periodontitt (figur 1). Røtene vart fjerna i mai 2011 med ein enkel ekstraksjon. I journalnotatane kjem det ikkje fram om det vart utført sårtoalett med utskraping av alveolen.
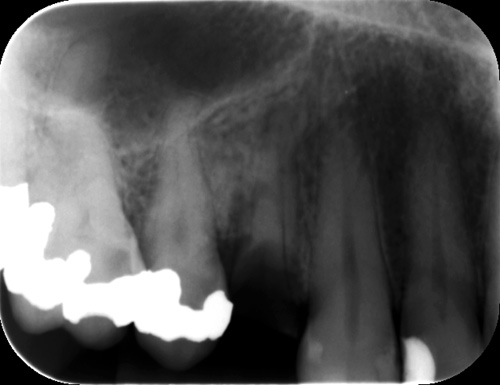
Figur 1. Rotrestar regio 14 med apikal periodontitt.
Figur 2 B. Beinnivå like etter innsetting.
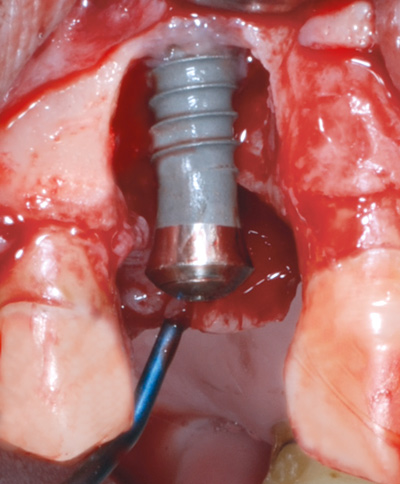
Alternative erstatningar for 14 vart diskutert med pasienten og han bestemte seg for implantatforankra protetikk. Etter ein tilhelingsperiode på 5 månadar, vart implantatkirurgi utført i november 2011. Det vart sett inn eit 4.1 x 12 mm implantat (ITI/Straumann® TL) i regio 14 (figur 2 A og B). For å sikra god tilgang og innsyn til operasjonsområdet, vart det nytta ein standardisert kirurgiprotokoll med mobilisering av bukkal og palatinal mukoperiostlapp.
Figur 2 A. Implantat regio 14.
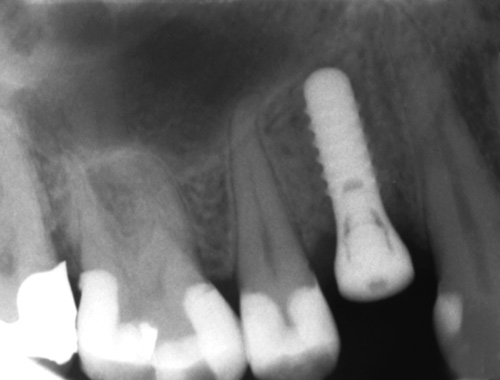
Pasienten fortalde at han like etter innsetting opplevde opphovning i operasjonsområdet. Etter kort tid gjekk opphovningen ned og vidare postoperativ tilheling gjekk normalt utan merknader. Etter ein tilhelingsperiode på om lag 3 1/2 månad vart det tatt avtrykk og framstilt ei krone som skulle skruvast på i april 2012. Under innprøving av permanent protetikk informerer pasienten om lett smerte ved samanbiting. Eit intraoralt røntgenbilete vert tatt og dette viste uttalt beintap ved implantatet (figur 3). Ved lommesondering kom det puss og blod frå alle flater, men implantatet var stabilt.
Figur 3. Beinnivå ved implantat regio 14 om lag 5 månader etter innsetting.
Basert på røntgenologiske og kliniske funn vart tilstanden diagnostisert som ein tidleg mislukka implantatbehandling, men utan mobilitet. Den protetiske behandlinga vart avbroten. Pasienten vart presentert for funn, diagnose og to ulike behandlingsalternativ; enten å fjerne implantatet eller gjera ein freistnad på å stoppa nedbryting av bein og stimulera til beinregenerasjon. Pasienten ville freista regenerasjonsbehandling.
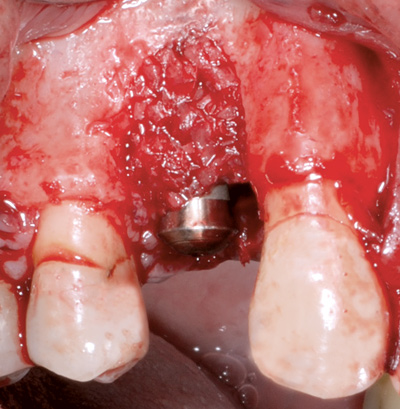
Før det operative inngrepet, mai 2012, vart det tatt bakterieprøve for å analysera og resistensvurdera bakteriefloraen. Basert på prøvesvaret vart pasienten sett på ein kombinasjonskur av Amoxicillin og Metronidazol. Etter anestesi (Xylocain Adrenalin), vart ein bukkal og ein palatinal lapp mobilisert med hjelpesnitt mesialt 13 og distalt 15. Rikelege mengder granulasjonsvev og eit om lag 7 x 5 mm stort beinsekvester vart fjerna før implantatoverflata vart instrumentert med titankyretter, titanbørste (TiBrush) og vaska med 3 % hydrogenperoksid (figur 4 A og B).
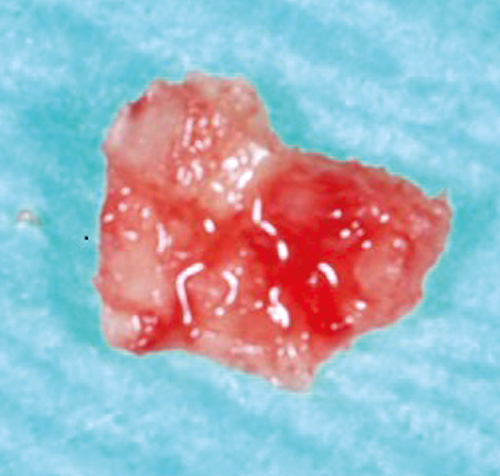
Figur 4 A. Fjerna beinsekvester regio 14.
Figur 4 B. Beindefekt rundt implantat 14.
Autogent bein vart hausta med beinskrape frå maxilla, processus zygomaticus og lagt i beindefekten rundt implantatet og deretter dekt med ein resorberbar membran (Bio-Gide®; figur 5 A og B). Den mobiliserte bukkale lappen vart så koronalforskyvd og stabilisert med enkle suturar. Pasienten fekk postoperativ informasjon om å skylja med klorheksidin 0,2 % fram til suturfjerning og ta eit smerte- og inflammasjonsdempande medikament (Ibux®) ved trong. Ved andre kontrollen 3 veker etter kirurgi vart det påvist at lappen over implantatet delvis hadde opna seg, men utan at membranen var eksponert. Pasienten vart tilrådd å skylja med klorheksidin i enno 3 veker. Tilhelinga 4 månader postoperativt viste fine kliniske tilhøve, men utan røntgenologisk påviseleg beinoppfylling.
Figur 5 A. Autogent bein lagt i beindefekt.
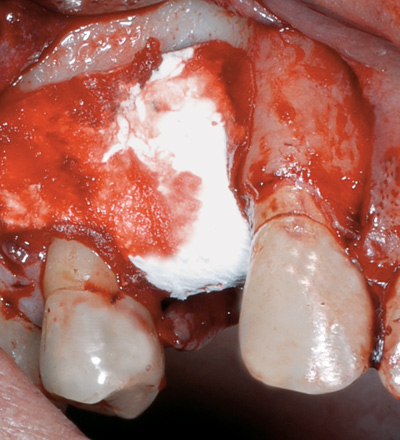
Figur 5 B. Tilpassa resorberbar membran.
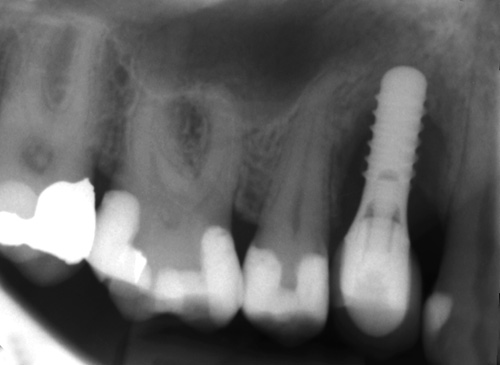
Ved kontrollen i januar 2013 fortalde pasienten at han hadde tatt pause frå røykinga. Røntgenbiletet viste no teikn på beinoppfylling og det vart bestemt å skru på plass den ferdiglaga metall-keramkrona. Røntgenfunn ved ny kontroll april 2014, 23 månader postoperativt, indikerer beinoppbygging og marginal kondensering av beinlamellen rundt implantatet (figur 6).
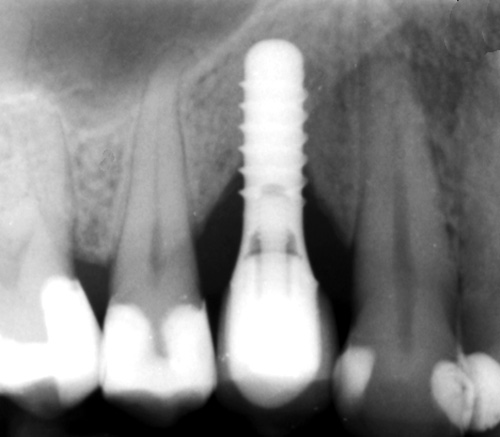
Figur 6. Røntgenbilete tatt 23 månader postoperativt med krona på plass.
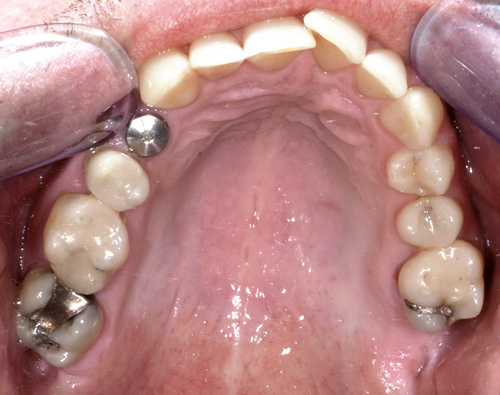
Klinisk er det registrert rolege tilhøve ved implantatet (figur 7). Lommesondering syner inflammasjonsfrie forhold med lommer på 4 - 5 mm og utan bløding ved sondering. Klinisk er det ikkje mogleg å påvisa plakk/biofilm ved implantatet. Etter ein pause på om lag eitt år har pasienten byrja å røyka att.
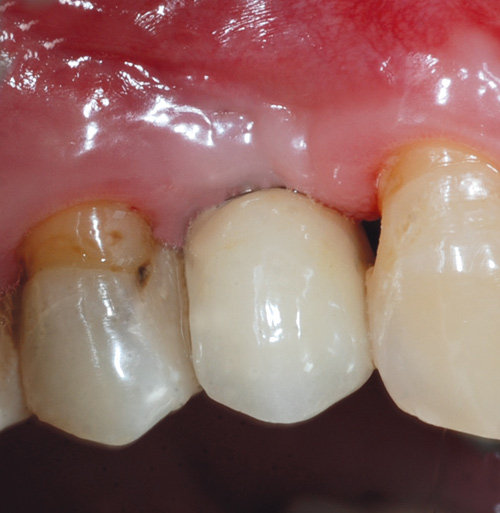
Figur 7. Klinisk foto 23 månader postoperativt.
Diskusjon
I dette kasuset vart det diagnostisert ein stor beindefekt ved implantatet i regio 14 allereie 5 månader etter implantatinnsetting og før krone skulle skruvast på. Beintapet ved implantatet er difor eit døme på ei tidleg mislukka behandling. Før innsetting, vart rotrestar fjerna og tannsettet førebehandla for orale infeksjonar. Pasienten informerte om at han dei siste åra hadde røykt om lag fem sigarettar dagleg. Røyking er ein negativ prognosefaktor og kan vera ein medverkande faktor til tidleg beintap (2, 4). Ei like truleg forklaring kan vera at det har oppstått varme under boring med påfølgjande «varmenekrose» i alveolarbeinet (3). Funn av eit nekrotisk beinsekvester under det kirurgiske inngrepet understøttar denne vurderinga. I overkjevens front er gjennomsnittleg bukkal og palatinal beinbredde målt etter ekstraksjon til høvesvis 1,0 og 1,2 mm (14). Bukkal beinvegg er i 87 % av ekstraksjonsalveolar målt til tynnare enn 1 mm og i berre 3 % til 2 mm eller meir. I dette kasuset gav kanskje ikkje morfologien etter tilhelt kjevekam høve til ei palatinal implantatplassering. Ei bukkal plassering vil kunne resultera i ein tynn beinvegg med svekka blodtilførsel og saman med varmgang under oppboring, kan dette vera er ei mogeleg forklaring på sekvesterfunnet og det tidlege beintapet.
Røntgenbilete regio 14 før implantatinnsetting viste to kariøse røter med apikal periodontitt. I journalnotatane kjem det ikkje fram om alveolen vart skrapa rein for granulasjonsvev og restinfeksjon etter ekstraksjonen. Retrograd periimplantitt er definert som ein periapikal lesjon rundt eit dentalt implantat som oppstår kort tid etter implantatinnsetting medan den marginale delen av implantatet har ein normal bein-mot-implantat-kontakt (15). Ein retrospektiv studie synte at dersom apikal patologi var til stades før tannekstraksjon, vart det diagnostisert retrograd periimplantitt i 13,6 % av kasusa. For kontrollgruppa utan periapikal patologi var den tilsvarande prosenten 2,1 (15). Sidan beintapet i det dokumenterte kasuset starta marginalt, utan røntgenologisk teikn til periapikal lesjon, er det lite truleg at dette er eit døme på ein retrograd periimplantitt. Den generelle tilrådinga ved ekstraksjon av tenner med apikal periodontitt, og særleg der tann/tenner skal erstattast med eit framtidig implantat, er å utføra ein grundig utreinsing av alveolen (15).
Komplikasjonar i form av inflammasjons- og immunreaksjonar mot implantatmetall er godt dokumenter i opp til 10 % av pasientar og førekomsten synest å auka (16). I ein artikkel vart det nyleg rapportert at titan i visse høve kan indusera ein toksisk eller allergisk reaksjon (17). Ein in vitro-studie har vist at titanpartiklar kan aktivere monocyttar og makrofagar til å frigje beinresorberande substansar som prostaglandin E2 og interleukin 1 (18). Det er også indikasjonar på at titanpartiklar i kombinasjon med ein Porphyromanas gingivalis-infeksjon kan bidra til peri-implantittpatogenesen ved å forsterka inflammasjonen i vevet rundt implantatet (19). Sidan dette kasuset syner eit godt korttidsresultat etter regenerasjonsbehandling av beindefekten, kan det tyda på at det tidlege beintapet ved implantatet neppe skuldast ein toksisk eller allergisk titanreaksjon.
Pasientrelaterte faktorar som diabetes, Crohns sjukdom, osteoporose, ulike infeksjonar og stor alkoholbruk vil, i tillegg til røyking, kunna påverka prognosen ved implantatinnsetting (4, 9, 20). Denne pasienten var utan generellmedisinske diagnosar, så heller ikkje kompliserande pasientrelaterte faktorar kan forklara det tidlege beintapet.
Utan behandling ville mest truleg implantatet ha gått tapt kort tid etter innsetting og såleis vore eit døme på tidleg tap. Kontrollen 2 år postoperativt viser stabile kliniske og røntgenologiske tilhøve. Ein lengre observasjonsperiode er naudsynt for å kunne seia noko om kor vellukka regenerasjonsbehandlinga er.
I ettertid er det naturleg å spørja seg om implantatbehandling var det beste protetiske valet for denne pasienten. Gevinsten med å spara tannsubstans på nabotenner, må sjåast opp mot historia med oppstått komplikasjon, eitt ekstra kirurgisk inngrep og usikker langtidsprognose for implantatet. Med restaureringar på nabotenner framstår ei konvensjonell tannforankra bru som eit betre behandlingsalternativ.
I Norge vert det sett inn fleire og fleire implantat per år, og dette medfører at mange tannlegar vil måtta bruka meir tid på diagnostikk og eventuell behandling av biologisk mislukka implantatbehandling. For å møta denne utfordringa, må kunnskap oppdaterast og formidlast. «Sein» mislukka behandling der etablert osseointegrering gradvis går tapt, ofte som følgje av peri-implantitt, er mykje omtala i odontologisk litteratur (10, 11), medan det vert skrive mindre om «tidlege» feilslag. Det dokumenterte kasuset indikerer at utføringa av det kirurgiske inngrepet er svært kritisk for å oppnå optimal osseointegrering og sårtilheling. Før påsetting av protetisk konstruksjon skal implantatet kontrollerast både klinisk og røntgenologisk. Ved tidlege feilslag der implantatet står stabilt, kan beinregenerasjon vera eit behandlingsalternativ.
Takk
Takk til Rune Haakonsen, fototeknisk laboratorium, Institutt for klinisk odontologi, UiB for ferdigredigering av figurane.
English summary
Early implant failure. A case report
Oral implant success depends extensively on bone and soft tissue healing mechanisms capable of integrating the implant into newly formed, vital bone. Biological failure can be defined as the inability of tissue to establish or maintain osseointegration. Failure to establish osseointegration results in early implant failure, whereas failure to maintain osseointegration is classified as late. If properly recognized and treated, a «failing» implant might be saved.
The incidence of implant failure prior to functional loading is about 3.0 %. The causal factors and mechanisms behind failing implant are unclear. Infection, impaired healing and overload have been suggested to be of importance.
The objective of this article is to present knowledge about early implant failure, discuss potential causal mechanisms and illustrate treatment alternatives.
The presented case shows that it is possible to obtain favorable short term results with regenerative therapy in an early failing implant. Alternative prosthetic treatments to oral implants should sometimes be reconsidered in the presence of possibly interfering local or systemic factors.
Sægrov AH, Klepp M, F. Bunæs D, N. Leknes K. Tidleg mislukka implantatbehandling. Nor Tannlegeforen Tid. 2014;124:828-32. doi:10.56373/2014-10-14
Hovudbodskap | |
|---|---|
· |
Kritisk kasusval, optimal kirurgisk utføring og systematisk postoperativ oppfølging er viktige faktorar for å sikra vellukka implantatbehandling. |
· |
Tynn bukkal beinvegg saman med boring for implantatsete er risikofaktorar for tidlege feilslag. |
· |
Diagnostikk av tidleg mislukka implantatbehandling kan vera ei utfordring. |
· |
Før påsetting av protetisk konstruksjon, må implantat kontrollerast både klinisk og røntgenologisk. |
· |
Beinregenerasjon kan vera eit behandlingsalternativ ved tidleg mislukka implantatterapi. |
Referansar
Esposito M, Hirsch J, Lekholm U, Thomsen P. Differential diagnosis and treatment strategies for biologic complications and failing oral implants: a review of the literature. Int J Oral Maxillofac Implants. 1999; 1: 473 - 90.
Palma-Carrio C, Maestre-Ferrin L, Penarrocha-Oltra D, Penarrocha-Diago MA, Penarrocha-Diago M. Risk factors associated with early failure of dental implants. A literature review. Med Oral Patol Oral Cir Bucal. 2011; 16: e514 - 7.
Eriksson AR, Albrektsson T. Temperature threshold levels for heat-induced bone tissue injury: a vital-microscopic study in the rabbit. J Prosthet Dent. 1983; 50: 101 - 7.
Esposito M, Hirsch JM, Lekholm U, Thomsen P. Biological factors contributing to failures of osseointegrated oral implants. (II). Etiopathogenesis. Eur J Oral Sci. 1998; 106: 721 - 64.
Hudieb MI, Wakabayashi N, Kasugai S. Magnitude and direction of mechanical stress at the osseointegrated interface of the microthread implant. J Periodontol. 2011; 82: 1061 - 70.
Stanford CM, Brand RA. Toward an understanding of implant occlusion and strain adaptive bone modeling and remodeling. J Prosthet Dent. 1999; 81: 553 - 61.
Berglundh T, Persson L, Klinge B. A systematic review of the incidence of biological and technical complications in implant dentistry reported in prospective longitudinal studies of at least 5 years. J Clin Periodontol. 2002; 29 Suppl 3: 197 - 212.
Alsaadi G, Quirynen M, Komarek A, van Steenberghe D. Impact of local and systemic factors on the incidence of oral implant failures, up to abutment connection. J Clin Periodontol. 2007; 34: 610 - 7.
Alsaadi G, Quirynen M, Michiles K, Teughels W, Komarek A, van Steenberghe D. Impact of local and systemic factors on the incidence of failures up to abutment connection with modified surface oral implants. J Clin Periodontol. 2008; 35: 51 - 7.
Academy Report: Peri-Implant Mucositis and Peri-Implantitis: A Current Understanding of Their Diagnoses and Clinical Implications*. J Periodontol. 2013; 84: 436 - 43.
Texmo L, Trzcinska T, Sægrov AH, Klepp M, Åstrøm AN, Leknes KN. Peri-implantitis: Diagnostic and therapeutic challenges. Nor Tannlegeforen Tid. 2013; 123: 790 - 98.
Misch CE, Perel ML, Wang HL, Sammartino G, Galindo-Moreno P, Trisi P, et al. Implant success, survival, and failure: the International Congress of Oral Implantologists (ICOI) Pisa Consensus Conference. Implant Dent. 2008; 17: 5 - 15.
Romanos GE, Nentwig GH. Regenerative therapy of deep peri-implant infrabony defects after CO2 laser implant surface decontamination. Int J Periodontics Restorative Dent. 2008; 28: 245 - 55.
Huynh-Ba G, Pjetursson BE, Sanz M, Cecchinato D, Ferrus J, Lindhe J, et al. Analysis of the socket bone wall dimensions in the upper maxilla in relation to immediate implant placement. Clin Oral Implants Res. 2010; 21: 37 - 42.
Lefever D, Van Assche N, Temmerman A, Teughels W, Quirynen M. Aetiology, microbiology and therapy of periapical lesions around oral implants: a retrospective analysis. J Clin Periodontol. 2013; 40: 296 - 302.
Thyssen JP, Johansen JD, Menne T, Liden C, Bruze M, White IR. Hypersensitivity reactions from metallic implants: a future challenge that needs to be addressed. Br J Dermatol. 2010; 162: 235 - 6.
Bernard S, Baeck M, Tennstedt D, Haufroid V, Dekeuleneer V. Chromate or titanium allergy -- the role of impurities? Contact Dermatitis. 2013; 68: 191 - 2.
Bozkus I, Germec-Cakan D, Arun T. Evaluation of metal concentrations in hair and nail after orthognathic surgery. J Craniofac Surg. 2011; 22: 68 - 72.
Irshad M, Scheres N, Crielaard W, Loos BG, Wismeijer D, Laine ML. Influence of titanium on in vitro fibroblast-Porphyromonas gingivalis interaction in peri-implantitis. J Clin Periodontol. 2013; 40: 841 - 9.
Alissa R, Oliver RJ. Influence of prognostic risk indicators on osseointegrated dental implant failure: a matched case-control analysis. J Oral Implantol. 2012; 38: 51 - 61.
Adresse: Knut N. Leknes, professor, dr.odont. Institutt for klinisk odontologi - periodonti, Det medisinsk-odontologiske fakultet, Universitetet i Bergen. E-post: knut.leknes@iko.uib.no
Artikkelen har gjennomgått ekstern faglig vurdering.
Sægrov AH, Klepp M, Bunæs DF, Leknes KN. Tidleg mislukka implantatbehandling. Nor Tannlegeforen Tid. 2014; 124: 828-32.
Artikkelen er fagfellevurdert.
Artikkelen siteres som:
Sægrov AH, Klepp M, F. Bunæs D, N. Leknes K. Tidleg mislukka implantatbehandling. Nor Tannlegeforen Tid. 2014;124:828-32. doi:10.56373/2014-10-14