Peri-implantitt: Utfordringer ved diagnostikk og behandling
Stadig flere pasienter velger implantatforankret protetikk som erstatning for tanntap. Behovet for entydige diagnostiske kriterier ved peri-implantitt og andre biologiske komplikasjoner øker og ikke minst trengs det dokumenterte behandlingsprotokoller som kan gi forutsigbare resultater.
Peri-implantitt er en infeksiøs, inflammatorisk prosess i vevet rundt et beinintegrert implantat som har resultert i tap av alveolært bein. Behandling av peri-implantitt er fortsatt på forsøksstadiet og særlig ved avanserte kasus er det vanskelig å oppnå stabile resultater.
For å stille en presis peri-implantittdiagnose, må klinikeren bruke en kombinasjon av flere biologiske parametere som sonderingsdybde og tilstedeværelse av blødning/puss til å registrere forandringer over tid. Røntgenbilder er først og fremst et hjelpemiddel til å bekrefte den kliniske diagnosen. Tidlig diagnose og behandling øker sannsynligheten for å oppnå et stabilt og vellykket resultat. Ved avanserte kasus gir kirurgisk behandling bedre og mer forutsigbart resultat enn ikke-kirurgisk terapi.
Hensikten med denne artikkelen er å presentere kunnskaper og utfordringer om emnet peri-implantitt og illustrere tilgjengelige behandlingsalternativer.
Bruken av dentale implantater har på mange måter revolusjonert behandlingen av delvis og totalt tannløse pasienter. Protetisk rehabilitering med implantater har gitt klinikeren et nytt redskap til å løse utfordrende kliniske problemstillinger med stor grad av forutsigbarhet. Selv om det rapporteres vellykkede langtidsresultater, er ikke implantatforankret protetisk behandling fri for komplikasjoner relatert til uheldig behandlingsplanlegging, ikke-optimal kirurgisk og protetisk utføring, materielle svakheter og manglende vedlikehold. Kirurgisk traume under innsetting i kombinasjon med redusert sårtilheling, for tidlig tyggebelastning og infeksjon er de mest vanlige årsakene til tidlige biologiske komplikasjoner og implantattap (1). Dersom temperaturen i vevet stiger til mer enn 47o C over en periode på ett minutt eller mer under oppboring, kan det oppstå «varmenekrose» i alveolarbeinet med fibrøs innkapsling av implantatet i stedet for osseointegrasjon (2). Progredierende kronisk marginal infeksjon/inflammasjon (peri-implantitt) og overbelastning er de viktigste årsakene til seine komplikasjoner/tap (1). Hensikten med denne artikkelen er å presentere kunnskaper om og utfordringer ved emnet peri-implantitt som så vil kunne hjelpe klinikeren til å stille en tidlig diagnose og utføre adekvat behandling.
Diagnostikk av peri-mukositt og peri-implantitt
Både peri-mukositt og peri-implantitt er karakterisert ved en inflammatorisk reaksjon i vevet rundt et implantat (3, 4) Ved peri-mukositt finner en blødning og/eller puss ved sondering, sonderingsdybder 4 mm, men ingen tegn på røntgenologisk beintap utover biologisk remodellering (5, 6). Når de samme kliniske tegnene er til stede sammen med påvisbart beintap etter initial beinmodellering, settes diagnosen peri-implantitt (7). Dette innebærer at en sikker peri-implantittdiagnose forutsetter røntgenbilde tatt ved påsetting av suprakonstruksjon som kan danne grunnlag for sammenligning ved seinere kontroller. Uten dette røntgenbildet, er det anbefalt å bruke vertikalt beintap på 2 mm fra forventet marginalt beinnivå etter beinremodellering som grenseverdi for diagnosen peri-implantitt (5).
Forekomst av peri-mukositt og peri-implantatitt
Tverrsnittsundersøkelser er det studiedesignet som best kan brukes til å beregne forekomsten av peri-implantitt på et gitt tidspunkt i en gitt befolkning (8). For å få data av god kvalitet bør det være en stor nok gruppe med implantatbehandlete individer (100 - 500) og det bør være utført kliniske og røntgenologiske undersøkelser.
Resultater fra studier som har undersøkt forekomsten av patologiske komplikasjoner ved implantater har vist at peri-mukositt var til stede i 48 % av undersøkte implantater 9 til 14 år etter innsetting (9). Siden peri-mukositt er reversibel ved tidlig behandling, er det stor sannsynlighet for at tilstanden har vært underrapportert (10).
Det er rapportert store forskjeller i forekomsten av peri-implantitt. En nylig publisert studie diskuterte dette problemet og viste til at et litteratursøk av 12 studier der blødning og/eller puss ved sondering var til stede sammen med røntgenologisk beintap, avdekket bruk av åtte forskjellige grenseverdier ved diagnostikk av peri-implantitt (11). Problemet illustreres ved at en studie utført 9 til 14 år etter innsetting fant en forekomst på 7 % på implantatnivå og 16 % på individnivå (12), en annen 23 % på implantatnivå og 37 % på individnivå etter 8 år (13), mens en tredje rapporterte henholdsvis 37 % og 47 % på implantat- og pasientnivå etter en belastningstid på 8 år (14). Dette viser at det er et uttalt behov for entydige diagnostiske kriterier ved peri-implantitt.
Etiologi og patogenese
Inflammasjonsprosessen ved peri-mukositt er histopatologiske svært lik gingivitt ved naturlige tenner (15, 16). Bare kort tid etter innsetting av et implantat, kleber glykoproteiner fra saliva seg til eksponerte titanoverflater sammen med rikelige mengder orale mikroorganismer. Dannelsen av en biofilm spiller en viktig rolle ved initiering og progresjon av infeksjon ved implantater (4, 10, 17). Det er også akseptert at peri-mukositt er forløperen til peri-implantitt på samme måte som gingivitt er forløperen til periodontitt. Tilsvarende som ved gingivitt og periodontitt, utvikler ikke all peri-mukositt seg til peri-implantitt. Det er videre dokumentert at peri-mukositt som gingivitt, er reversibel ved adekvat behandling (10, 18). Fjerning av biofilmen fra implantatoverflaten er sannsynligvis den mest kritiske delen ved behandling av peri-mukositt.
Peri-implantitt, som periodontitt, oppstår i hovedsak som et resultat av en uttalt bakteriell infeksjon og en påfølgende immunrespons. Periopatogene bakterier ser ut til å være involvert i infeksjonsprosessen rundt implantater (19, 20). Bakterieprøver fra implantater med peri-implantitt domineres av gramnegative, anaerobe bakterier fra det røde komplekset (Porphyromonas gingivalis, Treponema denticola og Tannerella forsythia) (21). I tillegg synes Staphylococcus aureus å være en viktig mikrobe i tidlig fase ved peri-implantitt (22). Bindevevet nær lommeepitelet blir infiltrert av inflammasjonsceller med B-lymfocytter og plasmaceller som de dominerende celletyper (23).
Selv om peri-implantitt har flere likhetstrekk med periodontitt, er det holdepunkter for at progresjonshastigheten og graden av immunologisk respons ved peri-implantitt er forskjellig. Studier på mennesker (23) og dyreforsøk (24) har vist at uforstyrret plakkakkumulering ved implantater fører til mer uttalt inflammatorisk celleinfiltrat i mukosa sammenlignet med responsen ved tenner. Denne immunologiske forskjellen sammen med manglende feste av perpendikulære, kollagene fibre mot implantatoverflaten, synes å øke mottakeligheten for marginalt beintap ved implantater (25). Videre er det, i motsetning til rundt implantater, påvist en «selvbegrensende beskyttende prosess» i vevet rundt tenner som delvis skjermer alveolært bein fra en direkte nedbrytende effekt fra inflammasjonslesjonen i bløtvevet (26). Det er videre viktig å være klar over at pasienter med alle typer implantater er mottakelige for peri-implantitt (27). Overbevisende dokumentasjon indikerer at hovedutfordringen ved behandlingen av peri-implantitt er som ved behandlingen av peri-mukositt, å fjerne biofilmen fra implantatoverflaten (26).
Risikofaktorer for utvikling av peri-implantitt
Tidligere erfaring med periodontitt
Periodontale lommer kan virke som et reservoar for mikrobiologisk kolonisering av implantater (4, 28). Siden vertsresponsen mot mikrobiologisk infeksjon rundt implantater følger tilnærmet samme nedbrytningsmønster som ved aggressiv og kronisk periodontitt, må det forventes at periodontittmottakelige individer uten optimal infeksjonskontroll vil bli utsatt for tilsvarende risiko for inflammasjonsindusert beintap ved implantater som ved tenner (28).
En 10-årig prospektiv kohort-studie har tatt for seg to pasientgrupper med implantater der én gruppe bestod av åtte pasienter med 21 implantater som før innsetting var vellykket behandlet for periodontitt (29). Den andre gruppen bestod av 45 personer med 91 implantater uten tidligere periodontitterfaring. Pasienter med tidligere periodontitterfaring viste signifikant høyere forekomst av peri-implantitt 10 år etter innsetting (28,6 % vs 5,8 %). Resultatene viste dessuten en signifikant lavere suksessrate hos pasienter med tidligere periodontitterfaring enn for kontrollgruppen uten (52,4 % vs 79,1 % på implantatnivå). Suksess var definert som lommer £ 5 mm, ingen blødning ved sondering og < 0,2 mm årlig beintap (29).
Manglende plakk-kontroll
Plakk er, som ved periodontitt, en viktig etiologisk faktor ved peri-implantitt. Det er funnet en statistisk signifikant assosiasjon mellom mengden av plakk og forekomst av peri-implantitt på implantatnivå (4, 28, 30). Uheldig utforming av protetisk overkonstruksjon umuliggjør ikke bare pasientens tilgjengelighet til mekanisk reingjøring, men vanskeliggjør også klinisk inspeksjon, lommesondering og profesjonell reingjøring. Ved planlegging av den protetiske rehabiliteringen er det behandlerens ansvar å utforme en overkonstruksjon som ikke bare er estetisk, fonetisk og funksjonell, men også har en hygienevennlig form.
Restsement
Ved sementerte løsninger representerer ufullstendig fjerning av submukosal sement rundt implantater et økende problem (31). Implantatposisjon sammen med en voluminøs overkonstruksjon kan vanskeliggjøre mekanisk, ikke-kirurgisk submukosal tilgang og fjerning av overskuddssement (32). En kompliserende faktor er at flere av de brukte sementene ikke gir røntgenkontrast (33). Ru restsement gir økt plakkretensjon som vil kunne initiere en inflammasjonsprosess med beinnedbrytning som resultat.
Røyking
Røykere viser større grad av alveolært beintap rundt implantater enn ikke-røykere selv når en har justert for forskjell i munnhygiene (34). Dette indikerer at røyking er en risikofaktor for økt beintap uavhengig av plakkmengden. De eksakte mekanismene for hvordan røyking fører til økt beinnedbrytning er ikke klarlagt. Det er sannsynlig at røyking primært har en systemisk innvirkning ved å forstyrre immunresponsen og/eller har en direkte cytotoksisk effekt på orale celler (34). Det er vist at røyking kan ha en cytotoksisk effekt på gingivale fibroblaster, noe som kan gi redusert fibroblastadhesjon og proliferasjon. Dette vil kunne føre til svekket vevsfornying og vevsremodellering (34).
Genetikk
Genetisk variasjon har blitt nevnt som en mulig risikofaktor ved peri-implantitt. Men ulike studier har rapportert motstridende resultater. En systematisk oversiktsartikkel basert på 27 relevante studier om IL-1 polymorfisme fant ingen klare, entydige funn (35) og konkluderte med at det er usikre holdepunkter for at IL-1 polymorfisme alene kan sees på som en risikofaktor for beinnedbrytning ved implantater. En annen studie som også undersøkte IL-1RN gene polymorfisme kom til den motsatte konklusjonen (36). IL-1RN gene polymorfisme var assosiert med peri-implantitt og kunne representere en risikofaktor.
Diabetes
Siden det er få studier som har sett på sammenhengen mellom diabetes og peri-implantitt, er dokumentasjonen begrenset. Med dagens viten er det ikke mulig å trekke en entydig konklusjon om at diabetikere har en høyere forekomst av peri-implantitt (37). For høye blodsukkerverdier kan imidlertid påvirke sårtilheling og vertens immunforsvar negativt på samme måte som manglende diabeteskontroll påvirker neutrofilfunksjonen (38). Pasienter med diabetes kan således vise manglende evne til reparasjon og forsvar mot dentalt plakk (39).
Okklusal overbelastning
Historisk sett har det vært vanskelig å definere okklusal overbelastning. Implantater tolererer mindre ikke-aksial okklusal belastning sammenlignet med tenner på grunn av manglende periodontale fibre. Dermed blir den okklusale belastningen konsentrert til implantatets marginale beinvegg (40). Generelt responderer bein med remodellering ved stress. For høyt stressnivå kan forårsake mikrofrakturer i alveolært bein og føre til beintap (41). En systematisk oversiktsartikkel antydet at okklusal overbelastning var positivt assosiert med marginalt beintap rundt implantater, men konkluderte likevel med manglende plakk-kontroll var hovedårsaken til beintapet (42).
Behandling av peri-implantitt
Målet er å reetablere friske kliniske forhold og optimal infeksjonskontroll. Derfor er etablering av en god egenhygiene og plakk-kontroll gjennom hygieneinstruksjon og motivasjon en svært viktig del av behandlingen. Pasientene må dessuten innrulleres i et fast oppfølgingsprogram. Et slikt tiltak vil gjøre det lettere å kontrollere kvaliteten på daglig plakk-kontroll og gripe raskt inn ved begynnende problem.
Metodene brukt til å behandle peri-implantitt er stort sett basert på erfaringer fra periodontittbehandling (43). Grunnet komplisert implantatdesign med ru overflate er det vanskelig å reingjøre implantater optimalt uten å utføre kirurgi (18). Uavhengig av lesjonens størrelse, skal behandlingen starte med mekanisk reingjøring. Ved instrumentering anbefales karbonfiber- eller resinkyretter til glatte overflater, mens titankyretter egner seg bedre på ru overflater. Instrumenteringen bør etterfølges av polering med pussekopp og pussepasta. Ikke-kirurgisk profesjonell reingjøring skal bryte opp biofilmen, og bør utføres med stor grad av forsiktighet og presisjon.
Hvis ikke symptomene forsvinner etter innledende ikke-kirurgisk behandling etter omlag en måned, bør en gå videre med kirurgi for å få bedre tilgang til å rense implantatoverflaten fri for tannstein og biofilm (4). Antibiotika kan vurderes som et supplement til den kirurgiske behandlingen, etter mikrobiologisk prøve for å bestemme optimal antibiotikatype (43).
Resektiv behandling
Ved en lappoperasjon kan en redusere/avflate den vertikale beindefekten rundt implantatet, fjerne inflammert vev, og dekontaminere implantatoverflaten. Periostlappen kan replasseres eller sutureres i en apikalt forskjøvet posisjon. En slik lappteknikk har som mål å redusere lommene rundt implantatet og eliminere det submukosale anaerobe miljøet. Serino & Turri (2011) fant at resektiv beinterapi i kombinasjon med apikalforskjøvet lapp kan gi gode behandlingsresultater i ca. 50 % av peri-implantittkasus (44).
Generelt er hensikten med beinkonturering å lage en gunstigere form ved vertikale defekter uten å fjerne funksjonerende beinfeste. Beinkonturering kan dessuten lette lapptilpasningen og gi større grad av lommereduksjon (45). Det er blitt antydet at re-osseointegrering etter resektiv behandling er avhengig av implantatoverflatens karakter (46). I en studie utført av Persson og medarbeidere (2001) ble to ulike overflater sammenlignet («Sandblasted Large grit Acid-etched» (SLA) og gjenget («turned surface») overflate). Resultatene viste lik grad av beinregenerasjon for begge overflatetypene, men re-osseointegrasjonen var på 84 % ved SLA overflater, og bare 22 % ved gjengete overflater (47).
Regenerasjonsbehandling
Ved stort vertikalt beintap som følge av peri-implantitt eller ved behov for å gjenvinne beintap i et estetisk viktig område, kan det være indisert å gjøre en regenerativ behandling etter oppnådd infeksjonskontroll. Målet er å gjenskape osseointegrasjon ved implantatet (48). Pasientrelaterte faktorer som munnhygiene, røyking, generell helsetilstand og medisinbruk vil kunne påvirke behandlingsresultatet. Kritiske defektrelaterte faktorer er dybde/bredde på den vertikale beindefekten, vertikal defektvinkel og antall defektvegger. Det mest gunstige utgangspunktet for en regenerativ behandling er en dyp defekt med liten røntgenologisk vinkel og flere gjenstående beinvegger. En slik vertikal defekt gir god blodtilførsel, rik celletilgang og vil kunne stabilisere blodkoagelet til regenerasjonsområdet. Også kirurgisk/teknisk utføring som optimal lappdesign, tilpassing av mobilisert lapp, sårlukking, stabilisering og sårkompresjon er kritiske faktorer som har betydning for behandlingsresultatet.
Det finnes dokumenterte kasus med vellykket regenerativ behandling ved peri-implantitt (48 - 50). De mest brukte regenerative teknikkene er autogen beintransplantasjon og styrt beinregenerasjon. Studier på dyr og mennesker har vist sprikende resultater. Et forsøk på aper der det ble innsatt 64 implantater med titan plasma-sprayet overflate, ble brukt til å studere fire ulike kirurgiske teknikker etter fremprovosert peri-implantitt. Behandling med autogen beintransplantasjon og membrandekke (polytetrafluoroethylene, e-PTFE) viste signifikant større beinregenerasjon og re-osseointegrasjon sammenlignet med autogent beintransplantasjon alene, membrandekke alene, og resektiv behandling (46, 51, 52).
Det er også blitt gjort forsøk med xenogen beintransplantasjon (Bio-Oss®) i kombinasjon med membrandekke. Schou og medarbeidere (53) har rapportert gode resultater med Bio-Oss i kombinasjon med e-PTFE-membraner sammenlignet med Bio-Oss alene, membran alene, og konvensjonell lappoperasjon som kontroll. Andre studier har ikke funnet merkbare forskjeller mellom Bio-Oss og bruk av membran sammenlignet med «kontrollprosedyrer» som resektiv behandling (46, 54 - 57). Det er likevel indikasjoner på at innlegg av regenerasjonsmaterialer i kombinasjon med membrandekke kan gi gode resultater ved behandling av vertikale beindefekter. En hyppig komplikasjon med slike prosedyrer er membraneksponering (46). Ved tap av bløtvevsdekke og eksponering av ikke-resorberbare porøse e-PTFE-membraner vil bakterier kontaminere membranen og således føre til en lokal infeksjon (58). Membranen bør da fjernes så raskt som mulig (46).
En studie av Aghazadeh og medarbeidere (2012) sammenlignet resultatene etter regenerasjonsbehandling med autogent bein eller xenogent transplantat stabilisert med en kollagenmembran. Målene for behandlingen var røntgenologisk beinregenerasjon, reduksjon av lommedybder og fravær av puss og blødning ved sondering. Defekter fylt med xenogent transplantat viste mest beinfyll, men begge teknikkene ga lommereduksjon og reduksjon av puss og blødning (48).
Regenerasjonsbehandling ved peri-implantitt er under utprøving. Behandlingsprinsippet er basert på at det eksisterer et potensial for beinregenerasjon også ved vertikale implantatdefekter hos egnede kandidater.
Prognose
Charalampakis og medarbeidere (43) observerte retrospektivt 240 pasienter i 6 år etter peri-implantittbehandling. Behandlingssuksess ble definert som fravær av blødning og puss, lommer <5 mm og røntgenologisk stabilt beinnivå eller beinregenerasjon i forhold til beinnivå ved starten av behandlingen. Pasientene var inne til vedlikeholdsbehandling etter 3, 6, og 9 måneder og deretter årlig (43). Sluttresultatene viste vellykket behandling hos 45,3 % av pasientene, mens 54,7 % viste fortsatt progresjon og resultatet ble registret som mislykket. Hos 11 % måtte minst ett implantat fjernes under kirurgi eller i vedlikeholdsfasen. Røyking og tidlig utvikling av peri-implantitt viste signifikant korrelasjon med mislykket behandling, mens implantater i funksjon i mer enn 6 år før begynnende peri-implantittutvikling og ikke-røykere var assosiert med vellykket behandling (43)
Det finnes per dags dato ingen optimal behandlingsprotokoll for behandling av peri-implantitt. I den forannevnte retrospektive studien var apikalforskjøvet lapp med beinkonturering og systemisk antibiotika statistisk signifikant relatert til suksess (43). En tverrsnittsstudie med et vedlikeholdsprogram og god pasientkooperasjon viste lave prevalenstall for peri-mukositt og peri-implantitt (59). Dette kan indikere at det er viktig å innrullere pasienter i et tilpasset vedlikeholdsprogram. Vedlikeholdsbehandlingen bør inkludere pasientmotivasjon, hygieneinstruksjon, plakk-kontroll og eventuell nødvendig depurasjon i blødende lommer (43).
Kasuistikker
De to påfølgende kasus ble etter diagnostisering av peri-implantitt begge behandlet kirurgisk; det første med resektiv teknikk og det neste med regenerasjonsbehandling. Det første kasus gjelder en 62 år gammel mann som hadde tapt alle tenner i overkjeven grunnet periodontitt. Pasienten var røyker. Han fikk satt inn seks implantater (Astra-Tech med TiOblast overflate) i overkjeven i 2002. I 2003 ble han rehabilitert med en implantatforankret bro fra 16 til 26. Kontroller fra 2004 til 2009 viste stabile kliniske og røntgenologiske forhold. I november 2011 ble det røntgenologisk observert beintap rundt implantatene 11 og 22 (figur 1). Klinisk ble det målt 7 mm lommer og blødning ved sondering.
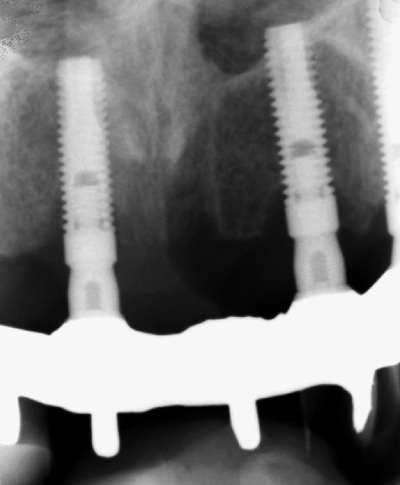
Figur 1. Røntgenologisk beintap ved implantatene 11 og 22.
I januar 2012 blir pasienten utredet for peri-implantitt. Brokonstruksjonen ble skrudd av og det blir utført sonderingsdybdemåling (figur 2). Målingene ved implantat 13 viste 5 og 6 mm og blødning/puss ved sondering. Implantatet 11 hadde sonderingsdybder på 6 - 7 mm med blødning, mens implantatet 22 viste målinger på 5 - 6 mm med blødning. Røntgenologisk undersøkelse viste vertikale beindefekter mesialt og distalt til 3. - 4. makrogjenge ved implantat 11 og til 2. makrogjenge ved implantat 22 (figur 1). Basert på kliniske og røntgenologiske kriterier ble diagnosen peri-implantitt stilt ved implantatene 13, 11 og 22.
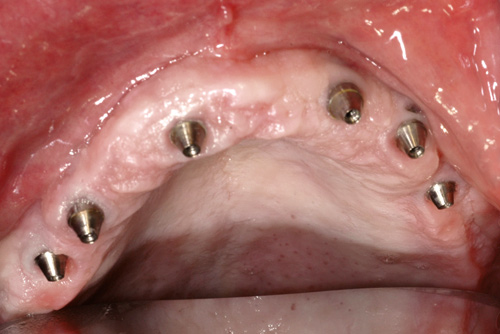
Figur 2. Implantater i overkjeven etter fjerning av brokonstruksjon.
Pasienten ble sterkt oppfordret til røykekutt, fikk instruksjon i bruk av interdentale børster og Corsodyl-gel fram til planlagt kirurgi. Implantater i overkjeven ble instrumentert med titankyretter, mens resttannsettet i underkjeven ble depurert med vanlige stålkyretter. Det ble tatt bakterieprøver fra lommer rundt implantat 11. Prøvene, sendt til Mikrobiologisk Diagnostiske Service, ved det Odontologiske fakultet i Oslo viste høye konsentrasjoner av Porphyromonas gingivalis, Fusobacterium nucleatum subsp. vincentii, Streptococcus intermedius, Prevotella nigrescens, Campylobacter rectus og en kombinasjonskur av Amoxicillin og Metronidazol ble anbefalt. Antibiotikakuren startet 2 dager før planlagt kirurgi. Etter anestesi (Xylocain Adrenalin), ble bukkal og palatinal lapp mobilisert for å skaffe tilgang til beindefekter. Etter å ha fjernet store mengder granulasjonsvev, utført beinplastikk med håndinstrumenter og roterende bor under rikelig steril irrigasjon, ble synlige mineraliserte avleiringer (tannstein) fjernet med titankyretter (figur 3). En spesialdesignet titanbørste (TiBrush, Straumann) ble deretter brukt til å reingjøre den ru implantatoverflaten under steril irrigasjon (figur 4) før den ble vasket med 3 % hydrogenperoksidoppløsning og store mengder sterilt fysiologisk saltvann. Lappene ble deretter tilpasset og stabilisert med enkle suturer (Ethilon 5,0) i en apikal posisjon. Postoperativ informasjon ble gitt.
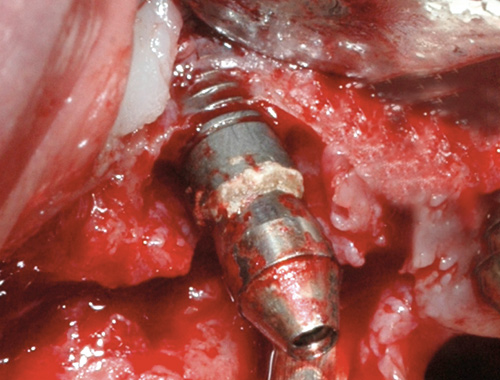
Figur 3. Mineralisert avleiring bukkalt på implantat.
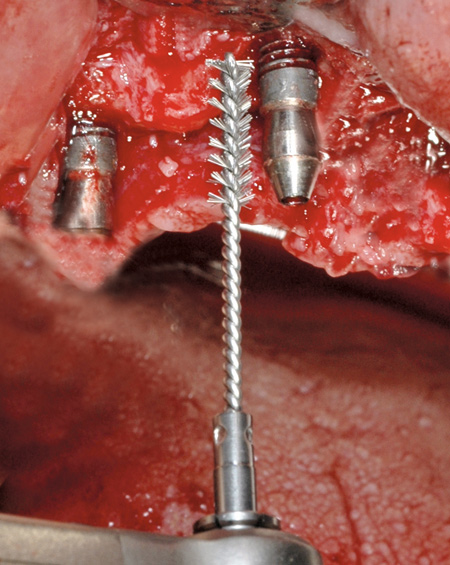
Figur 4. Titanbørste til å reingjøre implantat 22.
Operasjonsområdet viste rask tilheling og suturene ble fjernet etter 7 dager. Postoperativ kontroll 3 uker seinere viste tilheling uten komplikasjoner. Pasienten ble nå instruert i bruk av «Gentle care TePe tannbørste», i tillegg til interdentale børster. Påfølgende kontroller etter 4 og 7 uker viste stabile forhold. Ved begge kontroller ble det utført profesjonell reingjøring i form av instrumentering og polering. Kontroll 12 måneder postoperativt viste rolige kliniske forhold uten sonderbare lommer med blødning og stabilt røntgenologisk beinnivå ved implantatene 13, 11 og 22 (figur 5).
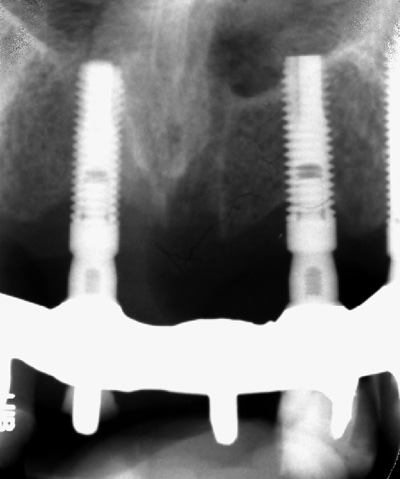
Figur 5. Røntgenologisk beinnivå 12 måneder postoperativt
Det neste kasus er en 35 år gammel kvinne som i 16-års alder fikk ekstrahert 24 på grunn av manglende rotutvikling. Tann 23 ble regulert distalt (figur 6) og i 1995 fikk hun, 18 år gammel, satt inn et Brånemark-implantat i regio 23 (figur 7). I følge journalnotater fra det kirurgiske inngrepet, ble midtre del av implantatet eksponert i bukkal beinkonkavitet på kjevekammen, og blottlagt implantatoverflate ble dekket med autogent beintransplantat.
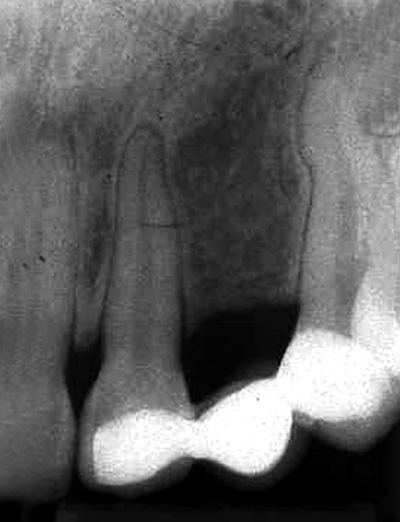
Figur 6. Tann 23 regulert distalt.
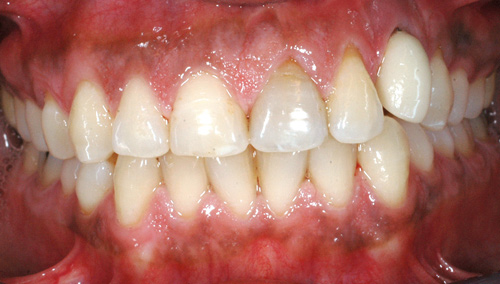
Figur 7. Implantatkrone 23 i infraokklusjon.
I 2009 ble pasienten henvist til Spesialistklinikken, UiB, for behandling av peri-implantitt 23. Pasienten ble innkalt, men møtte ikke. Ny henvisning ble mottatt vinteren 2011 og behandling påbegynt. De kliniske forholdene viste et velsanert tannsett, men det ble diagnostisert gingivitt og kronisk periodontitt på flere tenner og peri-implantitt regio 23 (figur 8). Implantatet i regio 23 hadde en posisjon som var i disharmoni med tann 13; infraokklusjon på 2 - 4 mm (figur 7). Den apikale delen av implantatet lå i nær relasjon til roten på tann 22 som røntgenologisk viste en obliterert pulpa (figur 8). Sonderingsdybder rundt implantatet var 11 mm mesialt, 7 mm bukkalt, 6 mm distalt og 8 mm palatinalt. Røntgenologisk hadde totalt 10 gjenger mistet beinstøtte. Sammenlignbare røntgenbilder viste en rask progresjon av marginalt beintap de siste 2 årene. Ved første undersøkelse ble prognosen for tann 22 ansett som usikker/dårlig. Et kirurgisk inngrep for å fjerne implantatet i regio 23 ville sannsynligvis kunne skade periodontiet på nabotann 22. På tross av usikker prognose også for implantatet 23, ble det i samråd med pasient besluttet å utføre kirurgisk behandling med sikte på å oppnå beinregenerasjon ved implantatet.
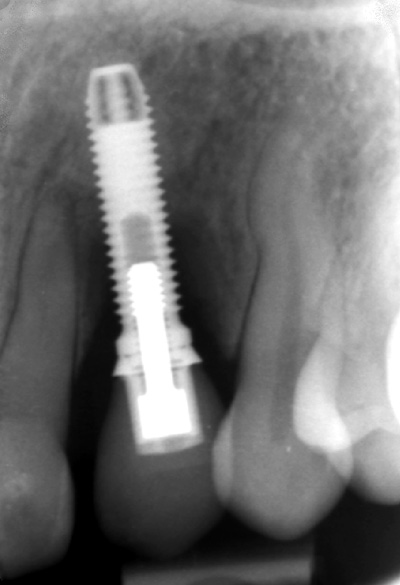
Figur 8. Alveolært beintap ved implantat 23.
Behandlingen startet i mai 2011 ved at suprakonstruksjonen ble fjernet og dekkskrue påsatt. Pasienten fikk så tilpasset en midlertidig protese. Nødvendig periodontal behandling av tannsettet ble utført med supra- og subgingival depurasjon, samt instruksjon i bruk av interdentale børster med Corsodyl-gel. Resultatene av den mikrobiologiske prøven viste at S. intermedius, T. denticola, P. nigrescens og F. nucleatum var de dominerende bakteriene og kombinasjonen av Amoxicillin og Metronidazol ble anbefalt. Pasienten startet antibiotikakuren to dager preoperativt. Etter anestesi (Xylocain Adrenalin), ble bukkal og palatinal lapp mobilisert med hjelpesnitt mesialt for 22 og distalt for 25. Først ble granulasjonsvev fjernet og implantatoverflaten instrumentert med titankyretter (figur 9 A). Implantatet ble så vasket med 3 % hydrogenperoksid. Autogent bein ble hentet med beinskrape fra maxilla, processus zygomaticus (figur 9 B) før resorberbar Bio-Gide ® membran ble tilpasset og lagt over beindefekten (figur 10). Den bukkale lappen ble så koronalforskjøvet for å oppnå best mulig sårlukning og stabilisert med enkle suturer. Postoperativ informasjon ble gitt.
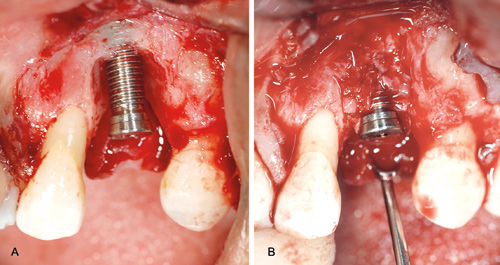
Figur 9 A. Etter reingjøring av implantat 23. B. Bukkal implantatflate dekket med autogent bein.
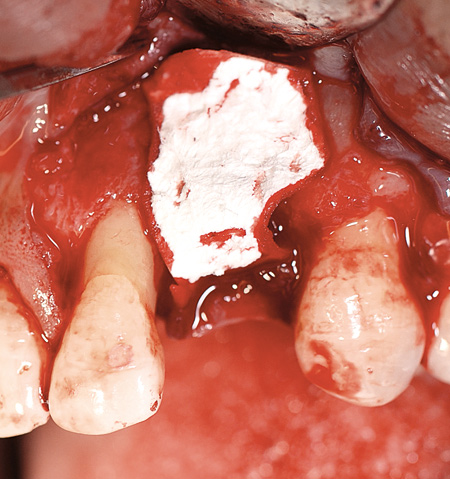
Figur 10. Resorberbar membran lagt over implantat.
Suturene ble fjernet etter 14 dager. Ved denne kontrollen ble det diagnostisert en to mm perforasjon av lappen like over dekkskruen. Pasienten ble instruert i fortsatt skylling med klorheksidin 0,2 % og bruk av myk tannbørste med klorheksidin-gel. Postoperativ kontroll en måned seinere viste rolige kliniske forhold med en intakt bløtvevslapp over implantatet. Kontroll etter 2 år viser tydelig røntgenologisk beinoppfylling (figur 11), friske kliniske forhold uten patologiske lommer og blødning og med okklusjon på ny implantatkrone regio 23 (figur 12).
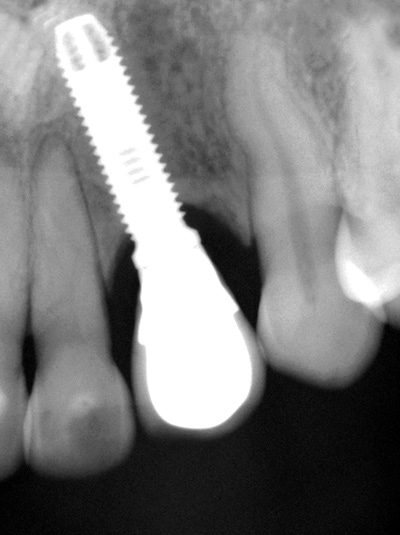
Figur 11. Postoperativ kontroll etter 2 år med tydelig røntgenologisk beinoppfylling.
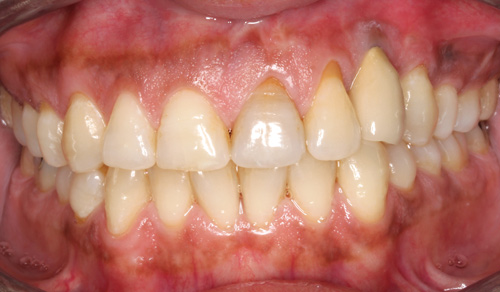
Figur 12. Ny implantatkrone regio 23 i okklusjon.
Diskusjon
Det ble i 2008 fastslått under «6th European Workshop on Periodontology» at peri-implantitt var en infeksiøs sykdom, og at behandling derfor må inkludere anti-infeksiøse tiltak (4). I kliniske studier er peri-implantitt definert forskjellig og det er brukt ulike diagnostiske parametre. Det er bred enighet om at blødning ved sondering tyder på en aktiv inflammasjon. Men blødning vil være tilstede både ved peri-implantitt og peri-mukositt. Strengt tatt bør derfor diagnosen peri-implantitt begrenses til kasus/implantater der det kan dokumenteres at påvist beintap er forårsaket av en infeksjon.
Det har tidligere vært diskutert om sondering ved implantater kunne gi irreversible skader i mukosa (20). Etter og medarbeidere (2002) viste i et dyreforsøk at allerede 3 - 5 dager etter sondering var det fullstendig histologisk tilheling av bløtvevet rundt implantatene (60). Lommesondering er den mest pålitelige og reproduserbare metode til å kontrollere bløtvevet rundt implantater og økende sonderingsdybder sammenlignet med målinger ved påsetting av overkonstruksjon, indikerer en begynnende peri-implantittlesjon. En tidlig diagnose letter terapivalget og bedrer dessuten prognosen for behandlingen. Røntgenbilder skal først og fremst brukes som et hjelpemiddel til å bekrefte den kliniske diagnosen. Røntgenologisk beintap sammenlignet med bilder tatt ved påsetting av overkonstruksjonen, er bekreftelse på diagnosen peri-implantitt.
Sonderingsdybder og beintap brukt til å definere peri-implantitt, har i studier variert fra henholdsvis 4 - 6 mm og 2 - 3 mm. Koldsland og medarbeidere (2010) benyttet ulike diagnostiske kriterier til å definere peri-implantitt på samme individer (14). Ved bruk av 4 mm som grenseverdi for patologisk sonderingsdybde og røntgenologisk beintap 2 mm fant han en prevalens på implantatnivå på 11,4 %, mens 6 mm og 3 mm ga en prevalens på 5,4 % (14). Dette viser hvor viktig det er å komme frem til en felles diagnostisk standard ved peri-implantitt og således bidra til at det rapporteres mindre sprikende tall for prevalens.
Våre to kasus ble behandlet etter to ulike behandlingsprotokoller. I det første kasus ble det utført resektiv kirurgi der målet var lommereduksjon/eliminasjon. Siden defektene ved implantatet i det neste kasus viste uttalte vertikal beinnedbrytning, ble det bestemt å bruke en kirurgisk teknikk som kunne stimulere til alveolær beinregenerasjon. Defekten ble etter instrumentering og vasking fylt med autogent bein og dekket med en resorberbar membran. Etter forutgående bakterieprøve, ble de to pasientene forskrevet Amoxicillin og Metronidazol tre ganger daglig i 7 dager. En retrospektiv studie der ulike behandlingsprotokoller ble sammenlignet, rapporterte signifikant høyeste grad av suksess etter resektiv kirurgi i kombinasjon med antibiotika (43). En annen studie viste derimot at behandling med autogent beintransplantat og membrandekke ga en signifikant større beinregenerasjon og re-osseointegrasjon enn andre behandlingsprosedyrer (46). Våre kasuistikker bekrefter at både resektiv og regenerativ behandling kan gi gode kliniske resultater. En viktig forutsetning er at vi som klinikere er i stand til å sortere gode kandidater til henholdsvis resektiv og regenerativ kirurgi.
Det første kasus var en 62 år gammel mann som hadde tapt tennene på grunn av periodontal sykdom. En forhistorie med periodontal sykdom er en risikofaktor for utvikling av peri-implantitt (29). En studie utført av Karoussis og medarbeidere i 2003 viste signifikant høyere insidens av peri-implantitt hos pasienter med en tidligere periodontitthistorie enn hos kontrollgruppen uten (29). Vår pasient var i tillegg røyker som også er en negativ prognosefaktor (29, 61 - 63). En av de største utfordringene med å behandle infeksjoner rundt implantater er å reingjøre implantatoverflaten for biofilm og tannstein. Implantatene hos denne pasienten var av typen TiOblast som har en moderat ru overflate. Vi ønsket å teste bruken av en ny, spesialdesignet titanbørste (TiBrush, Straumann) som supplement til tradisjonelle hjelpemidler. Den postoperative kontrollen 12 måneder etter inngrepet viste stabile kliniske forhold. Videre oppfølgning vil vise om en har oppnådd et stabilt langtidsresultat.
Hos pasient nummer to var beintapet rundt implantatet så stort at alternativene var enten å fjerne implantatet eller å forsøke regenerasjonsbehandling. Siden kirurgisk fjerning ville kunne skade roten på tann 22, ble det siste alternativet valgt. Pasienten hadde god helse og brukte ikke medikamenter som kunne få negative konsekvenser for behandlingen (64). Siden beindefekten rundt implantatet hadde flere gjenstående vegger, var dyp og med en forholdsvis liten vertikal defektvinkel, ble dette kasus vurdert som en god kandidat for regenerasjon (65). Kontroll etter to år viste rolige kliniske forhold uten patologi og med røntgenologisk beinoppfylling rundt implantatet.
I Norge settes det inn flere og flere implantater per år, og dette medfører at mange tannleger vil måtte bruke mer tid på diagnostikk og behandling av biologiske komplikasjoner som peri-implantitt. For å møte denne utfordringen, må kunnskaper oppdateres og formidles. For pasienter som har fått innsatt implantater er det viktig å identifisere risikofaktorer for utvikling av peri-implantitt, samle kliniske og røntgenologiske data og bruke disse i vedlikeholdsfasen. Tidlig diagnose og behandling vil bidra til en mer effektiv og forutsigbar behandling av peri-implantitt.
Takk
Takk til Rune Haakonsen, fototeknisk laboratorium, Institutt for klinisk odontologi, UiB for ferdigredigering av figurer.
Artikkelen er basert på en godkjent prosjektoppgave ved UiB.
Hovedpunkter | |
|---|---|
· |
Kriterier som beskriver forekomst og alvorlighetsgrad av peri-implantitt må standardiseres og defineres |
· |
Sonderingsdybde og blødning/puss ved sondering skal brukes som diagnostiske parametre |
· |
Røntgenbilder er nødvendige for å påvise endringer i marginal beinhøyde etter påsetting av suprakonstruksjon og dermed bekrefte den kliniske diagnosen |
· |
Tidlig diagnose og behandling øker sannsynligheten for å oppnå et vellykket resultat |
· |
Ved avanserte kasus gir rensing av implantatoverflatene under kirurgi bedre og mer forutsigbare resultater enn ikke-kirurgisk behandling |
· |
Pasienter med kjente risikofaktorer for utvikling av komplikasjoner trenger ekstra hyppig oppfølging |
English summary
Peri-implantitis: Diagnostic and therapeutic challenges
An increasing number of patients choose implant retained restoration to replace lost teeth. Therefore, there is an urgent need for consistent diagnostic criteria identifying peri-implantitis and other biological complications and the development of new treatment protocols giving predictable and stable clinical results.
Peri-implantits is an infectious inflammatory process around an osseointegrated implant leading to progressive loss of supporting bone. Treatment modalities of peri-implantitis are still in a trial phase and it is particularly challenging to treat advanced cases predictably.
The clinician must use a combination of biological parameters as probing depth and presence of bleeding/pus over time to set an accurate diagnosis of peri-implantitis. Radiographs showing marginal bone loss may verify the clinical diagnosis. Early detection and intervention increase the probability of achieving a stable and successful treatment outcome. In advanced cases, mechanical debridement during surgical access flap procedures appears to give more predictable results than non-surgical therapy.
This review article addresses diagnostic and therapeutic challenges with regard to peri-implantitis and illustrates two different surgical techniques.
Texmo L, Trzcinska D, Sægrov AH, Klepp M, N. Åstrøm A, N. Leknes K, Texmo L, Trzcinska D, Sægrov AH, Klepp M, N. Åstrøm A, N. Leknes K. Peri-implantitt: Utfordringer ved diagnostikk og behandling. Nor Tannlegeforen Tid. 2013;123:790-98. doi:10.56373/2013-11-17
Referanser
Esposito M, Hirsch JM, Lekholm U, Thomsen P. Biological factors contributing to failures of osseointegrated oral implants. (II). Etiopathogenesis. Eur J Oral Sci. 1998; 106: 721 - 64.
Eriksson AR, Albrektsson T. Temperature threshold levels for heat-induced bone tissue injury: a vital-microscopic study in the rabbit. J Prosthet Dent. 1983; 50: 101 - 7.
Mombelli A, Lang NP. The diagnosis and treatment of peri-implantitis. Periodontol 2000. 1998; 17: 63 - 76.
Lindhe J, Meyle J. Peri-implant diseases: Consensus Report of the Sixth European Workshop on Periodontology. J Clin Periodontol. 2008; 35: 282 - 5.
Sanz M, Chapple IL, Working Group 4 of the VEWoP. Clinical research on peri-implant diseases: consensus report of Working Group 4. J Clin Periodontol. 2012; 39: 202 - 6.
Academy-report. Academy Report: Peri-Implant Mucositis and Peri-Implantitis: A Current Understanding of Their Diagnoses and Clinical Implications*. J Periodontol. 2013; 84: 436 - 43.
Albrektsson T, Zarb G, Worthington P, Eriksson AR. The long-term efficacy of currently used dental implants: a review and proposed criteria of success. Int J Oral Maxillofac Implants. 1986; 1: 11 - 25.
Rothman KJ. Epidemiology. An Introduction. Chapter 2,3. Oxford: University Press. 2002.
Fransson C, Lekholm U, Jemt T, Berglundh T. Prevalence of subjects with progressive bone loss at implants. Clin Oral Implants Res. 2005; 16: 440 - 6.
Salvi GE, Aglietta M, Eick S, Sculean A, Lang NP, Ramseier CA. Reversibility of experimental peri-implant mucositis compared with experimental gingivitis in humans. Clin Oral Implants Res. 2012; 23: 182 - 90.
Tomasi C, Derks J. Clinical research of peri-implant diseases-quality of reporting, case definitions and methods to study incidence, prevalence and risk factors of peri-implant diseases. J Clin Periodontol. 2012; 39: 207 - 23.
Roos-Jansaker AM, Lindahl C, Renvert H, Renvert S. Nine- to fourteen-year follow-up of implant treatment. Part II: presence of peri-implant lesions. J Clin Periodontol. 2006; 33: 290 - 5.
Marrone A, Lasserre J, Bercy P, Brecx MC. Prevalence and risk factors for peri-implant disease in Belgian adults. Clin Oral Implants Res. 2013; 24: 934 - 40.
Koldsland OC, Scheie AA, Aass AM. Prevalence of peri-implantitis related to severity of the disease with different degrees of bone loss. J Periodontol. 2010; 8: 231 - 8.
Fransson C, Wennstrom J, Berglundh T. Clinical characteristics at implants with a history of progressive bone loss. Clin Oral Implants Res. 2008; 19: 142 - 7.
Rinke S, Ohl S, Ziebolz D, Lange K, Eickholz P. Prevalence of periimplant disease in partially edentulous patients: a practice-based cross-sectional study. Clin Oral Implants Res. 2011; 22: 826 - 33.
Mombelli A, Lang NP. The diagnosis and treatment of peri-implantitis. Periodontol 2000. 1998; 17: 63 - 76.
Renvert S, Roos-Jansaker AM, Claffey N. Non-surgical treatment of peri-implant mucositis and peri-implantitis: a literature review. J Clin Periodontol. 2008; 35: 305 - 15.
Lang NP, Berglundh T. Periimplant diseases: where are we now? Consensus of the Seventh European Workshop on Periodontology. J Clin Periodontol. 201; 38: 178 - 81.
Klinge B, Hultin M, Berglundh T. Peri-implantitis. Dent Clin North Am. 2005; 49: 661 - 76.
Socransky SS, Haffajee AD, Cugini MA, Smith C, Kent RL, Jr. Microbial complexes in subgingival plaque. J Clin Periodontol. 1998; 25: 134 - 44.
Heitz-Mayfield LJ, Lang NP. Comparative biology of chronic and aggressive periodontitis vs. peri-implantitis. Periodontol 2000. 2010; 53: 167 - 81.
Zitzmann NU, Berglundh T, Marinello CP, Lindhe J. Experimental peri-implant mucositis in man. J Clin Periodontol. 2001; 28: 517 - 23.
Zitzmann NU, Berglundh T. Definition and prevalence of peri-implant diseases. J Clin Periodontol. 2008; 35: 286 - 91.
Schou S, Holmstrup P, Reibel J, Juhl M, Hjorting-Hansen E, Kornman KS. Ligature-induced marginal inflammation around osseointegrated implants and ankylosed teeth: stereologic and histologic observations in cynomolgus monkeys (Macaca fascicularis). J Periodontol. 1993; 64: 529 - 37.
Berglundh T, Zitzmann NU, Donati M. Are peri-implantitis lesions different from periodontitis lesions? J Clin Periodontol. 2011; 38: 188 - 202.
Albouy JP, Abrahamsson I, Persson LG, Berglundh T. Spontaneous progression of peri-implantitis at different types of implants. An experimental study in dogs. I: clinical and radiographic observations. Clin Oral Implants Res. 2008; 19: 997 - 1002.
Ericsson I, Berglundh T, Marinello C, Liljenberg B, Lindhe J. Long-standing plaque and gingivitis at implants and teeth in the dog. Clin Oral Implants Res. 1992; 3: 99 - 103.
Karoussis IK, Salvi GE, Heitz-Mayfield LJ, Bragger U, Hammerle CH, Lang NP. Long-term implant prognosis in patients with and without a history of chronic periodontitis: a 10-year prospective cohort study of the ITI Dental Implant System. Clin Oral Implants Res. 2003; 14: 329 - 39.
Serino G, Strom C. Peri-implantitis in partially edentulous patients: association with inadequate plaque control. Clin Oral Implants Res. 2009; 20: 169 - 74.
Wilson Jr TG. The Positive Relationship Between Excess Cement and Peri-Implant Disease: A Prospective Clinical Endoscopic Study. J Periodontol. 2009; 80: 1388 - 92.
Linkevicius T, Puisys A, Vindasiute E, Linkeviciene L, Apse P. Does residual cement around implant-supported restorations cause peri-implant disease? A retrospective case analysis. Clin Oral Implants Res. 2013; 24: 1179 - 84.
Wadhwani C, Hess T, Faber T, Pineyro A, Chen CS. A descriptive study of the radiographic density of implant restorative cements. J Prosthet Dent. 2010; 103: 295 - 302.
Baig MR, Rajan M. Effects of smoking on the outcome of implant treatment: a literature review. Indian J Dent Res. 2007; 18: 190 - 5.
Bormann KH, Stuhmer C, Z''Graggen M, Kokemoller H, Rucker M, Gellrich NC. IL-1 polymorphism and periimplantitis. A literature review. Schweiz Monatsschr Zahnmed. 2010; 120: 510 - 20.
Laine ML, Leonhardt A, Roos-Jansaker AM, Pena AS, van Winkelhoff AJ, Winkel EG, et al. IL-1RN gene polymorphism is associated with peri-implantitis. Clin Oral Implants Res. 2006; 17: 380 - 5.
Heitz-Mayfield LJ, Huynh-Ba G. History of treated periodontitis and smoking as risks for implant therapy. Int J Oral Maxillofac Implants. 2009; 24: 39 - 68.
Salvi GE, Carollo-Bittel B, Lang NP. Effects of diabetes mellitus on periodontal and peri-implant conditions: update on associations and risks. J Clin Periodontol. 2008; 35: 398 - 409.
Abiko Y, Selimovic D. The mechanism of protracted wound healing on oral mucosa in diabetes. Review. Bosn J Basic Med Sci. 2010; 10: 186 - 91.
Hudieb MI, Wakabayashi N, Kasugai S. Magnitude and direction of mechanical stress at the osseointegrated interface of the microthread implant. J Periodontol. 2011; 82: 1061 - 70.
Stanford CM, Brand RA. Toward an understanding of implant occlusion and strain adaptive bone modeling and remodeling. J Prosthet Dent. 1999; 81: 553 - 61.
Fu JH, Hsu YT, Wang HL. Identifying occlusal overload and how to deal with it to avoid marginal bone loss around implants. Eur J Oral Implantol. 2012; 5: 91 - 103.
Charalampakis G, Rabe P, Leonhardt A, Dahlen G. A follow-up study of peri-implantitis cases after treatment. J Clin Periodontol. 2011; 38: 864 - 71.
Serino G, Turri A. Outcome of surgical treatment of peri-implantitis: results from a 2-year prospective clinical study in humans. Clin Oral Implants Res. 2011; 22: 1214 - 20.
Lenci F, Sbordone L, Ramaglia L, Ciaglia RN. [Periodontal osseous surgery: osteoplasty and osteotomy]. Stomatol Mediterr. 1988 Jul-Sep; 8: 247 - 50.
Schou S, Berglundh T, Lang NP. Surgical treatment of peri-implantitis. Int J Oral Maxillofac Implants. 2004; 19: 140 - 9.
Persson LG, Berglundh T, Lindhe J, Sennerby L. Re-osseointegration after treatment of peri-implantitis at different implant surfaces. An experimental study in the dog. Clin Oral Implants Res. 2001; 12: 595 - 603.
Aghazadeh A, Rutger Persson G, Renvert S. A single-centre randomized controlled clinical trial on the adjunct treatment of intra-bony defects with autogenous bone or a xenograft: results after 12 months. J Clin Periodontol. 2012; 39: 666 - 73.
Hammerle CH, Fourmousis I, Winkler JR, Weigel C, Bragger U, Lang NP. Successful bone fill in late peri-implant defects using guided tissue regeneration. A short communication. J Periodontol. 1995; 66: 303 - 8.
Mattout P, Nowzari H, Mattout C. Clinical evaluation of guided bone regeneration at exposed parts of Branemark dental implants with and without bone allograft. Clin Oral Implants Res. 1995; 6: 189 - 95.
Schou S, Holmstrup P, Skovgaard LT, Stoltze K, Hjorting-Hansen E, Gundersen HJ. Autogenous bone graft and ePTFE membrane in the treatment of peri-implantitis. II. Stereologic and histologic observations in cynomolgus monkeys. Clin Oral Implants Res. 2003; 14: 404 - 11.
Schou S, Holmstrup P, Jorgensen T, Stoltze K, Hjorting-Hansen E, Wenzel A. Autogenous bone graft and ePTFE membrane in the treatment of peri-implantitis. I. Clinical and radiographic observations in cynomolgus monkeys. Clin Oral Implants Res. 2003 ; 14: 391 - 403.
Schou S, Holmstrup P, Jorgensen T, Skovgaard LT, Stoltze K, Hjorting-Hansen E, et al. Anorganic porous bovine-derived bone mineral (Bio-Oss) and ePTFE membrane in the treatment of peri-implantitis in cynomolgus monkeys. Clin Oral Implants Res. 2003 ; 14: 535 - 47.
Machado MA, Stefani CM, Sallum EA, Sallum AW, Tramontina VA, Nociti Junior FH. Treatment of ligature-induced peri-implantitis defects by regenerative procedures: a clinical study in dogs. J Oral Sci. 1999; 41: 181 - 5.
Machado MA, Stefani CM, Sallum EA, Sallum AW, Tramontina VA, Nogueira-Filho GR, et al. Treatment of ligature-induced peri-implantitis defects by regenerative procedures. Part II: A histometric study in dogs. J Oral Sci. 2000; 42: 163 - 8.
Nociti FH, Jr., Machado MA, Stefani CM, Sallum EA, Sallum AW. Absorbable versus nonabsorbable membranes and bone grafts in the treatment of ligature-induced peri-implantitis defects in dogs. Part I. A clinical investigation. Clin Oral Implants Res. 2001; 12: 115 - 20.
Nociti FH, Jr., Machado MA, Stefani CM, Sallum EA. Absorbable versus nonabsorbable membranes and bone grafts in the treatment of ligature-induced peri-implantitis defects in dogs: a histometric investigation. Int J Oral Maxillofac Implants. 2001; 16: 646 - 52.
Simion M, Baldoni M, Rossi P, Zaffe D. A comparative study of the effectiveness of e-PTFE membranes with and without early exposure during the healing period. Int J Periodontics Restorative Dent. 1994; 14: 166 - 80.
Mir-Mari J, Mir-Orfila P, Figueiredo R, Valmaseda-Castellon E, Gay-Escoda C. Prevalence of peri-implant diseases. A cross-sectional study based on a private practice environment. J Clin Periodontol. 2012; 39: 490 - 4.
Etter TH, Hakanson I, Lang NP, Trejo PM, Caffesse RG. Healing after standardized clinical probing of the perlimplant soft tissue seal: a histomorphometric study in dogs. Clin Oral Implants Res. 2002; 13: 571 - 80.
Haas R, Haimbock W, Mailath G, Watzek G. The relationship of smoking on peri-implant tissue: a retrospective study. J Prosthet Dent. 1996; 76: 592 - 6.
Lindquist LW, Carlsson GE, Jemt T. Association between marginal bone loss around osseointegrated mandibular implants and smoking habits: a 10-year follow-up study. J Dent Res. 1997; 76: 1667 - 74.
Carlsson GE, Lindquist LW, Jemt T. Long-term marginal periimplant bone loss in edentulous patients. Int J Prosthodont. 2000; 13: 295 - 302.
Tonetti MS, Pini-Prato G, Cortellini P. Effect of cigarette smoking on periodontal healing following GTR in infrabony defects. A preliminary retrospective study. J Clin Periodontol. 1995; 22: 229 - 34.
Cortellini P, Pini Prato G, Tonetti MS. Periodontal regeneration of human intrabony defects with bioresorbable membranes. A controlled clinical trial. J Periodontol. 1996; 67: 217 - 23.
Adresse: Knut N. Leknes, professor, Institutt for klinisk odontologi - periodonti, Det medisinsk-odontologiske fakultet, Årstadveien 19, 5021 Bergen. E-post: knut.leknes@iko.uib.no
Artikkelen har gjennomgått ekstern faglig vurdering.
Texmo L, Trzcinska D, Sægrov AH, Klepp M, Åstrøm AN, Leknes KN. Peri-implantitt: Utfordringer ved diagnostikk og behandling. Nor Tannlegeforen Tid. 2013; 123: 790-98.
Artikkelen er fagfellevurdert.
Artikkelen siteres som:
Texmo L, Trzcinska D, Sægrov AH, Klepp M, N. Åstrøm A, N. Leknes K, Texmo L, Trzcinska D, Sægrov AH, Klepp M, N. Åstrøm A, N. Leknes K. Peri-implantitt: Utfordringer ved diagnostikk og behandling. Nor Tannlegeforen Tid. 2013;123:790-98. doi:10.56373/2013-11-17