Mjukvevskirurgi i allmennpraksis
Oversiktsartikkelen vil presentere illustrerte forslag til utføring av enkelte mjukvevsinngrep for allmenntannlegen. Forslag til indikasjonar og val for behandling er også gitt. Målet er å gjere tannlegen enda tryggare til ei behandling og prosedyre som ikkje er rutine.
iEn allmenntannlege som er tryggare og gjennomfører meir enkel kirurgi vil vere gunstig for fordelinga av pasientar mellom primær- og spesialisthelsetenestene. Det vil også kunne spare pasientane ein lang reiseveg, og muligens bidra til å redusere «doctor''s delay» ved cancerdiagnostikk.
Mjukvevskirurgi er i utgangspunktet ikkje ulikt annan kirurgi i munnhola. Dei same risikofaktorane må takast hensyn til, også når det gjeld pasientar som har mottatt strålebehandling mot kjevane, eller som har fått behandling med (intravenøse) bisfosfonatar. Hos slike pasienter skal ein unngå kirurgi i mjukvevet som omgir kjevebeinet, og heller henvise pasientane om kirurgi er nødvendig (1). Handtering av eventuell blødningsrisiko skal planleggjast før inngrepet, og i enkelte tilfelle skal ein vurdere bruk av lokale hemostatiske middel. Ved større blødningsrisiko bør ein kontakte spesialisthelsetenester. Enkelte pasientar skal også ha antibiotika i samband med inngrepet. Her viser artikkelen til retningslinjer for forebygging av endokarditt (2), og foreslåtte indikasjonar for profylaktisk antibiotikabruk i Tidende sitt temahefte om pasientar med svekka helse i nr. 1 2012 (3).
Sår i mjukvev blir vanlegvis lukka med suturar. Før suturering kan ein i enkelte høve utføre ei underminering av sårkantane for å redusere dragspenninga og forenkle lukking (figur 1). På harde gane og på festa gingiva kan det vere vanskeleg eller lite hensiktsmessig å suturere, og her kan ein la såret gro ved sekundærtilheiling. Ei slik tilheiling vil ta lenger tid, og ein sårpakning kan påførast for pasientkomfort (1). Det same prinsippet gjeld også for andre små sår, til dømes etter stansebiopsi i keratinisert slimhinne.
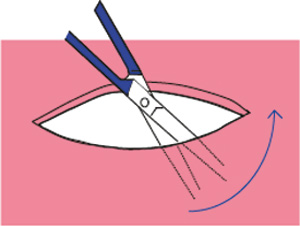
Figur 1. Underminering av sårkanter
I munnen kan ein bruke både resorberbare og ikkje-resorberbare suturmaterial, der resorberbare gradvis vil brytast ned i vevet. Desse treng ikkje nødvendigvis fjerning, og er slikt sett gunstige om pasienten gløymer å komme tilbake til kontoret, eller om det er snakk om suturering i djupare lag. Ikkje-resorberbare suturar kan i blant vere nødvendig om såret er under stor dragspenning.1 Eksempel er ved lukking av oroantrale kommunikasjonar. Eit forslag er som standard å bruke eit resorberbart material. Trådlengde kan vere 45 cm, og med omvendt skjærande nåleform. Diameter på tråden kan vere 4 - 0 eller 3 - 0, der 3 - 0 kan brukast ved større drag på sårkantane.
Suturar ved incisjonssår i frisk alveolarmucosa kan fjernast etter 3 - 5 dagar. Ved periodontal kirurgi bør suturane stå lenger (4). Der normal funksjon kan gi høg spenning over sårkantane, tilrår man å la suturane stå i 5 - 7 dagar. På grunn av danning av ein epitelialisert suturkanal med bakterieinvasjon, skal dei ikkje stå lenger enn nødvendig for sårstabilisering. Den inflammatoriske responsen ser ut til å vere større ved bruk av multifilamentære enn monofilamentære suturmaterial (4).
Lokal infiltrasjonsanestesi er tilstrekkeleg ved mjukvevskirurgi. I ein studie av smerte og hevelse etter slimhinnebiopsiar (6), var den registrerte hevelsen på eit maksimum 6 - 48 timar etter operasjonen. Den største smerten blei registrert omtrent to timar etter inngrepet, og smerten sank betydeleg etter den andre postoperative dagen. Postoperativ smerte er forventa å kunne handterast med perifert verkande analgetika. Eventuelt kan ein kombinasjon av paracetamol og NSAIDs brukast for auka smertelindring (7). Pasienten bør oppfordrast til å ta smertestillande like etter inngrepet, slik at desse har effekt når lokalbedøvinga går ut.
Oroantrale kommunikasjonar
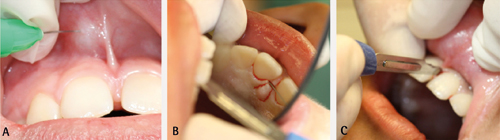
Ved ekstraksjonar i overkjeven kan det tynne sinusgolvet mellom sinus maxillaris og alveolen bli perforert. Den påfølgande opninga kallar ein for oroantral kommunikasjon (figur 2). Slike kommunikasjonar oppstår oftast etter ekstraksjon av første molar. Små kommunikasjonar i djupe alveolar kan lukke seg spontant, men større kan føre til ein epitelialisert oroantral fistel og kronisk sinusinfeksjon, og må dermed lukkast kirurgisk (8). Det forskast i dag på material som kan bidra til kommunikasjonslukking, og slike material vil truleg kunne inngå i ein framtidig behandlingsstrategi (9).
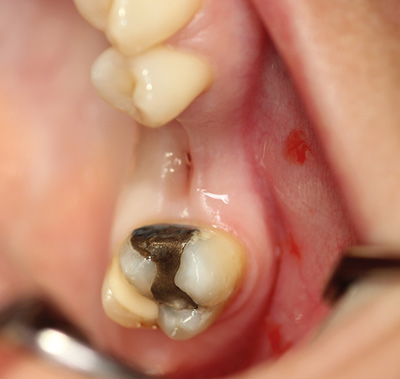
Figur 2. Oroantral fistel.
Klinisk diagnostikk
Diagnosen er vanlegvis stilt med Valsalvas manøver, sondering med Bowmans sonde, visuell inspeksjon og alveolar palpering (8). Valsalvas manøver blir utført ved å klemme igjen nasebora til pasienten og gi han beskjed om å blåse forsiktig ut gjennom nasen. Om der er ein kommunikasjon, vil luftbobler bli synlege i blodet i alveolen. Ved sondering med skarpe instrument kan ein risikere å perforere sinusmembranen, som på trass av beinperforasjonen kan vere intakt. I tillegg vil det kunne introdusere bakteriar eller andre framandlegeme (10).
Sårbehandling etter operasjon: |
Skyll grundig med fysiologisk saltvatn. |
Fjern eventuelle restar etter eksidert eller nekrotisk vev. |
Revider rufsete sårkantar. |
Underminer sårkantar (mjuke gane, kinn og munngolv). |
I harde gane og på festa gingiva kan ein la sår gro ved sekundær tilheiling. Sårtilheilinga vil da ta litt lenger tid. Eventuelt kan ein bruke ein kirurgisk pakning (t.d COE-PAK) eller salvetampong med antibiotisk salve. |
Suturfjerning |
Suturar skal fjernast når sårkantane er tilstrekkeleg stabiliserte: |
Incisjonssår i frisk alveolarmucosa: 3 - 5 dagar. |
Eksisjonssår eller ved høg spenning over sårkantane: 5 - 7 dagar. |
Periodontal kirurgi: 10 - 12 dagar. |
Det er ønskeleg å fjerne suturen så fort som muleg etter inngrepet. Suturen er inngangsport for mikroorganismar, trådendane retinerer plakk og ein inflammatorisk respons vil kunne senke sårtilheilinga. |
Lokale faktorar som reduserer sårtilheiling og disponerer for sårinfeksjon: |
Hematom |
Kontinuerleg traume (frå proteser o.l) |
Framandlegeme |
Nekrotisk vev |
Ischemi |
Ischemi kan komme som følge av traumatisk vevshandtering, peroperativ uttørking av vev, for stramt knytte suturar eller dårleg lappdesign. |
Val av behandling
Behandlingsvalet gjer ein basert på storleiken av kommunikasjonen, tidspunkt for diagnostikk, om det er infeksjon i sinus, og mengde av og tilstanden til vevet som er tilgjengeleg for reparasjon (11). Ein bør i alle tilfelle unngå tilføring av framandelement som kan bryte ned koagelet, og dermed forstyrre grunnlaget for tilheiling. For små kommunikasjonar kan posisjonssutur i gingiva vere tilstrekkeleg for å sikre eit stabilt koagel og lukking. Når suturering ikkje er tilstrekkeleg, bør ein bukkal eller palatinal lapp leggast over perforasjonen (11). Ei oversikt over behandlingsval er presentert i tabell 2. Pasientinformasjon er foreslått i tabell 3. Til infeksjonsforebygging foreslår vi bruk av phenoxymethylpenicillin: 1g preoperativt, følgt av 1g x 4 i 3 - 5 dagar.
Om det blir med ein bit av alveolarbeinet når tanna blir ekstrahert, kan dette gi grunnlag for vurdering av storleiken på kommunikasjonen. Om det ikkje er bein med, kan ein gå ut i frå at opninga er svært lita. Dette gjeld ved normalt beinnivå. | ||
Anbefalt akutt behandling basert på antatt diameter av kommunikasjon og med frisk sinus i utgangspunktet: | ||
2 mm eller mindre: Plasser sutur over alveolen og sikre hemostase. Gi nødvendig pasientinformasjon (tabell 2). | ||
> 2 mm: Utfør lapprosedyre eller henvis pasient til spesialist. Gi nødvendig pasientinformasjon og skriv ut resept på antibiotika. | ||
Kommunikasjonar som har stått ubehandla >24 timar: Pasient har da sinusitt: Kontakt spesialist for henvising og start infeksjonsbehandling med skylling gjennom fistel, og antibiotika og slimhinneavsvellande middel. | ||
Bruk ikkje-resorberbart materiale ved suturering. La suturane stå i minst 10 dagar før fjerning. |
Timing av behandling
Lukking av ein akutt oroantral kommunikasjon må gjerast som øyeblikkeleg hjelp, og seinast innan 24 - 48 timar (11). Kommunikasjonar som har stått ubehandla lenger enn dette, krev ofte ein meir omfattande lukkingprosedyre, og bør derfor handterast av spesialisttenester. Viss sinus er infisert ved ekstraksjonstilfellet, eller det har danna seg ein fistel, bør pasienten komme inn for daglege skyllingar av sinus med saltvatn gjennom alveolen, til væska som kjem ut av nasen er klar og pussfri. Antibiotika bør også skrivast ut. Denne sinusittbehandlinga kan vere hensiktsmessig å gjennomføre i allmennpraksis, også når endeleg lukking skal foregå i spesialistpraksis, slik at pasienten slepp å reise til og frå for sinusskyllingar.
Nødvendige tiltak for å oppnå gode forhold for sårtilheiling og redusere infeksjonsrisikoen: | |
Bruk av nasespray (t.d. oxymetazolin) i opp til 10 dagar (saltvatnsspray kan brukast etter dette). | |
Unngå trykkendringar dei først 10 - 12 dagane etter perforasjonen (nys med open munn, unngå blåserørsler og sugerørsler, unngå utlikning av trykk på flyreiser, unngå å utføre Valsalvas manøver for å sjekke om kommunikasjonen er lukka). | |
Forsøk å redusere eventuell røyking til eit minimum. | |
Vanleg postoperativ info (mjuk kost, kvile, etc.) |
Teknikk for lukking av større kommunikasjonar
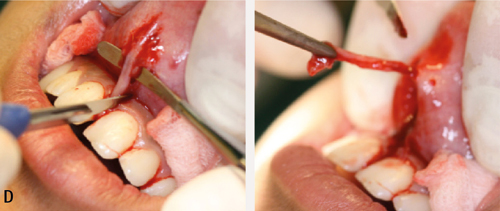
Rehrmanns teknikk er ein bukkal lapprosedyre for lukking av oroantrale kommunikasjonar. Prosedyren er forholdsvis enkel å utføre, og den breie basen til lappen sørger for god blodforsyning (11,13). Ein mukoperiostlapp mobiliserast med basen ved overgangsfalden (figur 3). Parallelle incisjonar i periost ved basen til lappen aukar lappmobiliteten, og dermed dekningsgraden. Grensene til lappen skal ikkje ligge over kommunikasjonsdefekten, og plasserast over bein. Om det allereie har oppstått ein fistel, må alt epitel i fistelen eksiderast for å få til suksessfull lukking (13), noko som ikkje vil vere nødvendig ved dei akutte kommunikasjonane. Ein komplikasjon til prosedyren kan vere ein reduksjon av høgda til overgangsfalden bukkalt, i tillegg til postoperativ smerte og hevelse (11,13). Suturane bør stå i minst 10 dagar før fjerning.
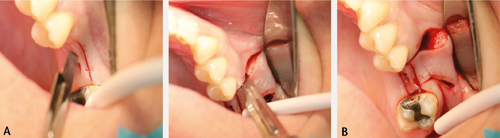
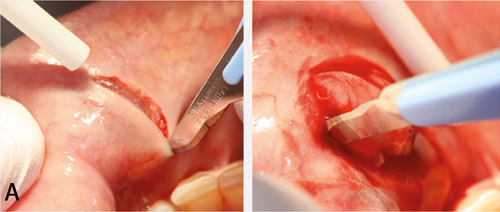
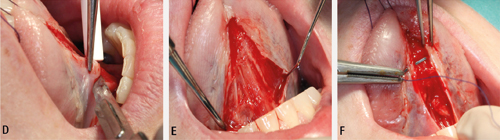
Figur 3. A. Legg opp ein trapesforma bukkal mucoperiostal lapp. Start snittføringa med ein horisontal incisjon på alveolarkammen. Følg opp med incisjonar på kvar av sidene ned mot overgangsfalden. Snitta skal divergere svakt, med vinkel på ca. 30 grader og størst breidde mot overgangsfald. Det distale hjelpesnittet bør helst plasserast 2mm lenger distalt enn det som er vist på bildet. B. Lag eit omriss rundt epitelet rundt perforasjonen, og fjern epitel, som vist.
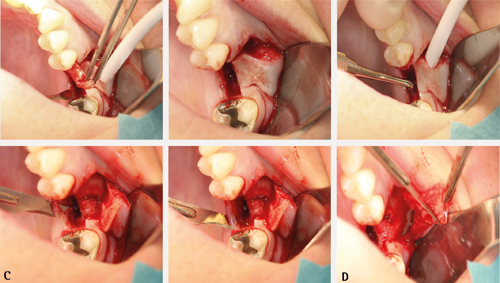
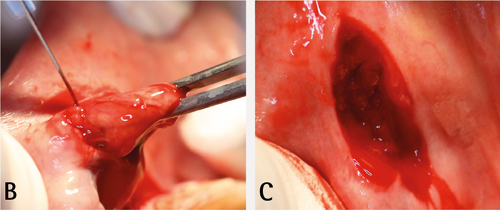
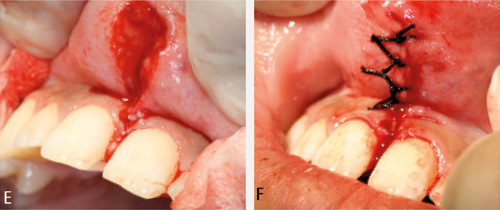
Figur 3. C. Området like palatinalt for perforasjonen må trimmast for epitel. Dette skaper større flate og plasserer suturane vekk frå kanalen som skal bli lukka. D. Lag horisontale og vertikale snitt i periost for å kunne få tilstrekkeleg mobilisering av lappen. Forsøk å plassere lappen over til palatinale mucosa. Det kan vere nødvendig å redusere den buccale høgda av alveolarbeinet, særleg dersom gjenståande bein er tynt og skarpt. Bruk hulmeiseltang eller kirurgisk handstykke med rosenborr.
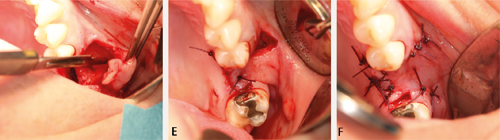
Figur 3. E. Lappen sikrast først med to horisontale madrassuturar til palatinale mucosa. F. Enkle kirurgiske knutar blir så plassert med jamne mellomrom rundt lappen slik at det blir tett.
Spyttmukoceler
Orale mukoceler er kavitetar med mukus som oppstår i samband med spyttkjertlane i munnhola (figur 4). Mukocelene er anten retensjonscyster eller såkalla ekstravasasjonsfenomen. Ekstravasasjonsfenomen er den vanlegaste årsaka til utvikling av mukoceler i dei små spyttkjertlane. Fenomena oppstår når leppepåbiting eller anna fysisk traume mot utførselsgang eller acini fører til ruptur. Ein påfølgande lekkasje av mukøs saliva blir etterkvart innkapsla av bindevev, og slik dannast ei pseudocyste (14).
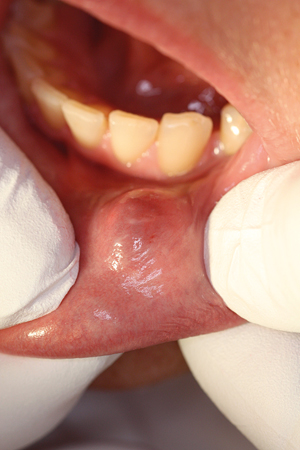
Figur 4. Spyttmukocele.
Klinisk diagnostikk
Mukoceler blir ofte funne som mjuke og asymptomatiske slimhinnedekte opphevingar, og har ein gjennomsnittleg storleik på 0,8 cm. Fargen varierer frå djup blå til slimhinnefarga eller kvit. Dei oppstår i fleste tilfelle hos unge pasientar, og er oftast lokaliserte på underleppa. Enkelte mukoceler vil periodevis dukke opp, for så å rupturere og forsvinne igjen (15), og ei slik historie vil hjelpe til med å stille den kliniske diagnosen. Mukoceler beheld fargen sin ved test med glastrykk, noko som kan skilje dei frå vaskulære forandringar (16).
Behandling
Mukoceler krev ingen behandling om ikkje pasienten har subjektive problem. Ved funn av mukoceler i overleppa eller i ganen, bør ein særleg vurdere muligheita for at dette er annan patologi, til dømes spyttkjerteltumorar (16). Om ein er usikker på den kliniske diagnosen, bør pasientane henvisast.
Mindre mukoceler kan fjernast ved total eksisjon, som vist i figur 5. For mukoceler av moderat storleik kan total eksisjon innebere ein risiko for iatrogen vevsskade. Ein disseksjonsprosedyre (figur 6) er dermed passande behandling (14). Under kirurgi bør ein unngå traumatisering av nærliggande spyttkjertelvev, for å unngå danning av nye mukoceler. Marginale spyttkjertlar og assosiert kjertelvev fjernast før sårlukking (14).
Figur 5. A. Lag ein ellipseforma incisjon som konvergerer og dannar ein V ved basen til mukocelen. Stabiliser vevet under snittføringa.
Figur 5. B. Vevet blir fjerna med pinsett. C. Underminer sårkantane og fjern aksessorisk spyttkjertelvev, før lukking med enkle suturar.
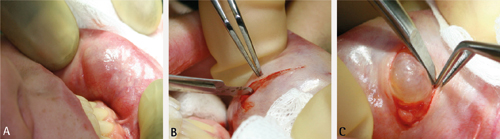
Figur 6. A. Lokaliser mukocelen og sett anestesi i området rundt. B. Lag ein enkel eller båtforma incisjon i slimhinna som dekker mukocelen. Ein slik incisjon i underleppa bør vere vertikal for å hindre nerveskade. Gå gjennom epitelet, men forsøk å unngå at mukocelen blir perforert. C. Bruk liten arteriepinsett eller disseksjonssaks, og disseker forsiktig innunder sårkantane. Dersom mukocelen kollapsar kan det vere vanskeleg å skilje den frå omliggande vev.
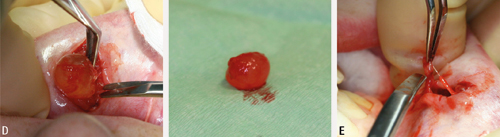
Figur 6. D. Gå inn frå begge sider og løys mukocelen i djupna. E. Reingjer sårsenga for synlege spyttkjertlar.
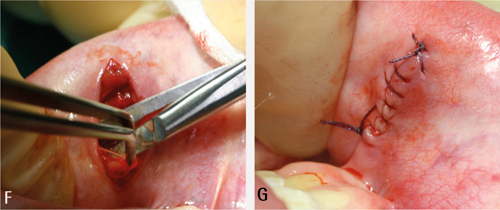
Figur 6. F. Underminer sårkantane. G. Lukk med fortløpande eller enkel suturteknikk. Bruk fortrinnsvis hudsutur om den estetisk viktige delen av leppe er berørt.
Ranula
Ranula er ei mukocele i munngolvet. Desse er også oftast pseduocyster, men dei er større enn mukocelene i dei små spyttkjertlane (14). Større ranula kan gi ein del ubehag og forstyrre prating, tygging og svelging, på grunn av storleiken og lokalisasjonen. Dette gjer at ei fjerning ofte er nødvendig.
Det er vist at den beste metoden for å unngå residiv er å fjerne den tilhørande sublinguale kjertelen. Problemet er at dette kan vere ein teknisk krevjande prosedyre. Ein enkel marsupialiseringsmetode har høgre residivrater, men ein tilleggsprosedyre der kaviteten blir pakka med gas kan gi betre langtidsresultat. Denne metoden er derfor tilrådd i første omgang (17). Inngrepet bør utførast av ein operatør med kirurgisk erfaring og kompetanse til å handtere dei anatomiske strukturane i området samt eventuelle komplikasjonar.
Teknikk for fjerning av ranula
Fjern taket av ranualen, og suturer sårkantane til munngolvet. Kavitetsgolvet undersøkast for heile djupna og kjelda til ekstravasasjonen, og denne pakkast så med salveimpregnert gas. Denne gasen skal ligge i 7 - 10 dagar (14). Målet er ei omdanning av botn i ranulaen til vanleg munnslimhinne.
Ankyloglossi
Ankyloglossi er ein tilstand der tunga er meir eller mindre låst av tungebandet (figur 7). Det kan observerast klinisk som ei tunge med redusert mobilitet, og med eit tungeband som er ekstra kort eller tjukt (18). Ankyloglossi har også blitt definert som nedsett evne til å strekke tunga lenger ut enn 15 mm, ved måling frå underkjevetannbogen til tungespissen når tunga er i utstrekt posisjon (19).
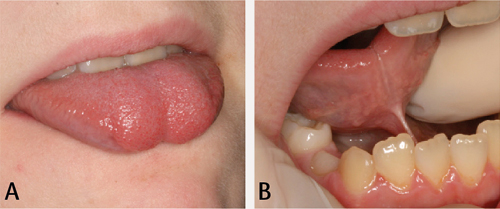
Figur 7. A. Typisk hjarteforma tunge ved protusjon. B. Det høge festet til tungebandet er observert klinisk.
Indikasjonar for kirurgisk intervensjon
I blant kan det vere nødvendig å behandle tungebandet slik at tunga får fri rørsle (tabell 4). Indikasjonar kan vere problem som er relaterte til den nedsette tungemobiliteten, slik som kyssing, prating, leppefukting eller vanskar med å halde tennene reine (18). I slike tilfelle er det behov for individuell vurdering før intervensjon. Ved talefeil bør det vere tett samarbeid med logoped. Det er tilrådd at logoped startar med øvingar før operasjonen, og held fram like etter inngrepet.
Pasientar som opplever eit betydeleg problem med mekaniske eller sosiale funksjonar (reinhald, nyting av iskrem, tale, kyssing, etc.). Logoped bør vere involvert ved taleproblem. | |
Gingivale retraksjonar, om det er samanheng mellom tungeband og retraksjonar, og innføring av god oralhygiene og plakkontroll ikkje har gitt resultat. | |
Ammeproblem. Anna profesjonell hjelp bør ha vore involvert. | |
Eit frenulum som hindrar protesestabilitet. |
Gingivale retraksjonar har blitt assosierte med ankyloglossi, på grunn av sterke drag på gingivale vev. Fjerning av tungebandet har ingen effekt om ein ikkje i utgangspunktet har plakkontroll, og ofte vil kontroll med den gingivale inflammasjonen vere tilstrekkeleg for betring av situasjonen (18).
Ammeproblem kan indikere eit behov for manipulering av tungebandet. Ein trur at tilhøva for brystamming vil betrast og at maternal smerte blir redusert etter eit inngrep (20). Før ein eventuell kirurgisk intervensjon skal alternative årsaker til nedsett ammefunksjon ha blitt vurdert, og anna profesjonell hjelp bør vere prøvd (18, 20).
Ein annan indikasjon for fjerning er i forbindelse med avtakbar protetikk i underkjeven, om protesestabiliteten er, eller vil kunne bli redusert.
Val av behandling
Frenulotomi er ei enkel kutting av tungebandet, og er ein god metode til bruk på spedbarn (19, 20). Spedbarn har eit tungeband som er lite, tynt og membranøst, og suturering vil oftast ikkje vere nødvendig (19).
Det er for lite bevis i litteraturen for å avgjere kva kirurgisk teknikk som gir best resultat ved tilfelle med ankyloglossi (18). Ein frenulektomiteknikk er i denne artikkelen demonstrert for pasientar med meir omfattande og fibrøse tungeband. Ein skal uansett metode vere svært merksam på lokalanatomien i munngolvet, og utførselsgangen til glandula submandibularis bør identifiserast.
Frenulotomi
Bruk ein kompress for å halde og stabilisere tunga under inngrepet. Frigjering av frenulum skjer ved å kutte bandet med rett saks eller skalpell. Legg incisjonen i den øvste frie delen av frenulum, og hald fram posteriort på undersida av tunga til ønska mobilitet er oppnådd (figur 8) (19). Hald ein arteriepinsett rundt tungebandet parallelt med tunga for å sikre jamn snittføring og hemostase under prosedyren.
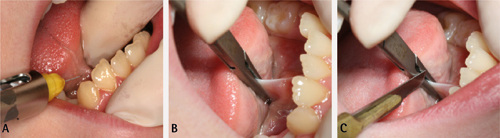
Figur 8. A. Sett anestesi som lokal infiltrasjon rundt tungebandet. B. Plasser ein rett arteriepinsett over frenulum så tett som muleg inntil undersida av tunga. C. Før ein skalpell langs arteriepinsett til posteriore begrensing av frenulum.
Figur 8. D. Komprimer, oppnå hemostase og kontroller. E. Endring i mobilitet kan som regel bli observert like etter inngrepet.
Frenulektomi
Ein frenulektomi kan utførast ved å kutte frenuuml frå festet ved alveolarkammen, for så å lage parallellei ncisjonar langs tungebandet (figur 9). Etter eksisjon av tungebandet, lagar ein hjelpesnitt på tvers av sårretninga for å forenkle lukkinga. Desse snitta gjer at defekten dannar ein «V», med spissen mot tungespissen. Etter ei underminering av sårkantane, lukkar ein såret som ein «Y» med suturar (21).
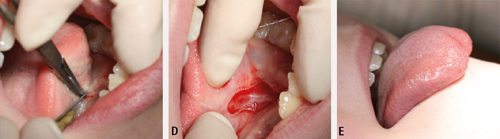
Figur 9. A. Stabiliser tunga. Hald med kompress eller plasser ein sutur gjennom tungespissen. B. Før parallelle bilaterale incisjonar langs tungebandet til festet i munngolvet. C. Fridisseker og fjern fibrane.
Figur 9. D. Lag horisontal snitt frå sårflatene og ut mot kvar side. Plasser snitta omtrent ved midten av såret slik som det framstår etter borttaking av tungebandet. E. Dei to horisontale snitta forlengar sårkantane og dermed tungas underside. F. Suturer med enkle suturar.
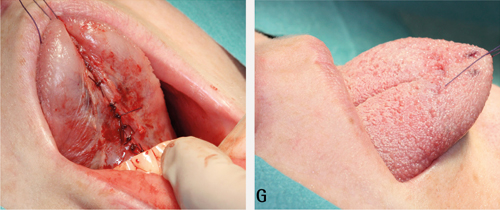
Figur 9. G. Endring i mobilitet kan som regel bli observert like etter inngrepet.
Frenulum labii superioris
Det labiale frenulum består av gjenverande vev frå embryonale strukturar. Det har opphav i leppa og feste ved festa gingiva i midtlinja i overkjevetannbogen. Ei apikal forflytting skjer vanlegvis ved normal vekst, men ved avvik vil ein kunne få eit frenulum som er særskild vidt og/eller festa særskild nære gingiva. Viss det er gjennomgåande fibrar til papilla incisiva kan ein ved tøying av overleppa observere ischemi av interdentale vev og papilla incisiva (22).
Indikasjonar for behandling
Fleire indikasjonar er foreslåtte for endring eller fjerning av leppebandet. Eksempel er ved hindring av lepperørsle eller protesebruk, og i samanheng med lukking av eit midtlinjediastema der frenulum går markant inn mellom tennene. Det er også foreslått å manipulere eit frenulum med høgt feste om dette gir vanskelege reingjeringsforhold og dermed kan bidra til periodontal sjukdom (23). Sistnemnde er noko omdiskutert.
Eit midtlinjediastema i maxilla er ofte assosiert med eit unormalt frenulum, men det er ingen studiar som stadfestar eit kausalt forhold. Det er viktig å hugse at eit slikt diastema er ein del av det normale bildet i eit vekselsbitt, og at eit diastema mindre enn 2 mm truleg vil forsvinne ved erupsjon av permanente lateralar og hjørnetenner. Mange andre faktorar kan også bidra til, eller forårsake, eit midtlinjediastema, og desse faktorane må utelukkast før eit eventuelt inngrep. Eksempel på slike faktorar er inkomplett fusjon av premaxilla, små tenner (spacing), kongenitalt manglande lateralar, genetikk og overtalege tenner. I dei tilfella der eit leppeband bidrar til eit diastema, vil fibrane feste djupt, til dømes i periost eller bindevev ved den intermaxillære suturen (24).
Timing av behandling
Om indikasjonen for fjerning er eit midtlinjediastema, finst det fleire alternativ for når dette skal skje. Ofte vil ein først gjere ein kjevertopedisk lukking av diastema, for så å korrigere frenulum og ta i bruk retensjonsmetodar for å forhindre tap av behandlingsresultatet. Om frenulum kan forhindre ei kjeveortopedisk lukking, kan ein velge å fjerne det før den kjeveortopediske lukkinga er fullført. I begge tilfella vil ein vanlegvis vente til etter erupsjon av dei permanente hjørnetennene (24). I nokre tilfelle kan ei tidleg fjerning av frenulum (før erupsjon av hjørnetennene), føre til ei spontan lukking av diastema. Dette vil kunne forhindre eit seinare kjeveortopedisk behandlingsbehov, og slik vere mindre tidkrevjande, ha mindre økonomiske kostnader og kreve mindre pasientcompliance (25). Inngrepet gjennomførast omtrent ved tida for erupsjon av hjørnetennene, for å utnytte erupsjonkrafta frå desse.
Frenulektomi
Ein frenulektomi er ein komplett eksisjon av frenulum, og her er det vist ein klassisk frenulektomiteknikk (figur 10).
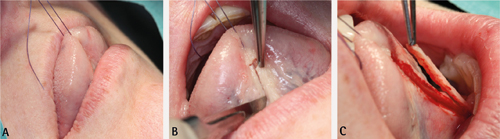
Figur 10. A. Sett anestesi som bukkal og palatinal infiltrasjon rundt leppebandet. B. Lag eit horisontalt snitt ned til periost ved overgang mellom papilla incisiva og leppebandet. C. Lag to parallelle snitt som går approksimalt over mot det faciale, bilateralt langs leppebandet og opp til festet i leppa. Unngå beinkontakt over festa mucosa.
Figur 10. D. Fridisseker og fjern leppebandet.
Figur 10. E. Palper såret for restar av fibroelastisk materiale. F. Lukk såret med enkle suturar over mukogingivale grense, resten får granulere.
Frenulektomien blir utført ved å lage ein incisjon over festet til frenulum, ned til periost, og så fortsette incisjonen langs begge sider av frenulum, til opphavet i labiale mukosa. Etter incisjonen kan det fibrøse bandet bli strekt ut, for så å bli fjerna fullstendig med saks, skalpell eller ekskavator. Alt fibrøst vev, heilt ned til underliggande periost, bør fjernast (21).
Orale mjukvevsbiopsiar
Biopsi er taking av vevsprøver for mikroskopisk undersøking og diagnostisering. Det kan vere eit viktig supplement for å velge rett terapi for slimhinnesjukdommar og for å få ein tidleg diagnose av cancer og systemiske sjukdommar.
Indikasjonar for biopsi
Generelt er biopsi indisert ved alle patologiske tilstandar som ein ikkje sikkert kan identifisere ut i frå det kliniske bildet, eller når ein vil ha bekrefta eller avkrefta ein klinisk diagnose (26). Enkelte spesifikke indikasjonar nemnast i tabell 5.
Forandringar som ikkje har blitt reduserte eller borte 7 - 14 dagar etter fjerning av ein truleg årsak. | |
Sår som ikkje gror i løpet av 7 - 14 dagar. | |
Vedvarande hevelse, synleg eller palperbar under normal slimhinne. | |
Muleg premaligne lesjonar (erythematøs lichen planus, leukoplakiar, erytroplakiar). | |
Vevsutvekstar som forstyrrar normal oral funksjon. | |
Forandringar med typiske maligne karakteristikkar (henvis pasient for biopsi). |
Retningslinjer for screening for orale plateepitelkarsinom tilrår å observere forandringar i ein periode på 7 - 14 dagar etter behandling eller fjerning av sannsynleg årsak (27). Behandlinga kan vere sliping av skarpe fyllingskantar eller tilpassing av proteser. I tillegg kan medikamentell behandling mot infeksjon med bakteriar eller sopp vere aktuelt. Viss forandringa ikkje responderer, bør ein ta ein biopsi eller henvise pasienten.
Blålege (eller ulcererte) opphevingar i ganen, hemangiom og multiple fibromliknande forandringar bør henvisast til spesialisthelsetenester (28). I tillegg vil ein eventuell total eksisjon av ein malign tumor kunne vanskeleggjere etterfølgande vurderingar, om det viser seg at eksisjonen var ufullstendig (26). og ein må unngå eksisjon av vev som ikkje har ein overbevisande benign utsjånad. Vi tilrår umiddelbar henvising, utan biopsi, om det kliniske bildet gir mistanke om cancer.
Kontraindikasjonar
Ein må unngå å ta biopsiar av normalanatomiske variantar. Eksempel på slike er: Tori og eksostosar, fysiologiske pigmenteringar, ektoptisk lymfevev og Fordyces spots. Det same gjeld for tilstandar som linea alba og lingua geographica (28). Om pasienten har nekrotiske sår og anamneseopplysningane tyder på endra allmenntilstand, bør ein vurdere å undersøke blodbildet før ein eventuell biopsi (26).
Incisjon eller eksisjon?
Orale biopsiar i mjukvev kan delast inn i eksisjons- og incisjonsbiopsiar. Incisjonsbiopsi utførast for forandringar større enn 1 cm diameter eller der fullstendig eksisjon er vanskeleg på grunn av dårleg tilgjengje. Eksisjonsbiopsi utførast for forandringar mindre enn 1 cm diameter (5).
Incisjonsbiopsiar
Ved incisjonsbiopsiar fjernast ein representativ bit av ei større slimhinneforandring. Utføringa er vist i figur 11. Fokuset ved prøvetakinga er å samle nok av det abnormale vevet til at det kan gi grunnlag for ein diagnose. Om det er store forandringar eller stor grad av variasjon innafor forandringa, bør ein velge ut fleire stader for prøvetaking. Prøvebiten skal vere representativ for den delen av lesjonen med mest sjukdomsprosess, samtidig som ein del av normal mukosa er tatt med. Palper ein djuptgåande lesjon på forhand, og ta med tilstrekkeleg av djupna. Ved dei fleste slimhinnelesjonar er det tilstrekkeleg å få med nokre mm av lamina propria (29).
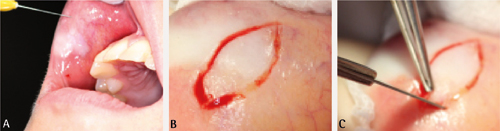
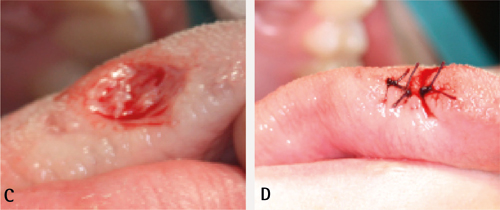
Figur 11. A. Anestesiteknikk: Oftast tilstrekkeleg med infiltrasjon. Injeksjonen bør ikkje settast for nær vevet som skal bli undersøkt, men ved sida av eller under det. B. Lag eit kileforma utsnitt med lengde tre gonger større enn breidda. Snittføringa skal om muleg skje parallelt med antatt retning på nervar og større blodkar. C. Skarp eller stump disseksjon for å løsne materialet. Dersom ein brukar skarp disseksjon, bør preparatet bli inspisert nøye under disseksjon for å forhindre gjennomskjering av prøvematerialet. Stump disseksjon er å foretrekke.
Figur 11. D. Hald i vevet med kirurgisk pinsett, og løsne biopsien forsiktig frå underlaget. Sørg for å unngå øydelegging av diagnostisk viktig vev. E. Underminer sårkantane for å lette tilpassing. F. Lukk såret med enkle suturar. Ved tensjon på sårkantane bør madrassutur brukast i tillegg til enkle suturar.
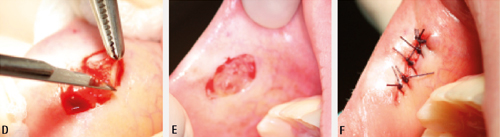
Ein stansebiopsi (figur 12) er eit alternativ til å bruke skalpellen for å ta ein incisjonsbiopsi. Stansen har eit sirkelforma skjæreblad som er tilgjengeleg i ulike diametrar. Skjærebladet lagar eit omriss av prøvevevet, slik at basen til prøva lett kan kuttast med ei boga saks eller løftast og kuttast med skalpell. Dette er ein enkel metode for undersøking av overflatiske forandringar, men ein bør vere forsiktig i nærleiken av høgt vaskulariserte eller innerverte område (28).
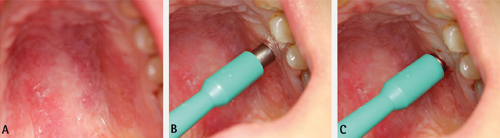
Figur 12. A. Anestesiteknikk: Oftast tilstrekkeleg med infiltrasjon. Injeksjonen bør ikkje settast for nær vevet som skal bli undersøkt, men ved sida av eller under det. B. Vel ut eit område representativt for lesjonen og plasser stansen vinkelrett mot området. Her blir 4 mm (diameter) «punch» brukt. C. Press stansen sakte innover med roterande rørsle så langt som ønskeleg.
Figur 12. D. Stansen blir forsiktig tatt ut igjen, og den ønska vevsbiten sitt som regel att. E. Hald vevsbiten forsiktig med ein pinsett og løsne i djupet med saks eller skalpell. Plasser prøve på prøveglas. F. Komprimer til hemostase. Lukking er ikkje nødvendig, såret kan gro ved sekundærtilheiling.
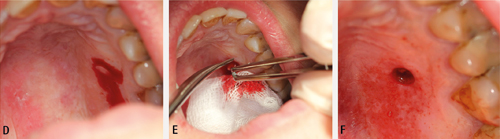
Eksisjonsbiopsi
Ved eksisjonsbiopsiar fjernast heile forandringa for undersøking og diagnostisering. Utføringa er vist i figur 13. Dette er eit inngrep som gir både diagnose og behandling samstundes. På forhand bør lesjonen palperast og djupna vurderast. Generelt skal det vere ei sikkerheitsmargin på minst 2 - 3 mm mellom prøvevevet og incisjonen. Denne kan aukast til det dobbelte for vaskulære lesjonar og forandringar med meir diffus avgrensing (5).
Prøvematerialet
Før lukking av biopsisåret skal prøvebiten fikserast. Behaldarar og innsendingspakkar kan skaffast ved patologiske laboratorium og bør vere tilgjengeleg på tannlegekontoret for å raskt kunne ta prøver ved behov. Ved taking av fleire prøver skal desse plasserast i kvar sitt prøveglas (26).
Plasser prøvebiten i eit prøveglas med løysing av 10 % formalin (4 % nøytralt bufra formaldehyd). Sørg for at biten kjem godt ned i væska og ikkje blir liggande på kanten, forholdet mellom volum av væske og preparat skal vere ca. 10 - 20: 1. Lukk behaldar og merk med namn og personnummer (11 siffer), og fyll ut skjema frå laboratoriet. God informasjon gir eit betre prøvesvar (26).
Det kan vere lurt å ta kontakt med laboratoriet og melde frå om at ein pakke er på tur. Ved hastesaker bør ein merke med CITO og forvisse seg om at laboratoriet er klar til å ta imot. Send pakken med posten eller bring personleg.
Når prøvesvaret kjem, bør tannlegen forvisse seg om at det er samsvar mellom dette og den tentative kliniske diagnosen. Ved stort avvik kan det lønne seg å ta kontakt med patologen og eventuelt ta ein ny biopsi. Tannlegen er ansvarleg for tolking av svaret, og av at nødvendige tiltak, for eksempel henvisning, blir sett i verk.
Ferskprøve
Ved diagnostisering av visse slimhinnelidingar kan ein ta prøve for analyse ved immunohistokjemi. Eksempel på tilstandar der ferskprøve er ønskeleg, er lupus erythematosus, pemphigus vulgaris og slimhinnepemphigoid (28). Utgreiing av slike slimhinnelidingar vil ofte vere ei oppgåve for spesialistar i samarbeid med andre delar av spesialisthelsetenesta. Av di slike tilstandar er sjeldne og krevjar høg diagnostisk kompetanse, er det tilrådd at allmenntannlegar henviser aktuelle pasientar for utgreiing.
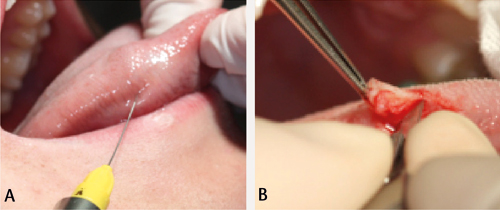
Figur 13. A. Sett anestesi lokalt, infiltrasjon er tilstrekkeleg. Injeksjonen bør ikkje settast for nær vevet som skal bli undersøkt, men ved sida av eller under det. B. Stabiliser vevet. Lag eit kileforma utsnitt. Her held ein vevet med kirurgisk pinsett når snittføringa blir gjort. Løsne biopsien forsiktig frå underlaget, sørg for å unngå øydelegging av diagnostisk viktig vev.
Figur 13. C. Komprimer for å få eit oversiktleg arbeidsfelt. D. Hemostase blir oppnådd ved at såret blir lukka med suturar. På tunga er det ekstra viktig med tett plassering av suturane pga. stor aktivitet og friksjon.
Takk
Takk til Hans Thomas Brox, spesialist i oral kirurgi og oral medisin, TkNN, Endre Romstad, tannlege, Den offentlege tannhelsetenesta i Nord-Trøndelag, Paula Frid, spesialist i oral kirurgi og oral medisin, TkNN, Eva Edblad, spesialist i pedodonti, TkNN, Kirsti Årøen Lein, tannlege, Tannlegene Levanger Sør og Lado Lako Loro, spesialist i oral kirurgi og oral medisin, Ålesund sjukehus. Takk til Endre og Hans Thomas for initiativtaking. Takk til alle for tillatelse til fotografering og observasjon ved prosedyrane.
English summary
Oral soft tissue surgery for the general dental practitioner
In this article we describe certain procedures of minor oral soft tissue surgery to be performed by the general dental practitioner. Topics include procedures such as biopsies, closure of oroantral communications, minor salivary gland surgery, frenulectomies, and more. It could be an advantage for patients if the general dentist performs minor oral surgery. This is especially relevant for dentists working in remote places, where it may be difficult to carry out extensive referral of patients. When performing oral surgery, the dentist should provide an optimal surgical outcome for the patient and, regarding biopsies, provide a representative tissue sample to be analyzed by the pathologist. Soft tissue biopsies may be taken with regular scalpel or using a punch-biopsy technique. A clinical picture that indicates cancer should, however, be referred.
Lein IÅ, Støre G, Bergem HO, Berge TI. Mjukvevskirurgi i allmennpraksis. Nor Tannlegeforen Tid. 2012;122:684-96. doi:10.56373/2012-9-12
Hovudbodskap | |
|---|---|
· |
Det kan vere fordelaktig for pasienten om enkel kirurgi utførast i primærhelsetenesta |
· |
Alle inngrep bør bli gjort på rett indikasjon, komme i etterkant av nøye diagnostikk og bli oppfølgde etter behov |
· |
Orale mjukvevsbiopsiar kan utførast som stansebiopsi eller vanleg skalpellbiopsi. Handtering av prøvematerialet må planleggast i forkant |
· |
Ved mistanke om cancer bør pasienten henvisast utan biopsi. Ein eventuell ufullstendig eksisjon kan vanskeleggjere seinare oppfølging |
Referansar
1. Shetty V, Schwartz HC. Wound healing and perioperative care. Oral Maxillofac Surg Clin North Am. 2006; 18: 107 - 13.
2. Retningslinjer for antibiotikaprofylakse mot endokarditt, utarbeidet av Norsk cardiologisk selskap. Nor Tannlegeforen Tid. 2008; 118: 313.
3. Richardson R, Ketovainio E, Järvinen A. Prophylactic use of antibiotics in dentistry. Nor Tannlegeforen Tid. 2012; 122: 10 - 3.
4. Leknes KN. Suturmateriale ved oralkirurgiske inngrep. Nor Tannlegeforen Tid. 2005; 115: 828 - 33.
5. Ellis E. Principles of differential diagnosis and biopsy. In: Peterson LJ, Ellis E, Hupp JR, Tucker MR, editors. Contemporary Oral and Maxillofacial Surgery. 4 ed: St.louis: Mosby; 2003. p. 458 - 478.
6. Camacho-Alonso F, Lopez-Jornet P. Study of pain and swelling after oral mucosal biopsy. Br J Oral Maxillofac Surg. 2008; 46: 301 - 3.
7. Ong CKS, Seymour RA, Lirk P, Merry AF. Combining paracetamol (acetaminophen) with nonsteroidal antiinflammatory drugs: a qualitative systematic review of analgesic efficacy for acute postoperative pain. Anesth Analg. 2010; 110: 1170 - 9.
8. Del Rey-Santamaria M, Valmaseda-Castellon E, Berini Aytés L, Gay-Escoda C. Incidence of oral sinus communications in 389 third molar extraction. Med Oral Patol Oral Cir Bucal. 2006; 11: 334 - 8.
9. Visscher SH, van-Minnen B, Bos RR. Feasibility of conical biodegradable polyurethane foam for closure of oroantral communications. J Oral Maxillofac Surg. 2011; 69: 390 - 5.
10. Hupp JR. Prevention and management of surgical complications. In: Ellis E, Hupp JR, Tucker MR, editors. Contemporary Oral and Maxillofacial Surgery. 5 ed: St.louis: Mosby; 2007. p.185 - 199.
11. Visscher SH, van-Minnen B, Bos RR. Closure of Oroantral Communications: A Review of the Literature. J Oral Maxillofac Surg. 2010; 68: 1384 - 91.
12. Schow SR, Tucker MR. Odontogenic Diseases of the Maxillary Sinus. In: Ellis E, Hupp JR, Tucker MR, editors. Contemporary Oral and Maxillofacial Surgery. 5 ed: St.louis: Mosby; 2007. p.383 - 395.
13. Awang MN. Closure of oroantral fistula. Int J Oral Maxillofac Surg. 1988; 17: 110 - 5.
14. Baurmash HD. Mucoceles and ranulas. J Oral Maxillofac Surg. 2003; 61: 369 - 78.
15. Chi AC, Lambert PR, Richardson MS, Neville BW. Oral mucoceles: a clinicopathologic review of 1,824 cases, including unusual variants. J Oral Maxillofac Surg. 2011; 69: 1086 - 93.
16. Mustapha IZ, Boucree SA, Jr. Mucocele of the upper lip: case report of an uncommon presentation and its differential diagnosis. J Can Dent Assoc. 2004; 70: 318 - 21.
17. McGurk M. Management of the ranula. J Oral Maxillofac Surg. 2007; 65: 115 - 6.
18. Suter VG, Bornstein MM. Ankyloglossia: facts and myths in diagnosis and treatment. J Periodontol. 2009; 80: 1204 - 19.
19. Oredsson J, Torngren A. [Frenotomy in children with ankyloglossia and breast-feeding problems. A simple method seems to render good results]. Lakartidningen. 2010; 107: 676 - 8.
20. Segal LM, Stephenson R, Dawes M, Feldman P. Prevalence, diagnosis, and treatment of ankyloglossia: methodologic review. Can Fam Physician. 2007; 53: 1027 - 33.
21. Kaban L, Troulis M. Pediatric Oral and Maxillofacial Surgery. Saunders; 2004.
22. Edwards JG. The diastema, the frenum, the frenectomy: a clinical study. Am J Orthod. 1977; 71: 489 - 508.
23. Wennstrom JL. Mucogingival therapy. Ann Periodontol. 1996; 1: 671 - 701.
24. Gkantidis N, Kolokitha OE, Topouzelis N. Management of maxillary midline diastema with emphasis on etiology. J Clin Pediatr Dent. 2008; 32: 265 - 72.
25 Koora K, Muthu MS, Rathna PV. Spontaneous closure of midline diastema following frenectomy. J Indian Soc Pedod Prev Dent. 2007; 25: 23 - 6.
26. Koppang HS, Barkvoll P. Biopsi i odontologisk praksis. I: Holmstrup P, red. Nordisk Odontologisk Arbog. 2005. København: Munksgaard; 2005. s. 109 - 120.
27. Rethman MP, Carpenter W, Cohen EEW, Epstein J, Evans CA, Flaitz CM, et al. Evidence-based clinical recommendations regarding screening for oral squamous cell carcinomas. J Am Dent Assoc. 2010; 141: 509 - 20.
28. Mota-Ramirez A, Silvestre FJ, Simo JM. Oral biopsy in dental practice. Med Oral Patol Oral Cir Bucal. 2007; 12: 504 - 10.
29. Oliver RJ, Sloan P, Pemberton MN. Oral biopsies: methods and applications. Br Dent J. 2004; 196: 329 - 33.
Adresse: Ingvild Årøen Lein, Keiser Wilhelmsgate 51, 6003 Ålesund. E-post: ingvild.aroen.lein@gmail.com
Artikkelen har gjennomgått ekstern faglig vurdering.
Lein IÅ, Støre G, Olsen-Bergem H, Berge TI. Mjukvevskirurgi i allmennpraksis. Nor Tannlegeforen Tid. 2012; 122: 684 - 96.
Artikkelen er fagfellevurdert.
Artikkelen siteres som:
Lein IÅ, Støre G, Bergem HO, Berge TI. Mjukvevskirurgi i allmennpraksis. Nor Tannlegeforen Tid. 2012;122:684-96. doi:10.56373/2012-9-12