Några hudsjukdomar och dess orala manifestationer
Författare
MD, överläkare. Hudmottagningen, Sahlgrenska universitetssjukhuset/Östra sjukhuset, Göteborg
professor, övertandläkare. Avdelningen för oral medicin och patologi, Institutionen för Odontologi, Sahlgrenska Akademin, Göteborg
Patologiska förändringar i den orala slemhinnan har mycket gemensamt med de sjukdomar som påträffas i såväl huden som i mag-tarmkanalen. Detta är en naturlig följd av att munhålan är den översta delen av mag-tarmkanalen och att dess slemhinna har samma principiella uppbyggnad som huden. Det är därför inte förvånande att hudens sjukdomar som till exempel lichen planus, bullös pemfigoid och skivepitelcancer har sina motsvarigheter i den orala slemhinnan. Som tandläkare ser man patientens hud fram för allt i ansiktet och kan därför hjälpa till med att upptäcka olika hudsjukdomar. I denna artikel kommer några av dessa sjukdomar och dess orala motsvarigheter att presenteras.
Lichen ruber planus
Lichen ruber planus (LP) är en vanlig hudreaktion av okänd orsak. Den finns hos alla raser och båda könen men är vanligast hos kvinnor upp till 60 års ålder. Typiskt är kliande rödvioletta plana hudförändringar vid handleder (figur 1) och anklar men även andra hudytor kan vara engagerade. På ytan av paplerna kan man se vita streck så kallade Wickhams strie. I sällsynt fall finns inflammationen även i ögon och genitalt. Även naglar kan engageras. Diagnosen ställs med typisk klinik som verifieras med histologisk undersökning av hudbiopsier. Prognosen är mycket varierande. Hudförändringarna försvinner dock ofta efter några år. Behandlingen för huden omfattar lokala kortisonsalvor och ljusbehandling. Det finns också lichenoida hudreaktioner orsakade av läkemedel.
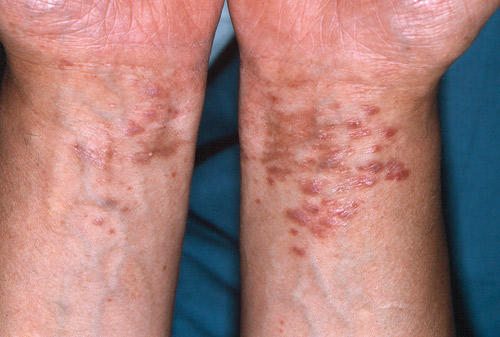
Figur 1. Lichen ruber planus över handleden.
Oral lichen planus
Kliniska karaktäristika
För att en oral slemhinneförändring kliniskt ska betraktas som en oral lichen planus (OLP) bör den uppvisa retikulära och/eller papillära strukturer (figur 2a) [1]. I tillägg till dessa kardinaltecken kan vitaktiga plaque, rodnader (erytem) och sårbildningar (ulcerationer) ibland ses (figur 2 b-d). Patienter med symptom klagar vanligtvis över att de inte kan äta starkt kryddad föda, citrusfrukter, tomater, och liknande. Oftast har OLP en bilateral utbredning i buckalslemhinnan, men samtliga lokalisationer kan vara engagerade. Klassificeringen av den erytematösa gingivala formen av OLP har ifrågasatts eftersom denna form kan uppträda utan de två kardinaltecknen [2]. Den histopatologiska bilden stöder dock att denna form ska betraktas som en OLP.
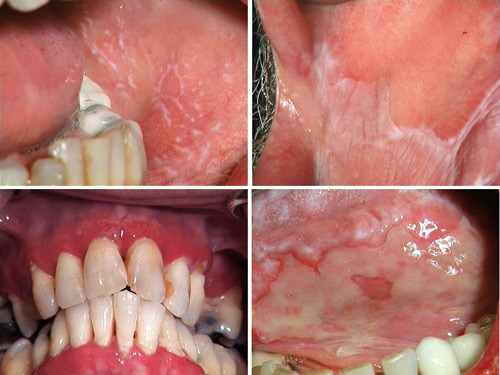
Figur 2. A. Retikulär/papillär oral lichen planus. B. Plaqueliknande oral lichen planus. Noter att det både finns strieringar som är diffust avgränsade och plaqueliknande förändringar som har en mer distinkt avgränsning. C. Erytematös gingival oral lichen planus. D. Ulcerös oral lichen planus med fibrintäckta och strieringar i periferin.
Diagnostik
Den kliniska diagnostiken av OLP baserar sig först och främst på närvaro av retikulära/papillära strukturer [1]. Skillnader i utbredning samt relationen till dentala material är viktigt att undersöka för att kunna skilja OLP från lichenoida kontaktreaktioner (LKR, figur 3). LKR finns framförallt i buckorna och på tungans sidoränder och då i kontakt med företrädesvis amalgamfyllningar. LKR kan påträffas på insidan av läpparna och är då orsakade av den mikroflora som kan växa i till exempel porösa kompositfyllningar (figur 4) [3].
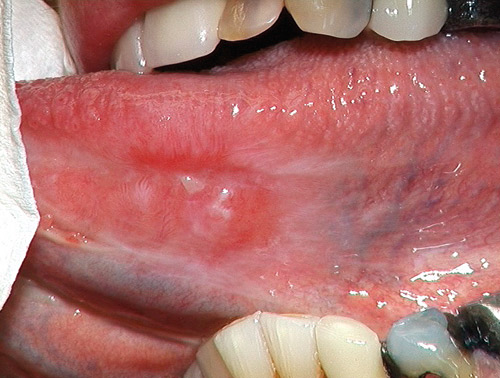
Figur 3. Lichenoid kontaktreaktion mot amalgam på 35.
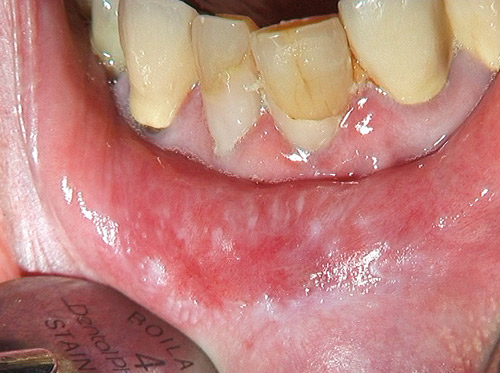
Figur 4. Mikrobiellt inducerad lichenoid kontaktreaktion.
Histopatologisk undersökning vid OLP är inte obligatorisk utan är beroende av klinikerns erfarenhet. Det är således klinikerns ansvar att avgöra vilken typ av diagnostisk information som är nödvändig för att kunna ställa en definitiv diagnos. Vid till exempel plaqueformen av OLP (figur 2B) är det nödvändigt att ta en biopsi eftersom det obeväpnade ögat inte kan bedöma om det finns närvaro av dysplasier. Även gingival erytematös OLP utan de retikulära/papillära kardinal tecknen bör biopseras för att säkerställa diagnosen.
Vid biopsitagning rekommenderas incisionsbiopsi med hjälp av skalpell. En 3 mm stans kan vara användbar vid biopsitagning i den gingivala vävnaden. Det är viktigt att biopsin då tas så långt från tandköttsfickan som möjligt för att undvika överlagring av bakteriellt inducerad gingivit eller parodontit.
Omhändertagande
Icke symptomatiska OLP-förändringar behandlas inte då någon orsaksinriktad behandling inte finns att tillgå. De symtomgivande förändringarna behandlas i syfte att eliminera eller minimera patientens symptom. Steroider är förstahandsalternativet för de flesta typer av symtomgivande OLP [1]. Behandling med lokala steroider genomförs med följande strategi: Klobetasolgel (grupp IV steroid) appliceras två gånger om dagen under de första två veckorna. Under denna period ska patienten även använda något antifungalt medel för att förhindra överväxt av svamp. Därefter trappas steroidbehandling ned till en gång per dag under de följande två veckorna. De avslutande två veckorna applicerar patienten steroiden en gång varannan dag. Efter denna 6-veckors behandling är flesta förändringarna utläkta eller åtminstone symtomfria. Många patienter kan dock behöva en individuellt anpassad underhållsdos med den övergripande målsättningen att hålla patienten symptomfri med minsta möjliga steroiddos.
Gingival OLP kan vara mycket terapiresistent (figur 2C). Det är viktigt att den bakteriella pålagringen minimeras genom att upprätta en optimal munhygien [4]. Utan en sådan är steroidbehandlingen mindre effektiv.
Det är allmänt accepterat att OLP är ett premalign åkomma vilket innebär att patienter med OLP har en ökad risk för att utveckla oral skivepitelcancer [5]. Det bör dock understrykas att risken för patienter med OLP är mycket liten. För icke-symtomgivande förändringar bör OLP kontrolleras vid årliga revisioner hos allmäntandläkare. Patienten bör uppmanas att själv inspektera sin slemhinna någon gång i månaden och höra av sig om förändringarna ändrar karaktär. Så länge patienterna använder steroider är det lämpligt att genomföra kontroller minst var 6: e månad.
Bullös pemfigoid
Bullös pemfigoid (BP) är den vanligaste blåsdermatosen. Den drabbar ofta äldre personer och börjar med klåda och rodnad i huden. Sedan uppstår stora blåsor (bullae) som inte så lätt går sönder (figur 5). Antikropparna är riktade mot proteiner BP 230 och BP 180 som är komponenter i de hemidesmosomer som förankrar epidermis vid dermis. I ljusmikroskopet ser man ofta eosinofiler i inflammationen och en uppsplittring vid basalmembranet. Behandlingen omfattar kortison som administreras lokalt eller systemiskt och ofta används också kortisonsparande läkemedel som metotrexat. Prognosen är god och så småningom bruka den vanliga pemfigoidsjukdomen läka ut.
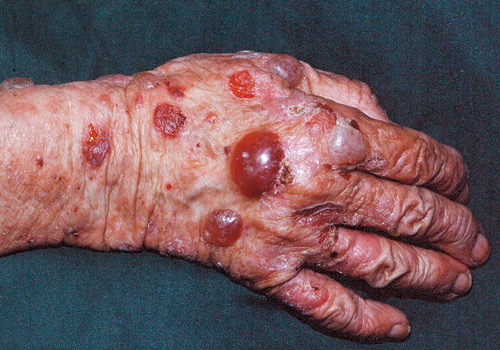
Figur 5. Bullös pemfigoid över handleden.
Oral slemhinnepemfigoid
Kliniska karaktäristika
Oral slemhinnepemfigoid (OSP) är en förändring som karaktäriseras av att det orala epitelet lossnar från den underliggande bindväven. Separationen sker i basalmembransregionen och OSP ger därför upphov till en subepitelial blåsbildning (figur 6) [6].
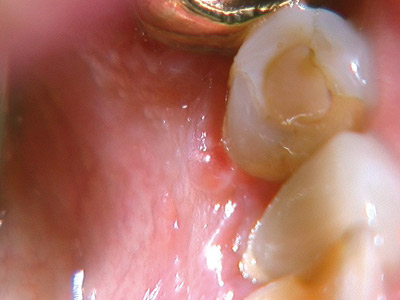
Figur 6. Slemhinnepemfigoid - blåsbildning lingualt 33.
Den typiske OSP-patienten är en kvinna över 60 år som har svårt att borsta tänderna därför att det gör ont i gingivan (figur 7). I jämförelse med gingival oral lichen planus tycks patienterna med OSP har mindre besvär med att äta till exempel citrusfrukter och starkt kryddad föda.
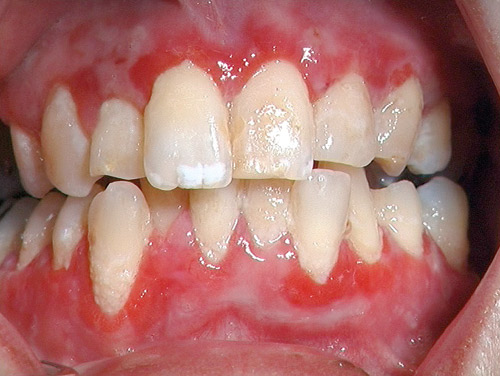
Figur 7. Gingivala förändringar vid slemhinnepemfigoid.
Intraoralt ses oftast en erytematös gingiva som skiljer sig från vanlig gingivit eftersom hela den fasta gingivan är involverad. Rikligt med mikrobiologiskt plaque kan förekomma på grunn av eftersatt munhygien. Omväxlande med erytematösa områden kan gingivan ställvis vara täckt med ett nekrotiskt epitel. Blåsor kan förekomma men oftast har dessa rupterat i samband med födointag eller tandborstning. OSP kan förekomma i samtliga lokalisationer som är täckt av oral slemhinna.
Diagnostik
Med hjälp av till exempel en ficksond kan man lätt separera epitelet från den underliggande bindväven (figur 8). Man kan också manuellt förskjuta epitelet mot den underliggande vävnaden. En blåsa uppstår då vilket indikerar OSP. Eftersom den gingivala vävnaden oftast domineras av den gingivit som blivit resultatet av en eftersatt oral hygien, löper man stor risk att få kronisk ospecifik inflammation som patologisk-anatomiskt-svar (PAD). Vid biopsitagning är det därför viktigt att befinna sig så långt från tandköttsfickan att man minimerar risken för att få en överlagring av kronisk ospecifik inflammation. Biopsin bör läggas i ett icke fixerande transportmedium för att underlätta den immunohistokemiska undersökningen som används för att lokalisera de antikroppar som attackerat de hemidesmosomer som gör att epitelet fäster till den underliggande bindväven.
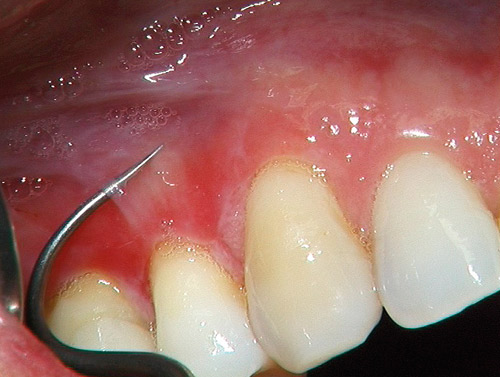
Figur 8. Epitelet går lätt att separera från bindväven vid slemhinnepemfigoid.
Vid OSP kan även ögonen uppvisa adherenser (figur 9; symblefaron) som orsakas av blåsbildningen och som kan orsaka ärrläkning (Cicatriciell pemfigoid) och leda till blindhet.
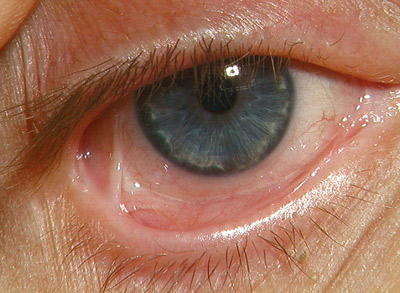
Figur 9. Ärrbildning i ögat (symblefaron) vid slemhinnepemfigoid.
Omhändertagande
Eftersom den gingivala vävnaden ofta är angripen vid OSP är det mycket viktigt att den orala hygienen optimeras. Gingivan har större förutsättningar att läka om den inte samtidigt måste försvara sig mot de mikroorganismer som orsakar gingivit. Tandhygiensten bör lägga stor vikt vid att minutiöst avlägsna allt sub- och supragingivalt plaque.
Om förändringar kvarstår efter att tandhygienistbehandlingen är genomförd kan det bli aktuellt med lokal steroidbehandling [7]. Patienten kan då använda en tunn mjukplastskena i vilken klobetasolgel appliceras. Behandlingen ska genomföras under 30 minuter morgon och kväll under 14 dagar. Under denna fas av behandlingen ska patienten också använda lokal antifungal medicinering för att förhindra en överväxt av svamp. Under nästkommande 14-dagarsperiod trappar patienten ner användandet av steroiden och genomför behandlingen endast på kvällen. Någon antifungal behandling är då inte nödvändig. Den sista 14-dagarsperioden innan återbesök använder patienten steroiden varannan kväll. Om patienten är symtomfri kan varannan-dagsbehandlingen fortsätta ytterligare några veckor innan man trappar ner ytterligare till 2 gånger per vecka. Därefter kan man försöka att sätta ut steroiden. Som vid oral lichen planus bygger behandlingsstrategin på att använda så lite steroider som möjligt för att hålla patienten symtomfri.
Omhändertagandet av OSP patienter innebär alltid undersökning av ögonläkare för att minimera risken för ögonkomplikationer. Denna komplikation har rapporterats i 10 till 15 % av fallen men den reella siffran för svenska förhållanden är förmodligen lägre. Om patienten uppvisar hudproblem ska dessa naturligtvis omhändertas av dermatolog.
Hudtumörer
Många olika hudtumörer kan lokaliseras i ansiktet, både maligna och benigna. Av de benigna är pigmentnevus och seborroiska vårtor vanligast. De tre mest frekventa hudcancerformerna är viktiga att känna igen. Basaliom är den vanligaste hudcancerformen i Sverige med knappt 40 000 fall årligen. Skivepitelcancer diagnosticeras hos drygt 4 000 patienter årligen och malignt melanom hos ca. 2 500 patienter. I den svenska populationen ökar incidensen av samtliga hudtumörer.
Basaliom är vanligast hos äldre personer och solexponering har betydelse för uppkomsten varför de ofta sitter i ansiktet (figur 10). Det finns olika kliniska former: Ytliga (superficiella) basaliom, nodulära basaliom och sklerotiska basaliom. Basaliom metastaserar så gott som aldrig men kan i vissa lokaler växa på djupet. Ett basaliom är ofta glansig rodnad gärna med en upphöjd kant. Obehandlat leder ett basaliom ofta till ett kroniskt sår och skall i princip alltid behandlas. Det finns olika behandlingsmöjligheter att välja mellan såsom kirurgi, kryokirurgi, kyrettage och elektrodesiccation, samt immunmodulerande behandling som imiquimod.
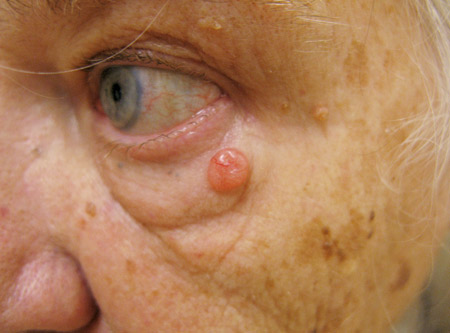
Figur 10. Basaliom.
Skivepitelcancer är vanligast på solexponerade områden och hos äldre personer med solskadad hud (figur 11). Ofta finns förstadier i form av aktinisk keratos som kan utvecklas vidare till cancer in situ och skivepitelcancer. Risk finns för spridning till lymfkörtlar och andra organ. Skivepitelcancer i huden är ofta en hård papel men kan också vara ett svårläkt sår. Operativ behandling är vanligast.
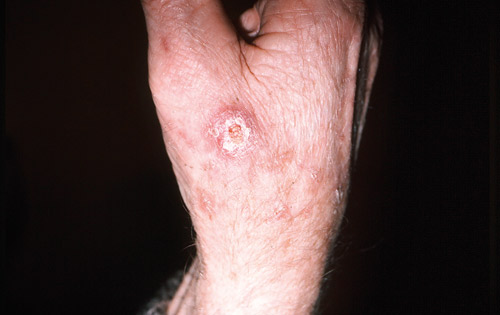
Figur 11. Skivepitelcancer på handryggen.
Malignt melanom utgår från hudens pigmentceller, melanocyterna. Ibland uppkommer det ur ett tidigare födelsemärke men kan också debutera de novo. Klassisk anamnes är ett pigmentnevus som ändrat karaktär. Ett malignt melanom är oftast oregelbundet i färg och form. Olika former finns. Förstadium är melanoma in situ och lentigo maligna som ofta förekommer i ansiktet (figur 12). Prognosen för ett malignt melanom är avhängigt tjockleken på tumören. En tjocklek under 1 mm har god prognos men försämras när tjockleken överstiger 2 - 3 mm. Malignt melanom behandlas kirurgiskt.
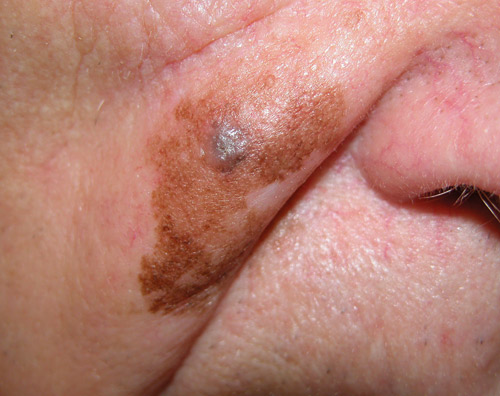
Figur 12. Lentigo maligna med lentigo malignt melanom.
Basaliom förkommer inte i den orala slemhinnan. Maligna melanom är mycket sällsynta och utgör endast någon procent av samtliga melanom. Till skillnad från melanom på huden så tycks inte oral maligna melanom öka i antal.
Oral skivepitelcancer
Kliniska karaktäristika
Oral skivepitelcancer (OSC) debuterar kliniskt som en oregelbunden nyvävnadsbildning (figur 13) som vanligtvis inte orsakar några större obehag. Det är mindre vanligt att OSC uppträder i form av fibrintäckta sår även om det kan förekomma. Ibland kan OSC ses tillsammans med leukoplakier (figur 13) eller erytroplakier men majoriteten av OSC debuterar förmodligen som solitära förändringar [8]. I periferin av tumören kan oftast en vallartad kant iakttagas (figur 14). Vid tidig OSC kan förändringen palperas som en liten distinkt förhårdnad. Samtliga lokaler som är täckt av oral slemhinnan kan drabbas av OSC.
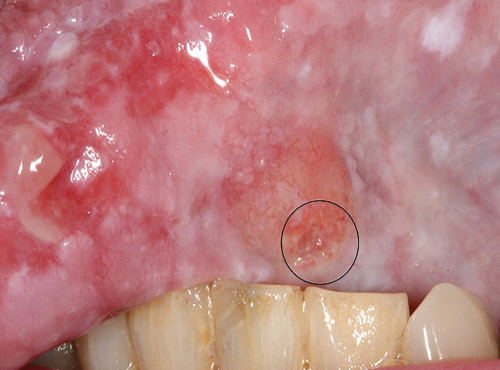
Figur 13. Tidig oral skivepitelcancer på tungan (markerad) i samma lokalisation som en icke-homogen leukoplaki.
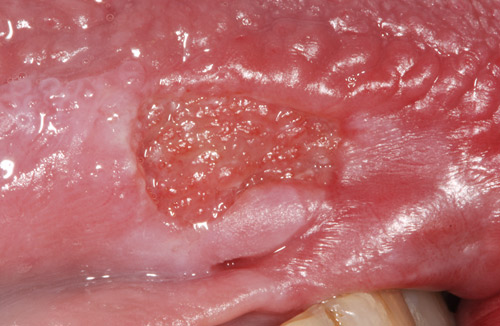
Figur 14. Tidig oral skivepitelcancer på tungan. Notera de vallartade kanterna.
Diagnostik
Den väl etablerade regeln att nyvävnadsbildningar som inte läker på 2 veckor ska utredas med avseende på malignitet gäller fortfarande. Vid misstanke om skivepitelcancer finns det ingen anledning att själv biopsera förändringen utan patienten bör omgående remitteras till oralkirurgisk, oralmedicinsk eller öron-näsa-hals klinik. Förutom en skriven remiss bör man ta kontakt med remissmottagaren för att förvana att en remiss är på väg.
Vid biopsitagning av en oral slemhinneförändring i allmäntandvården bör man som regel ta foto både före och efter biopsitagningen. Man bör inte excidera förändringen utan göra en incisionsbiopsi. Följer man dessa regler så finns det tillräckligt med beslutsunderlag för remissinstansen att kunna ge patienten ett optimalt omhändertagande om det skulle visa sig att förändringen är en OSC.
Omhändertagande och prognos
Tidig upptäckt är av avgörande betydelse för prognosen vid OSC. Tandläkaren har därför en viktig roll när det gäller att tidigt upptäcka denna cancerform. Om OSC är mindre än 2 cm i sin största utsträckning och ännu inte har metastaserat är femårs-överlevnaden circa. 90 % medan denna siffra sjunker med mer än hälften vid mer avancerade tumörer [9]. Ungefär 50 % av patienterna har tyvärr dessa avancerade tumörformer vid diagnostillfället. Att undersöka de orala slemhinnorna tar inte mer än 60 sekunder och är en väl investerad tid även om man som allmäntandläkare i genomsnitt inte påträffar mer än 2 - 3 orala skivepitelcancrar under sitt yrkesverksamma liv. Den vanligaste behandlingsformen är kirurgi med lymfkörtel utrymning samt strålbehandling. Patienter som har haft en OSC löper 20 gånger större risk att utveckla en ny OSC.
English summary
Rosén K, Jontell M.
Oral manifestations of some skin deceases
104-8.
The fact that the oral cavity is located at the interface between the skin and the rest of the gastrointestinal tract reflects the pathological conditions of the oral mucosa. This paper focuses on oral lichen planus and mucosal pemphigoid as two common oral mucosal lesions, which have the counterparts in skin pathology. The paper also deals with malignant tumours of the oral mucosa and skin and emphasises the importance of early diagnosis for prognosis of these diseases.
Hovudpunkter | |
|---|---|
· |
Munhålans lokalisation i gränssnittet mellan hud och magtarmkanal, återspeglar den patologi som man finner i de orala vävnaderna |
· |
Oral lichen planus och slemhinnepemfigoid har sina motsvarigheter inom dermatologin |
· |
Tandläkaren har en viktig roll när det gäller att tidigt identifiera oral cancer |
Referenser
1. Al-Hashimi I, Schifter M, Lockhart PB, Wray D, Brennan M, Migliorati CA, et al. Oral lichen planus and oral lichenoid lesions: diagnostic and therapeutic considerations. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2007; 103: S25 e1 - 12.
2. Jandinski JJ, Shklar G. Lichen planus of the gingiva. J Periodontol. 1976; 47: 724 - 33.
3. Backman K, Jontell M. Microbial-associated oral lichenoid reactions. Oral Dis. 2007; 13: 402 - 6.
4. Holmstrup P, Schiotz AW, Westergaard J. Effect of dental plaque control on gingival lichen planus. Oral Surg Oral Med Oral Pathol. 1990; 69: 585 - 90.
5. Mattsson U, Jontell M, Holmstrup P. Oral lichen planus and malignant transformation: is a recall of patients justified? Crit Rev Oral Biol Med. 2002; 13: 390 - 6.
6. Challacombe SJ, Setterfield J, Shirlaw P, Harman K, Scully C, Black MM. Immunodiagnosis of pemphigus and mucous membrane pemphigoid. Acta Odontol Scand. 2001; 59: 226 - 34.
7. Lamey PJ, Rees TD, Binnie WH, Rankin KV. Mucous membrane pemphigoid. Treatment experience at two institutions. Oral Surg Oral Med Oral Pathol. 1992; 74: 50 - 3.
8. Reibel J. Prognosis of oral pre-malignant lesions: significance of clinical, histopathological, and molecular biological characteristics. Crit Rev Oral Biol Med. 2003; 14: 47 - 62.
9. Funk GF, Karnell LH, Robinson RA, Zhen WK, Trask DK, Hoffman HT. Presentation, treatment, and outcome of oral cavity cancer: a National Cancer Data Base report. Head Neck. 2002; 24: 165 - 80.
Adress: Mats Jontell. Avdelningen för oral medicin och patologi, Institutionen för Odontologi, Sahlgrenska Akademin, Göteborgs universitet, Box 450, SE-405 30 Göteborg. E-post: jontell@odontologi.gu.se
Artikkelen har gjennomgått ekstern faglig vurdering.
Rosén K, Jontell M. Några hudsjukomar och dess orala manifestationer. Nor Tannlegeforen Tid. 2012; 122: 104-8.