Når kart og terreng ikke stemmer
Forfattere
lege og tannlege. Lege ved Kjeve- og ansiktskirurgisk avdeling, Oslo universitetssykehus, avd. Kirkeveien
lege og tannlege, spesialist i plastikk-kirurgi, spesialist i kjevekirurgi og munnhulesykdommer. Overlege ved Kjeve- og ansiktskirurgisk avdeling, Oslo universitetssykehus, avd. Kirkeveien
lege og tannlege, professor dr. med., spesialist i kjevekirurgi og munnhulesykdommer. Avdelingsoverlege ved Kjeve- og ansiktskirurgisk avdeling, Oslo universitetssykehus, avd. Kirkeveien
Her beskrives et kasus som illustrerer at man lett kan havne i en blindgate om ikke anamnese og respons på konvensjonell behandling vurderes systematisk og kontinuerlig. Det tok nærmere tre år før aktuelle pasient fikk stilt korrekt diagnose. Den antatt kroniske apikale periodontitten som hadde oppstått etter endodontisk behandling skulle vise seg å være en betydelig mer dramatisk diagnose.
En 28 år gammel kvinne, førstegangsgravid i syvende måned, ble høsten 2008 henvist fra privat allmenntannlege for utredning av regio 46/47. Begge tenner var endodontisk behandlet i utlandet, og hun hadde nå plager med hevelser bukkalt, samt lavgradige smerter. Anamnese for øvrig tilkjennegav en tidligere somatisk frisk kvinne med diagnostisert bipolar type II lidelse, spiseforstyrrelser i tenårene og spesialistdiagnostisert emosjonelt ustabil personlighet. Hun brukte ingen faste medisiner og hadde ingen kjente allergier. Hva gjaldt det aktuelle hadde hun angivelig ikke hatt allmennsymptomer.
Nesten 3 år tidligere hadde hun oppsøkt en tannlege i Tyskland på grunn av tannverk. Det ble angivelig diagnostisert en nekrotisk pulpa i tann 47, og tannen ble rotfylt. Pasienten ble smertefri. Tre måneder senere fikk hun en hevelse i underkjeven bukkalt for den rotfylte molaren, med moderate, intermitterende, murrende smerter. Den behandlende tannlegen gav informasjon om at rotfyllingen ikke var røntgenologisk optimal, men at det ikke var indikasjon for revisjonsbehandling. Tannlegen ordinerte en ukes peroral antibiotikabehandling, som ikke hadde effekt. Antibiotikabehandlingen ble gjentatt etter ytterligere to måneder, nok en gang uten effekt.
I løpet av det neste året var hun stadig plaget med hevelse og murring i høyre side av underkjeven, og søkte derfor på ny tannlege, nå i Norge. Denne tannlegen mente at det var tann 46 som hadde nekrotisk pulpa, og påbegynte endodontisk behandling. Pasienten merket ingen subjektiv bedring, og hadde fortsatt symptomer.
Hun flyttet våren 2008 til Australia, hvor en spesialist i endodonti vurderte hennes problemer, og dette resulterte i ferdigstilling av endodontisk behandling av tann 46. Bedring uteble og symptomene vedvarte. Utover sommeren 2008 utvidet hevelsen seg til også å omfatte lingualsiden regio 45.
Ved vår poliklinikk gjorde man første vurdering høsten 2008, etter at pasienten igjen var tilbake i Norge. Hun var som nevnt henvist fra en allmenntannlege (vi hadde på dette tidspunktet ikke fått nøstet opp kronologien som er gjengitt ovenfor).
Ved undersøkelse kunne man se ansiktsasymmetri med hevelse i mandibelens høyre corpusregion, med normal overliggende hud. Videre palperte man en fast oppdrivning i corpus mandibulae bukkalt for 46 og 47, og lingualt for 45. Submandibulært var det antydning til én forstørret lymfeknute, mens man verken på hals, supraklavikulært eller i aksiller fant lymfeknutesvulst. Intraoralt var det ingen forandringer i overliggende slimhinne, ei heller fistler. Det var ingen kliniske symptomer fra tann 45, 46 eller 47, og normal sensibilitet i forsyningsområdet til høyre n. alveolaris inferior. Tannrøntgen antydet utvidet rothinnespalte rundt røttene på tann 46, men funnene var ikke overbevisende (figur 1). Panoramarøntgen (figur 2) gav ingen tilleggsinformasjon og man avventet CT-undersøkelse (computer tomografi).
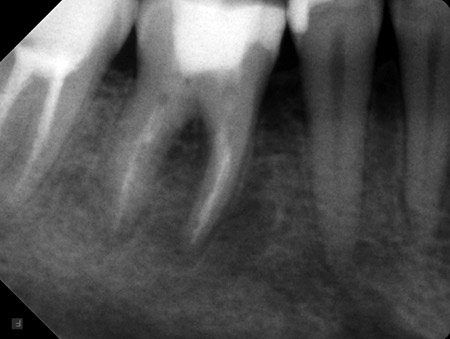
Figur 1. Preoperativt tannbilde av regio 44–47.
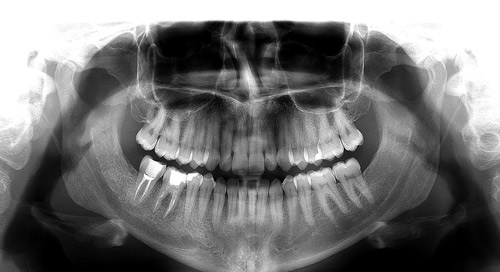
Figur 2. Preoperativt panoramarøntgen
Med tanke på mulig infeksiøs komponent startet man med fenoksymetylpenicillin tablett-behandling, og avtalte kontrolltime 1 uke senere for biopsitaking og prøver til mikrobiologisk dyrkning.
Under konsultasjon seks dager senere kunne pasienten fortelle at smertekomponenten var blitt bedre, med mindre subjektivt besvær. Selv om det var klinisk bedring ønsket behandlende kjevekirurg å ta en biopsi, og en prøve til mikrobiologisk dyrkning. Disse undersøkelsene samtykket pasienten ikke til, da hun mente eneste løsning måtte være fullstendig kirurgisk fjerning av hele det aktuelle problemområdet. Hun forlot vår poliklinikk i affekt og ønsket ikke videre oppfølging. Avsluttende råd fra kirurgens side ble at hun i det minste burde få en ny vurdering hos spesialist i endodonti.
Etter denne episoden gikk det ni måneder før vi så henne igjen. I løpet av denne tiden fikk hun en rekke vurderinger hos odontologiske spesialister.
Hun oppsøkte først allmenntannlegen som hadde henvist henne til vår poliklinikk. Han henviste henne til spesialist i endodonti. Sistnevnte konkluderte med at det ikke kunne stilles noen endodontisk diagnose spesielt tilknyttet pasientens ekstraorale hevelse. Det ble foreslått henvisning til oralkirurg for ny vurdering. En privatpraktiserende oralkirurg vurderte så pasienten og mente at hun burde få gjort en CT-undersøkelse og en biopsi. Det ble utført CT ved Det odontologiske fakultet i Oslo, og endelig røntgenbeskrivelse konkluderte med «…osteomyelittforandringer i corpus mandibula regio 46/47, tydelig benpåleiring både bukkalt og lingualt…». Oralkirurgen henviste etter dette røntgensvaret pasienten tilbake til vår poliklinikk med anmodning om å behandle osteomyelitten.
Tilbake, under konsultasjon nummer tre ved vår poliklinikk, foreslo konsulterende kirurg nok en gang biopsitaking for diagnostikk. Pasienten ønsket fortsatt ikke dette. Da det så ble gitt et tilbud om at man evt. kunne eksplorere området med kirurgisk revisjon i generell anestesi, men at dette inngrepet har en ventetid på flere måneder, forlot hun atter en gang poliklinikken i affekt.
Det var samme dag foretatt en ny CT undersøkelse (figur 3) ved sykehusets røntgenavdeling hvor endelig svar beskrev «sklerotiske forandringer i høyre corpus mandibulae forenlig med kronisk osteomyelitt…». Tentativ arbeidsdiagnose var stadig osteomyelitt.
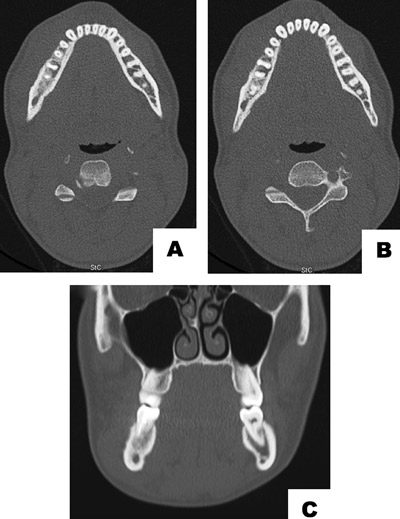
Figur 3. Utdrag av preoperative CT-bilder som ble tatt ved Oslo universitetssykehus viser sklerotiske forandringer i høyre corpus, og reaktive forandringer i cortikalis buccalt. Bilde A og B viser aksiale snitt i to ulike nivåer. Bilde C viser coronalt snitt.
Etter ytterligere en måned kom pasienten uoppfordret tilbake til vår poliklinikk med ønske om kirurgisk behandling, og aksept for ventetid. Hun ble derfor søkt inn til operasjon i narkose. Frem til planlagt operasjonstidspunkt anbefalte man clindamycin tablett-behandling med tanke på tentativ osteomyelitt.
Journalopptak og endelig preoperative undersøkelser blir gjort etter to måneder på venteliste (figur 4, 5). Pasienten legges inn ved Oslo universitetssykehus for elektivt inngrep med planlagt biopsi og dekortikasjon av høyre mandibel inkludert mulig ekstraksjon av molarer i 4. kvadrant. Blodprøver, inkludert Hb (hemoglobin), leukocytter og CRP (C-reaktivt protein) var da innenfor normale referanseverdier.
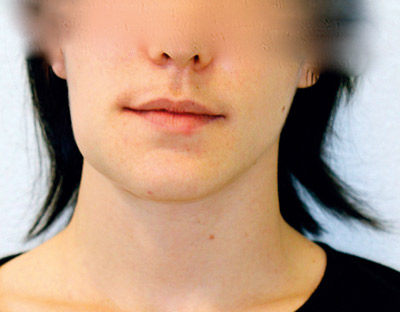
Figur 4. Preoperativt foto. Merk asymmetri, oppfylning høyre underkjeve og antydning til submandibulær hevelse. Pasienten har samtykket til publisering.
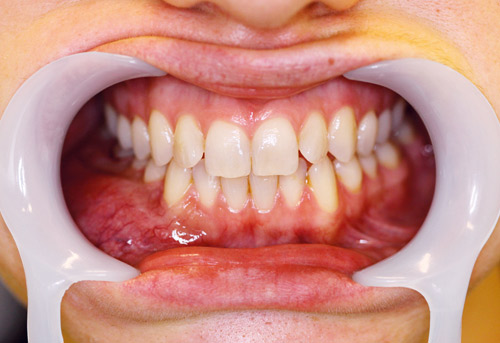
Figur 5. Intraoralt preoperativt bilde som viser oppfylling vestibulært og økte kartegninger høyre side.
Peroperativt fant man et betydelig marginalt bentap, også anteriort/mesialt for antatt dentalt origo. I områdene med marginalt bentap regio 46–42, ble det eksplorert et mykt myxoid vev med melkeaktig væske (figur 6). Svarende til mandibulære bløtvevshevelser bukkalt og lingvalt fant man infiltrerende vev med lymfoid lignende konsistens. Det ble tatt biopsier og mikrobiologiske sendeprøver. Etter 5 dager foreligger endelig diagnose fra patolog, som er follikulært non-Hodgkins lymfom.
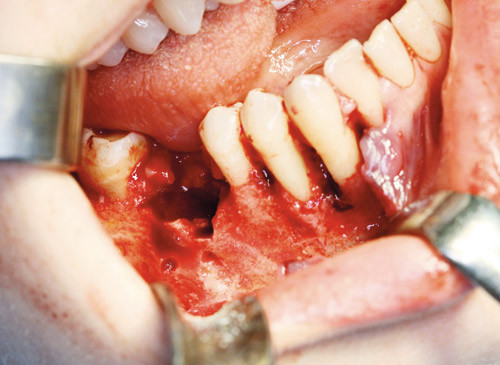
Figur 6. Peroperativt bilde. Merk marginalt beintap regio 45–42. Tann 46 ekstrahert for å eliminere mulig infeksjonsfokus.
Diskusjon
Non-Hodgkins lymfom (NHL) er en stor undergruppe av hematologiske cancere som omfatter alle lymfomer utenom Hodgkins lymfom (HL).
HL ble første gang beskrevet av Thomas Hodgkin i 1832 og var den første klart definerte formen for lymfom. Man oppdaget at typisk for HL var dets sensitivitet for stråleterapi, og første internasjonale HL klassifikasjon ble etablert allerede på begynnelsen av 60-tallet. Det var ikke før i 1982, basert på arbeidet til den amerikanske patologen Henry Rappaport (1913–2003), man fikk en standard klassifisering av den store gjenværende heterogene gruppen lymfomer; med dette ble begrepet NHL introdusert (1).
NHL er en heterogen gruppe sykdommer bestående av neoplastisk proliferasjon av lymfoide celler som vanligvis er spredt rundt i kroppen. De enkelte undergrupperte sykdommene defineres ut fra kombinerte kriterier basert på mikroskopisk morfologi, immunfenotypi, genetikk og klinikk. Det foreligger i dag klare algoritmer for behandling og oppfølging av alle undergrupper NHL (WHO 2001) (2).
I Norge har man en årlig insidens på ca. 700 tilfeller av lymfom, hvorav 600 er NHL-type (3). Man regner med at 24 % av alle NHL opptrer ektranodalt (4), og av disse kun 0,1–3 % i munn og kjever (5, 7). Lymfomer kan opptre i alle aldersgrupper, men debuterer sjelden før 40 års alder. Selv om sykdommen har ukjent etiologi, antas forandringer i immunsystemet gjennom immunsuppresjon eller autoimmunitet å være viktige risikofaktorer. Det har foreløpig ikke vært mulig å påvise noen sikker genetisk disposisjon. Patogenetisk kan lymfocyttneoplasier betraktes som en klonal proliferasjon av celleundergrupperinger «frosset» på et bestemt stadium av sin differensiering på vei mot modning.
Grundig anamnese og klinisk undersøkelse gir mistanke om diagnosen. Histologi gir endelig diagnose. Allmennsymptomer som nattesvette, vekttap, asteni, feber og kløe er ofte debutsymptomer, og kan være lite spesifikke. Intermitterende feber, såkalt Pel-Ebstein-feber (9), forekommer. Vanlig klinisk presentasjon er hovne lymfeknuter. Blodprøver kan være normale. CT av collum, thorax, abdomen og bekken er standardutredning for å diagnostisere hvorvidt det foreligger lokal eller systemisk sykdom.
Aktuell behandling er stråling ved lokalisert sykdom, og kombinasjon av stråling og kjemoterapi ved systemisk sykdom. Man har dessuten siste tiår begynt med farmakologisk tilleggsbehandling hvor det benyttes monoklonalt antistoff mot CD20-celler, og interferoner. Autolog stamcelle-transplantasjon kan i gitte tilfeller være aktuelt.
Sytti prosent har ekstranodal spredning ved diagnosetidspunktet, og forløpet varierer veldig med de ulike subtyper sykdom. Total femårs relativ overlevelse diagnostisert i Norge i perioden 1998–2002 var 58 % for menn og 61 % for kvinner. Det hører med til historien at median overlevelse for ubehandlet høygradig malignt NHL er seks måneder (3, 6).
Vår pasient ble henvist til lymfom-gruppen ved Radiumhospitalet (DNR). Man påviste tre forstørrete lymfeknuter på samme side av diafragma (stadium II) og pasienten kom raskt inn i et behandlingsopplegg. Hun gjennomgår i dag stråle- og kjemoterapi.
Ved Radiumhospitalet har man på tross av langvarig sykehistorie ikke påvist spredning av sykdommen ut over tre forstørrete lokale lymfeknuter på halsen. Selv om total femårs relativ overlevelse for kvinner er 61 %, kan man anta at prognosen for den omtalte pasienten er bedre. Det er usikkert om forsinket diagnostikk har påvirket behandling og prognose for mulig full remisjon.
Dette kasus illustrerer viktigheten av grundig generell og aktuell anamnese, samt betydningen av videre utredning når tradisjonell behandling ikke fører frem. Undersøkelse av lymfeknuter på collum, i axiller, i lysker og palpasjon av abdomen hører med til en klinisk undersøkelse av aktuelle pasient, men kan ikke forventes utført av tannleger.
Det er ikke uvanlig at pasienter med lymfom i munnhulen blir utsatt for forsinkelse i diagnostikk, og typisk tar det seks–ni måneder fra første konsultasjon hos tannlege til biopsi blir tatt (7, 8).
I hvor stor grad klinikere skal basere diagnosen sin på radiologens vurdering av CT-undersøkelser kan diskuteres. Hvor tidlig i utredningen man skal kommunisere muligheten for at det foreligger en malignitet, er alltid en vanskelig vurdering. Det blir spekulasjoner om pasienten i dette tilfellet på et tidligere tidspunkt ville gått med på å ta en biopsi dersom kommunikasjonen hadde vært tydeligere når det gjaldt potensiell alvorlig tilstand. Hvordan hennes mentale helsetilstand eventuelt innvirket på pasientforløpet er også til ettertanke.
Kasuset påminner om at endodontisk behandling skal være tuftet på objektive funn. Når kart og terreng ikke stemmer bør det henvises til spesialisthelsetjenesten, slik det også etter hvert ble gjort dette tilfellet.
Hovedbudskap | |
|---|---|
• |
Diagnostikk av sjeldent forekommende lidelser er vanskelig, også i spesialisthelsetjenesten. |
• |
Anamnesen bør utdypes og diagnosen revurderes når tradisjonell odontologisk behandling ikke fører frem |
• |
Lymfom i munnhulen kan presentere seg klinisk som en isolert hevelse uten forandringer i slimhinnen eller andre ledsagende symptomer. Biopsi gir diagnosen. Radiologi er et diagnostisk supplement. |
• |
Klinikeren må ta høyde for at pasienter med psykiatriske diagnoser kan fluktuere i atferd og handlingsmønster. Disse pasientene krever tilpasset kommunisering av informasjon og/eller involvering av nærmeste pårørende i større grad. |
Referanser
1. Lymphomainfo.net. Facts, Resources and Community. www.lymphomainfo.net/ (lest 16.11.09).
2. Oncolex. www.oncolex.no/Lymfom/Diagnoser/Non %20Hodgkin %20lymfom/Prosedyrekatalog/BEHANDLING (lest 16.11.09).
3. Kreftregisteret. Kreftstatistikk. http://www.kreftregisteret.no/no/Registrene/Kreftstatistikk (lest 17.11.09).
4. Freeman C, Breg JW, Cutler SJ. Occurrence and prognosis of extranodal lymphomas. Cancer. 1972; 29: 252–60.
5. Fukuda Y, Ishida T, Fujimoto M. Malignant lymphoma of the oral cavity: Clinicopathologic analysis of 20 cases. J Oral Pathol. 1987; 6: 8–12.
6. Norsk lymfomgruppe. Norsk handlingsprogram for diagnostikk og behandling av maligne lymfomer. 2003.
7. Djavanmardi L, Oprean N, Alantar A, Bousetta K, Princ G. Malignant NHL of the jaws: A review of 16 cases. J Craniomaxillofac Surg. 2008; 36: 410–4.
8. Pazoki A, Jansisyanont P, Ord R. Primary NHL of the jaws: Report of 4 cases and review of the litterature. J Oral Maxillofac Surg. 2003; 61: 112–7.
9. Ebstein W. Das chronische Rückfallsfieber, eine neue Infektionskrankheit. Berlin Klinische Wochenschrift. 1887; 24; 565–8.
Adresse: Even Mjøen, Kjeve- og ansiktskirurgisk avdeling, Oslo Universitetssykehus, avd. Kirkeveien 166, 0407 Oslo. E-post: mjee@uus.no
Artikkelen har gjennomgått ekstern faglig vurdering.