Kroniske sykdommer og tilstander i kjeveledd og muskulatur
Mange forskjellige begrep har vært benyttet for å beskrive sykdommer og tilstander i kjeveleddet. TMJ-syndrom, MPD-syndrom og TMD har vært og er betegnelser som inkluderer både intra- og ekstraartikulære tilstander. Flere hevder nå at man burde ha diagnoser som klart skiller mellom muskulære plager og kjeveleddspatologi. Artikkelen presenterer kliniske og radiologiske undersøkelser samt en oversikt over de ulike behandlingsstrategier for de mest vanlige tilstandene.
De tidligste beskrivelser vi kjenner til om tilstander i kjeveleddet skriver seg tilbake fra det femte århundre og omhandlet diagnose og behandling av dislokasjoner (subluksasjoner) eller det vi populært omtaler som «å få kjeven ut av ledd». Senere ble både kjeveleddsankylose og artritt beskrevet i litteraturen. Før man fikk organisert tannlegeutdanning på slutten av 1800-tallet, var det legene som behandlet kjeveledd. Men i 1918 kom en artikkel av Prentiss (1) der han beskrev at hvis tenner ble ekstrahert, ville kondylene bli dratt opp av den kraftige muskulaturen, og dette ville resultere i press på diskus og føre til atrofi av denne.
Costen beskrev i 1934 (2) en serie symptomer fra kjeveledd, øre og sinus som etter hvert ble betegnet som Costens syndrom. Som et resultat av dette ble en rekke plager, hovedsakelig smerte, koblet sammen til en symptomrelatert diagnose. Costen beskrev at manglende tenner og malokklusjoner var årsak til dysfunksjon av kjeveleddet og ansiktssmerter. Etter hvert overtok andre diagnoser som TMJ-syndrom (Temporo-Mandibular-Joint-syndroms) og MPD-syndrom (Myofascial-Pain-Dysfunction) syndrom som fortsatt var symptomrelaterte diagnoser. Temporomandibular Disorders (TMD) har etter hvert overtatt som en generell betegnelse for både muskulære problemstillinger, intraartikulære tilstander i tillegg til atypiske ansiktssmerter. Laskin (3) går imidlertid langt i å hevde at man i stedet for å samle alle symptomer i en stor gruppe, bør skille mellom muskulære- og kjeveleddsdiagnoser.
Kjeveleddet kan bli affisert av inflammatoriske, infeksiøse, traumatiske, medfødte, utviklingsbetingede eller neoplastiske sykdommer slik som andre ledd i kroppen. Den vanligste tilstanden i kjeveledd og tyggemuskulatur er dysfunksjon med smerte, og betegnelser som «TMJ-pain-dysfunction-syndrome», TMJ-syndrom, MPD-syndrom og TMD blir alle benyttet i varierende grad.
Prevalensen av kjeveleddslidelser er ikke undersøkt i Norge, men studier fra USA viser at 40–75 % av den voksne befolkning kan ha minst et symptom fra kjeveledd eller tilstøtende muskulatur (4). Knepping eller krepitasjon fra kjeveleddet og deviasjon av kjeven ved gap opptrer i ca. 50 % hos ellers symptomfrie personer som har normal gapeevne og som ikke har behov for behandling (5). Andre tegn som nedsatt kjevebevegelse eller okklusjonsforandringer opptrer i mindre enn 5 % av befolkningen. Kjeveledds-symptomer opptrer oftest mellom 20–50-års alderen og blant de som kommer til behandling utgjør kvinneandelen mer enn 2/3 (4). Selv om det er en høy prevalens av kjeveleddssykdommer ligger behovet for behandling mye lavere, sannsynlig trenger kun 5–10 % av de pasientene som har symptomer behandling. En av grunnene til dette er at hos flesteparten av pasientene vil symptomene være forbigående.
Denne oversiktsartikkelen vil fokusere på de mest vanlig forekommende kroniske kjeveleddssykdommene som myofasciale smerter, intraartikulære diskusforskyvinger og artrose (osteoartritt). For å lette oversikten er artikkelen delt inn i ekstraartikulære tilstander (myofasciale smerter) og intraartikulære tilstander (diskusforskyving, artrose og artritt). De akutte kjeveleddssykdommene er omhandlet i en tidligere oversiktsartikkel (6).
Etiologi
Det er mange årsaker til muskel- og skjelettsykdommer. Biologiske og atferdsmessige forhold kan spille inn, og i tillegg kan sosiale, emosjonelle og kognitive faktorer spille inn i utviklingen av symptomer fra kjeveleddsregionen. Ulike typer traumer kan føre til intraartikulære biokjemiske forandringer i kjeveleddet, og inflammatoriske forandringer kan føre til unormal funksjon og degenerative forandringer. I tillegg har man observert at det kan være en sammenheng mellom kjeveleddssymptomer og psykiske forhold som; engstelse, depresjoner og posttraumatiske stressituasjoner. Den økte andel kvinner som søker behandling har vært forsøkt forklart med at kvinner kan ha nedsatt terskel for skadelige stimuli og at smerteterskelen kan bli påvirket av østrogensvingninger i løpet av menstruasjonssyklus.
Selv om det har vært publisert mange artikler om årsaker til kjeveleddssykdommer, har man så langt ikke klart å finne noen klar sammenheng mellom okklusjon og utvikling av kjeveleddssykdom. Okklusjonsforandringer og kraniofasiale forandringer kan imidlertid komme som et resultat av forandringer i kjeveledd hos pasienter med generelle artritter (7, 8). I nyere tid har man ingen systematiske studier som bekrefter betydningen av okklusjonen for utvikling av kjeveleddssykdom bortsett fra ved akutte forandringer i okklusjonen.
Klinisk evaluering
Før man stiller en diagnose, er det viktig med en nøyaktig sykehistorie der man får opplysninger om generelle muskel-/leddsymptomer i tillegg til andre sykdommer og medisinbruk. Som tannlege må man også utføre en nøyaktig klinisk undersøkelse for å evaluere eventuelle differensialdiagnoser som karies og periodontitt. Ikke odontogene årsaker må også bli vurdert for å ekskludere mer sjeldne tilstander som svulster, ulike typer hodepine, nevrologiske sykdommer og hjerte-karsykdommer.
Den kliniske undersøkelsen må inneholde palpasjon av tyggemuskler og ledd, gapebevegelser og en vurdering av smertebildet. Muskelsmerter er ofte karakterisert som ikke-spesifikke smerter av mild til moderat intensitet med en følelse av press eller trykk i det affiserte området. Selv om smerten kan være vanskelig å lokalisere, er det ikke uvanlig at pasienten kan føle at smerten kommer fra en tann. Mange pasienter føler at de blir slitne ved bruk av kjeven. Muskelsmerter kan være verst om morgenen hos pasienter som presser eller gnisser tenner. Gapehøyden kan være redusert til 20 mm med deviasjon til den affiserte siden, mens sidebevegelsen kan være normal. Normal gapehøyde hos voksne kan variere fra 35–55 mm, og normal sidebevegelse er mer enn ca. 7 mm. Det er viktig for undersøkelsen at man har god anatomisk kunnskap om normal anatomi og funksjon. Figur 1 illustrerer normal muskelanatomi (9). Nedsatt gapehøyde er ofte relatert til m. temporalis med uttalt palpasjonsømhet på processus coronoideus. Involvering av andre muskelgrupper gir palpasjonsømhet uten nødvendigvis nedsatt gapehøyde.
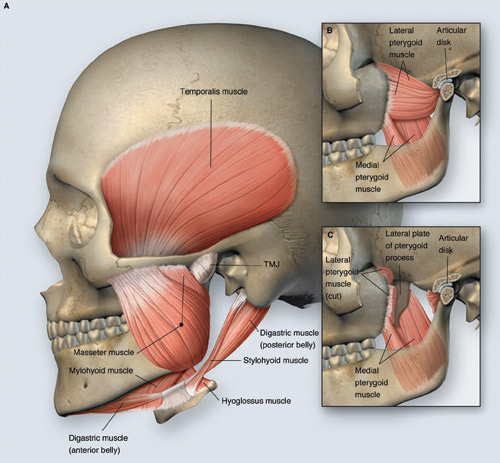
Figur 1. Normal anatomi sett fra lateralsiden (A) viser normal posisjon av underkjeven i relasjon til overkjeven, kjeveleddskapsel og muskler som er involvert i kjevebevegelser – m. temporalis, m. mylohyoideus, fremre og bakre m. digastricus, m. hyoglossus og m. styloideus (B, C). Dypere beliggende muskler og diskus (9). Copyright © (2008) Massachusetts Medical Society. All rights reserved.
Smerter fra kjeveledd kan være helt lik muskelsmerter, men ofte er kjeveleddssmerter mer lokalisert. Pasientene bør bli bedt om å peke der hvor smerten sitter. Da kan noen peke direkte på kjeveleddet med en finger hvis smertene er lokalisert der, mens andre bruker flere fingre og beskriver et større område hvis smertene er lokalisert til muskulatur. Ved kjeveleddstilstander kan både gapehøyden og sidebevegelse til motsatt side være redusert samtidig. Sidebevegelsen vil derfor være en av de viktigste kliniske differensialdiagnostiske funn for å kunne skille muskel- fra kjeveleddstilstander. Figur 2 viser anatomien til kjeveleddet (9), og figur 3 viser samspillet mellom muskulatur og kjeveledd i normal åpne- og lukkebevegelse (9). Pasienter med myalgier har oftere dobbeltsidige symptomer enn pasienter med diskusforskyvning eller artrose.
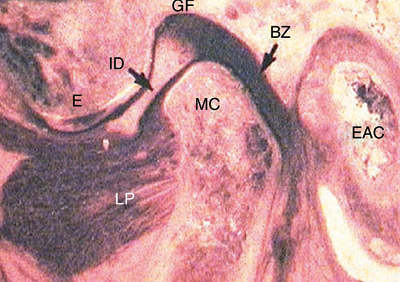
Figur 2. Anatomien av kjeveleddet sett fra lateralsiden. MC er kondylhodet som ligger i fossa (GF). Kondylen vil kunne bevege seg fremover/nedover mot eminensen (E). Diskus (ID) ligger i normal posisjon mellom den anteriore del av kondylen og eminensen. Den posteriore del av diskus, det posteriore ligament (BZ) er vaskularisert og er festet til bakre del av kjeveleddskapsel. M. pterygoideus lateralis (LP) festes til den fremre del av kapsel, diskus og fremre del av collum. Ørekanalen (EAC) ligger meget nær kjeveleddet (9). Copyright © (2008) Massachusetts Medical Society. All rights reserved.
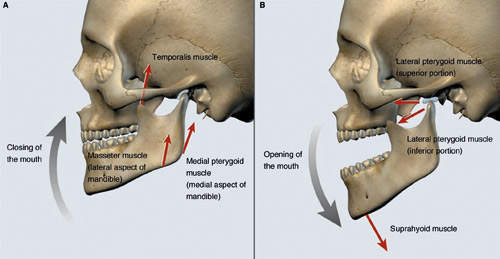
Figur 3. Normal kjevefunksjon. A) viser muskulatur som styrer lukkebevegelsen og B) åpnebevegelsen. I begynnelsen av åpnebevegelsen roterer kondylen i fossa hovedsakelig pga. kontraksjon av den øvre buk av m.pterygoideus lateralis. Senere i åpnebevegelsen roterer kondylen videre samtidig med bevegelse anteriort mot eminensen. Diskus beveger seg først noe anteriort med kondylen, men etter hvert som kondylen glir fremover, glir diskus posteriort mot øvre del av kondylen. Ved maksimal åpning blir diskus stabilisert av det posteriore ligament og den øvre buk av m. pterygoideus lateralis og kjeveleddskapsel (9). Copyright © (2008) Massachusetts Medical Society. All rights reserved.
Første steg i en diskusforskyving innebærer at man tidlig i gapebevegelsen får en klikke-/kneppelyd når posisjonen til diskus blir normalisert fra en anterior/medial posisjon. Ved lukking beveger diskus seg tilbake til den anteriore/mediale posisjonen, men ofte uten at man hører klikke-/kneppelyden. Tilstanden som har fått betegnelsen «closed lock», innebærer at diskus ligger foran kondylen i hele åpnebevegelsen. Dette kan hindre maksimal gapebevegelse, og man hører ingen klikke/kneppelyd. Krepitasjon eller skrape-/knaselyd kan være et tegn på perforasjoner i diskus eller i det posteriore ligament. Ofte er diskus da permanent displassert, men det er også observert perforasjoner i diskus selv med normal diskusposisjon (10). Ulike lyder som klikking eller krepitasjon fra kjeveleddet er vanlig og kan forekomme uten andre symptomer. Klikking/knepping sent i åpnebevegelsen kan forekomme idet kondylen glir over eminensen og kan være et tegn på hypermobilitet. Dette er ingen behandlingskrevende tilstand, men kan hos noen føre til subluksasjoner («kjeven ut av ledd»). Behandling av subluksasjoner er beskrevet tidligere (6).
Ved mistanke om generelle tilstander som for eksempel revmatoid artritt eller andre immunologisk betingede artritter, kan det være indisert med blodprøver, og pasienten bør da bli henvist til sin fastlege for videre vurdering.
Radiologiske undersøkelser
Ortopantomogram (OPG) er den mest benyttede radiologiske undersøkelsen ved symptomer fra kjeveledd. OPG gir en god oversikt over tenner og kjever og er en viktig undersøkelse i forhold til ulike differensialdiagnoser. Figur 4 viser et OPG med uttalte påleiringer i begge kondyler. Pasienten hadde krepitasjoner fra begge kjeveledd som eneste symptom.
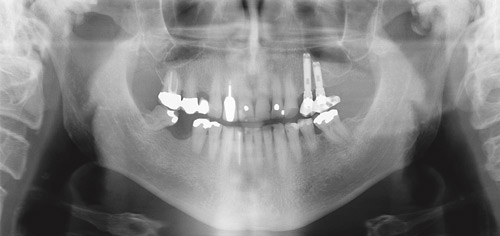
Figur 4. OPG av en 64 år gammel mann med krepitasjoner fra begge kjeveledd. Undersøkelsen viser uttalte benpåleiringer i begge kjeveledd og kan man ikke utelukke osteomer.
Mer avanserte radiologiske utredninger som computertomografi (CT) og magnetisk resonans (MR) bør bare være aktuelle dersom en klinisk undersøkelse eller en konvensjonell røntgenundersøkelse viser at det er behov for mer diagnostisk informasjon av betydning for pasientbehandlingen.
En CT-undersøkelse vil være indisert hvis man ønsker å vurdere benforandringer og bendetaljer i kondyl, ramus og kjeveledd. Figur 5A viser en CT- undersøkelse av kondylær hyperplasi på høyre side hos en 40 år gammel kvinne som gradvis utviklet åpent bitt på høyre side og asymmetri av underkjeven. Figur 5B viser samme pasient 1,5 år etter at det er utført kondylektomi av høyre kondyl.
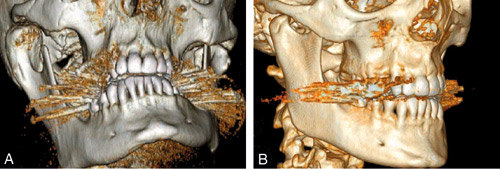
Figur 5. A) CT viser kondylær hyperplasi på høyre side hos en 40 år gammel kvinne som hadde utviklet åpent bitt på samme side og asymmetri. B) 1,5 år etter kondylektomi høyre side vises en remodellering av mandibula med redusert asymmetri og lukking av det åpne bittet. Artefaktene skriver seg fra fyllinger i molarene. (CT utlånt fra Ålesund sjukehus).
Cone beam CT (CBCT) er en metode som gir mindre stråling enn konvensjonell CT og egner seg for kjeveledd og andre dentale problemstillinger. Det er vist at CBCT kan benyttes ved injeksjoner i kjeveledd (11) og ved undersøkelse av benforandringer i kjeveledd (12) og kan bli et alternativ til CT ved undersøkelser av hårdvevsforandringer i kjeveleddet.
En MR-undersøkelse vil være indisert hvis man ønsker en undersøkelse av bløtvevet før man skal utføre et inngrep i kjeveleddet eller hvis det er behov for å undersøke bløtvevet i kjeveleddet nærmere. MR vil kunne vise diskus posisjon og eventuelle inflammasjoner i leddet. Ultralyd (Figur 6) blir nå forsøkt benyttet som kjeveleddsundersøkelse. Dette er fortsatt på forsøksstadiet, men denne undersøkelsen kan være av verdi ved vurdering av inflammasjoner og svulster i kjeveledd før man eventuelt går videre med MR-undersøkelser. Ultralydundersøkelse blir enkelte ganger benyttet på barn hvis alternativet er MR i generell anestesi.
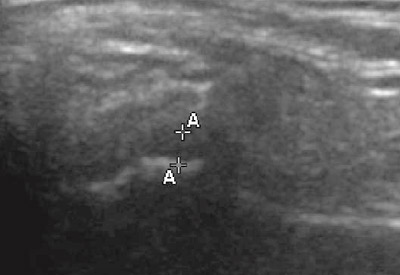
Figur 6. Ultralydundersøkelse av høyre kjeveledd hos en 64 år gammel kvinne med artrose. Avstandsmarkeringene (A-A) er plassert på toppen av kondyl og fossa, og leddspalten er målt til 0,17 mm. Kondylen har en ujevn kortikal begrensning.
Behandling
Myofasciale lidelser
På samme måte som muskulære lidelser i andre deler av kroppen kan gi redusert bevegelse og smerte ved funksjon av for eksempel armer eller ben, vil en muskulær lidelse som involverer tyggemusklene kunne gi nedsatt kjevebevegelse, ansiktssmerter og palpable muskler. Radiologiske undersøkelser vil da ikke påvise patologi. Det er viktig å vurdere mulige årsaksfaktorer som stress, tanngnissing eller tannpressing. Følgende behandlinger vil kunne være aktuelle:
Informasjon om tilstand
Medikamentell behandling med NSAID
Varmebehandling av muskulatur
Avslapningsøvelser
Bevegelsestrening av muskulatur
Bittskinne
Fysioterapi
Myofasciale lidelser vil ofte kunne være av forbigående karakter. Det er viktig at man ikke feiltolker myofasciale lidelser som dentale tilstander med unødvendig tannbehandling som resultat. Som tannleger fokuserer vi ofte på at vi må gjøre en behandling ved smertetilstander. Det er erfart forekomst av både endodontisk behandling og ekstraksjoner av tenner der årsaken har vært muskelsmerter. Kun informasjon om tilstanden kan enkelte ganger være den beste behandling.
Intraartikulære diskusforskyvinger
Som vist i figurene 1, 2 og 3 ligger diskus normalt på den øvre del av kondylen og følger rotasjonen til kondylen og bevegelse frem mot eminensen. Ved en anterior forskyving ligger diskus foran kondylen ved sambitt. I gapebevegelsen kan diskus gjenoppta sin normale posisjon og ofte hører man en «klikkelyd». Ved sammenbiting vil diskus igjen bevege seg anteriort og noe medialt for kondylen og noen ganger er det registrert et «klikk» ved denne bevegelsen. Denne tilstanden kan være uforandret i lang tid. Enkelte ganger får man en permanent displassering og «klikkingen» opphører. Hvis dette fører til nedsatt gapebevegelse bruker man uttrykk som «closed lock» eller diskusforskyving uten redusering/tilbakegang som tidligere beskrevet. Behandlingen for diskusforskyvinger vil initialt være det samme som for myofasciale lidelser. Imidlertid vil pasienter med «closed lock» kunne ha behov for behandling som intraartikulære injeksjoner, artrocentese eller artroskopi (13), hvis tilstanden ikke blir bedre i løpet av 2–3 måneder. Det er ikke konsensus for hverken skinner til 24-timers bruk, bittsliping eller kjeveortopedisk behandling (14). I tillegg til den kliniske undersøkelsen vil MR kunne være indisert for diagnostikk av diskusforskyving.
Artrose
I engelsk litteratur bruker man ofte betegnelsen osteoartritt i stedet for artrose, fordi det gjenspeiler både de inflammatoriske og ikke-inflammatoriske forandringer som kan opptre (15). Osteoartritt kan være resultat av traume, infeksjoner, diskusforskyving eller tidligere inngrep i kjeveledd. Ved bevegelse av kjeven kan man ofte høre en «knase-» eller «skrapelyd» og det kan være en deviasjon ved gapebevegelse til den involverte siden. Som i andre ledd med osteoartritt kan det være smertefullt ved bevegelse og som med hofte-/kneartrose kan man ha smerter selv om leddet er i ro. Radiologiske undersøkelser med MR eller CT kan vise degenerative forandringer, remodellering, sklerose og erosjoner. CT har vist seg mer egnet enn MR for å vurdere benforandringer (16). Osteoartritt kan ofte gi symptomer i korte perioder for så å gå over i lengre symptomfrie perioder. Det er en overhyppighet med osteoartritt og smerter blant kvinner i 30–40 års alder. Majoriteten av pasientene kan bli symptomfrie ved bruk av NSAID. Hvis symptomene blir store eller ikke forsvinner i løpet av en periode på tre måneder har man benyttet injeksjoner med kortikosteroider eller natriumhyaluronsyre med godt resultat (13, 17, 18). Hvis man har symptomer på begge sider er det vanlig at man injiserer den siden med mest symptomer. Hvis ikke kjeveleddsinjeksjoner hjelper kan man vurdere kjeveleddsoperasjoner der man fjerner løse legemer, rester av diskus eller uttalte benforandringer. Det foreligger ikke tilstrekkelig vitenskapelig dokumentasjon til å anbefale noen bestemt terapi for myofascial smerte eller discusforskyving utover non-invasive, konservative metoder (19).
Revmatoid artritt og andre inflammatoriske artritter
Kjeveleddet kan bli involvert både hos voksne og barn med revmatoid artritt eller Juvenil Ideopatisk Artritt (JIA). JIA er den mest vanlige inflammatoriske sykdom hos barn med en prevalens på omtrent 1 av 1000 i de skandinaviske land. Ved langtidsoppfølginger av denne gruppen pasienter har man sett at det var en høy frekvens av kjeveleddsaffeksjoner hos barn som økte til voksen alder, men normalisering kan også forekomme (7). Vekstforstyrrelser kan også forekomme (8). Det foreligger ikke helt klare retningslinjer for hvilke kliniske og radiologiske kjeveleddsundersøkelser som er indisert for pasienter der man mistenker en inflammatorisk artritt. Retningslinjer blir nå utarbeidet i samarbeid mellom Senter for interdisiplinær kraniofascial forskning, diagnostikk og behandling (SIKO) ved Det odontologiske fakultet, Universitetet i Oslo og Barnerevmatologisk avdeling, Rikshospitalet. Generell medisinsk undersøkelse og behandling med for eksempel cytostatika eller injeksjoner med immunsuppressive midler har hatt stor effekt både på leddinflammasjonen og trolig også på vekstforstyrrelsene. Hos enkelte pasienter gir ikke alltid medikamentene god nok effekt på kjeveleddene, og man forsøker nå kortikosteroidinjeksjoner. Kjeveleddskirurgi kan være indisert hos noen pasienter (20). Der vekstforstyrrelsene har ført til mikrognati, kan også korrektiv ortognatisk kirurgi være et alternativ (21). Mange pasienter med inflammatoriske artritter i kjeveledd kan også ha nytte av bittskinner og fysioterapi fordi det ofte er muskulære komponenter i sykdomsbildet.
Konklusjon
Det har vært store fremskritt i diagnostiske og radiologiske metoder i forbindelse med kjeveleddssykdommer. Behandlingspanoramaet har også utvidet seg i den senere tid. Ved valg av behandling er det imidlertid viktig at man benytter seg av mest mulig reversible behandlingsmetoder, tenker over at de fleste kjeveledd- og muskelsmerter har en syklisk natur, og at informasjon om hvilken tilstand pasienten har ofte kan være den beste behandlingen.
Diagnostikk og informasjon om muskel- og kjeveledd bør være et ansvar for den allmennpraktiserende tannlege eller lege. Det er i dag i Norge vanskelig å få henvist pasienter som har behov for mer omfattende og avansert behandling av kjeveleddpatologi. Man trenger derfor en helsepolitisk vurdering av problemkomplekset og hvem som skal være ansvarlig for denne pasientgruppen.
Med de kliniske og radiologiske undersøkelser som er tilgjengelige i dag, bør man unngå sekkebetegnelser som omfatter både muskel- og leddpatologi. Man bør tilstrebe mer eksakt diagnostikk, unngå syndrombetegnelser og heller bruke: myofasciale lidelser, diskusforskyving, artrose og artritt.
Takk
Takk til Ålesund sjukehus for utlån av CT-undersøkelsene, takk til fotograf Håkon Størmer, Det odontologiske fakultet, Universitetet i Oslo for hjelp med fremstilling av illustrasjonene, og takk til «The New England Journal of Medicine» for at de lot oss benytte illustrasjonene.
English summary
Diseases and disorders of the temporomandibular joint
Many different terms have been used to describe diseases and disorders of the temporomandibular joint (TMJ). TMJ-Syndrome, MPD Syndrome, and Temporomandibular Disorders are terms that include both extra and intra-articular disorders. Some authors suggest a separation between muscular and intra-articular disorders. Clinical and radiological examinations are presented in the present article. Different treatment strategies for the most common intra- and extra-articular disorders are discussed. Focus should be on less invasive treatment, and information about the disorder may be the most important treatment.
Diagnosis and information to the patient about muscular and TMJ pathology should be given by the general practitioner. Referral of this patient group in Norway for more advanced treatment is difficult. Therefore it is necessary for health politicians to be involved and a decision about the responsibility of this patient group should be made in the near future.
Bjørnland T, Møystad A. Kroniske sykdommer og tilstander i kjeveledd og muskulatur. Nor Tannlegeforen Tid. 2010;120:896–902. doi:10.56373/2010-13-12
Referanser
1. Prentiss HJ. A preliminary report upon the temporomandibular articulation in the human. Dent Cosmos. 1918; 60: 505–12.
2. Costen JB. A syndrome of ear and sinus symptoms dependent upon disturbed function of the temporomandibular joint. Ann Otol Rhin Laryng. 1934; 43: 1–15.
3. Laskin DM. Temporomandibular disorders. A term past its time? JADA. 2008; 139: 124–8.
4. Schiffman E, Friction JR. Epidemiology of TMJ and craniofacial pains: an unrecognized societal problem. In: Friction JR, Kroening RJ, Hathaway KM, editors. TMJ and craniofacial pain: diagnosis and management. St. Louis: Isiyaku EuroAmerica, 1988. p. 1–10.
5. Dworkin SF, Huggins KH, LeResche L, Von Korff M, Howard J, Truelove E, Sommers E. Epidemiology of signs and symptoms of temporomandibular disorders: clinical signs in cases and controls. J Am Dent Assoc. 1990; 120: 273–81.
6. Eriksson L, Bjørnland T. Akuta käkledsproblem. Nor Tannlegeforen Tid. 2005; 115: 22–9.
7. Arvidsson LZ, Flatø B, Larheim TA. Radiographic TMJ abnormalities in patients with juvenile idiopathic arthritis followed for 27 years. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2009; 108: 114–23.
8. Fjeld MG, Arvidsson LZ, Stabrun AE, Birkeland K, Larheim TA, Øgaard B. Average craniofacial development from 6 to 35 years of age in a mixed group of patients with juvenile idiopathic arthritis. Acta Odontol Scand. 2009; 67: 153–60.
9. Scrivani SJ, Keith DA, Kaban LB. Temporomandibular disorders. N Eng J Med. 2008; 359: 2693–705.
10. Larheim TA, Bjørnland T, Smith H-J, Aspestrand F, Kolbenstvedt A. Imaging temporomandibular joint abnormalities in patients with rheumatic disease. Oral Surg Oral Med Oral Pathol. 1992; 73: 494–501.
11. Honda K, Bjørnland T. Image-guided puncture technique for the superior temporomandibular joint space: value of cone beam computed tomography (CBCT). Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2006; 102: 281–6.
12. Honda K, Larheim TA, Maruhashi K, Matsumoto K, Iwai K. Osseous abnormalities of the mandibular condyle: diagnostic reliability of cone beam computed tomography compared with helical computed tomography based on an autopsy material. Dentomaxillofac Radiol. 2006; 35: 152–7.
13. Bjørnland T, Gjærum AA, Møystad A. Osteoarthritis of the temporomandibular joint: an evaluation of the effects and complications of corticosteroid injection compared with injection with sodium hyaluronate. J Oral Rehabil. 2007; 34: 583–9.
14. Clark GT, Minakuchi H. Oral appliances. In: Laskin DM, Greene CS, Hylander WL, editors. TMDs. An evidence-based approach to diagnosis and treatment. Hanover Park (IL), Quintessence Publishing Co.; 2006. p. 377–90.
15. Milam SB. TMJ osteoarthritis. In: Laskin DM, Greene CS, Hylander WL, editors. TMDs. An evidence-based approach to diagnosis and treatment. Hanover Park (IL): Quintessence Publishing Co.; 2006. p. 105–23.
16. Larheim TA. Current trends in temporomandibular joint imaging. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 1995; 80: 555–76.
17. Møystad A, Mork-Knutsen BB, Bjørnland T. Injection of sodium hyaluronate compared to a corticosteroid in the treatment of patients with temporomandibular joint osteoarthritis: a CT evaluation. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2008; 105: e55–e60.
18. Møystad A, Bjørnland T, Mork-Knutsen BB, Gjærum AA. Injection of sodium hyaluronate compared with a corticosteroid in the treatment of patients with temporomandibular joint osteoarthritis: clinical effects and computed tomography evaluation of osseous changes. Oral Surg. 2008; 1: 88–95.
19. AADR TMD Policy Statement Revision. http://www.aadronline.org/i4a/pages/index.cfm?pageid=3465 3. Mars 2010.
20. Bjørnland T, Larheim TA. Synovectomy and diskectomy of the temporomandibular joint in patients with chronic arthritic disease compared with diskectomies in patients with internal derangement. A 3-year follow-up study. Eur J Oral Sci. 1995; 103: 2–7.
21. Øye F, Bjørnland T, Støre G. Mandibular osteotomies in patients with juvenile rheumatoid arthritic disease. Scand J Rhematol. 2003; 32: 168–73.
Adresse: Tore Bjørnland, Avdeling for oral kirurgi og oral medisin, Det odontologiske fakultet, Postboks 1109 Blindern, 0317 Oslo. E-post: tore.bjornland@odont.uio.no
Artikkelen har gjennomgått ekstern faglig vurdering.
Artikkelen er fagfellevurdert.
Artikkelen siteres som:
Bjørnland T, Møystad A. Kroniske sykdommer og tilstander i kjeveledd og muskulatur. Nor Tannlegeforen Tid. 2010;120:896–902. doi:10.56373/2010-13-12