Deskvamativ gingivitt
Deskvamativ gingivitt omfatter inflammatoriske og deskvamerende lesjoner som ikke lett lar seg behandle med vanlig plakk-kontroll. Etiologien har vært vanskelig å forstå. I 1960-årene ble det listet opp årsaksfaktorer som hormonal ubalanse, kroniske infeksjoner, overømfindtlighet, hypothyreoidisme, avitaminoser, psykogene faktorer eller dermatoser. Den eneste av disse faktorene som ennå har gyldighet er dermatoser. Kort oppsummert har senere forskning koplet deskvamativ gingvitt og autoimmune tilstander, men etiologien er fortsatt ikke helt klarlagt. I dag må man også ha i tankene HIV og immunsuppresjon. Behandlingen er stadig symptomatisk, i form av gingival profylakse kombinert med lokal og generell kortikosteroidbehandling.
Deskvamativ gingivitt arter seg som en diffus inflammasjon med flekkvis blæredannelse og avskalling av epitellaget og kan affisere både festet og løs gingiva (Figur 1). Det blør og svir og brenner, særlig ved inntak av hard eller varm mat. Tilstanden forsvinner ikke ved vanlig profylakse, selv om plakkbaserte gingivalreaksjoner dempes. En prøveforelesning for lisensiatgraden på slutten av 1960-årene satte søkelyset på denne sjeldne gingivittformen med bakgrunn i noen pasienter som var blitt behandlet ved Institutt for periodonti i Bergen (1,2). Suksessen var begrenset, selv om kortikosteroid munnsalve hadde gitt en viss lindring. Nå, så lenge etterpå, kunne det være av interesse å se hvilke av de årsaksfaktorer man listet opp den gang som har gyldighet ennå. Og hvordan behandler man deskvamativ gingivitt i dag?
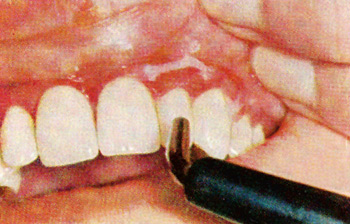
Figur 1. Deskvamativ gingivitt hos 16 år gammel jente. Epitellaget kan «blåses» av med luftpistol. Figuren er reprodusert fra referanse nr. 2 med tillatelse fra Quintessence International.
De første beskrivelser av histologi, etiologi og behandling
Litteraturen i 1960-årene var opptatt med å beskrive det histopatologiske bildet. Særlig fokuserte man på forandringer lokalisert til bindevev/epitelgrensen: Basalmembranen var brutt eller borte, bindevespapillene var flatet ut og regelmessige kollagene fiberdrag erstattet med en uensartet masse av fibre. Grunnsubstansen inneholdt økte mengder av vannløselige glykoproteiner, og inflammatorisk ødem førte til dannelse av subepiteliale bullae. For øvrig var bindevevet, som ved banale gingivitter, sterkt infiltrert av kroniske inflammasjonsceller (3).
Slike beskrivelser, basert på lysmikroskopi og histokjemi, gav ingen pekepinn om etiologien. Man var klar over at tilstanden ikke kunne forklares som en inflammatorisk respons på bakterielt plakk, men det var uklart om deskvamativ gingivitt var en egen, degenerativ gingival sykdom eller en oral manifestasjon av en underliggende systemisk forstyrrelse. Mulige forklaringsmodeller omfattet hormonelle forstyrrelser i forbindelse med klimakteriet, kroniske infeksjoner, unormal respons på irritamenter, hypersensitivitet og dermatoser. I tillegg ble det spekulert på om hypothyreoidisme, avitaminoser og psykogene faktorer kunne ha betydning.
Hormonelle forstyrrelser var ikke unaturlig fordi det var observert større hyppighet av orale slimhinneforandringer blant kvinner i klimakteriet. Kanskje kunne visse hormonpåvirkelige enzymsystemer i bindevevet bidra til oppløsningen av gingivalvev. Av mulige kroniske infeksjoner ble nevnt soppinfeksjoner, uten at man kunne vise til spesifikke kasus. Teorien om unormal respons på irritamenter var basert på at man av og til fikk en viss bedring ved lokal hygieneterapi, og tanken om hypersensitivitet var begrunnet med mulige reaksjoner på munnhygieneprodukter. Aktuelle hudsykdommer omfattet pemfigus vulgaris, bulløs pemfigoid, benign slimhinnepemfigoid, lichen planus og erythema multiforme, altså sjeldne sykdommer som kunne ha mangeartede orale manifestasjoner, bl.a. i form av blæredannelse. Også psoriasis var nevnt. Slike etiologiske forklaringer var i stor grad basert på kvalifiserte gjetninger.
Ulik terapi har vært foreslått så som scaling og kurrettasje, noen ganger også gingivektomi og frie gingivale transplantater, samt medikamentell behandling. Det siste omfattet østrogener, vitaminer, kjemoterapeutika, antibiotika og lokal applikasjon av kortikosteroider. Resultatene var heller tvilsomme, og enkelte ganger ble nok en spontan bedring godskrevet den behandlingen som var foretatt.
Autoimmunsykdommer
Utover 1970- og -80 årene ble medisinsk forskning opptatt av såkalte autoimmunsykdommer, altså at det dannes antistoffer mot visse av kroppens egne proteinkomponenter, med vevsskade som resultat. Etter hvert ble det klart at autoimmune sykdommer omfatter en rekke alvorlige lidelser som f. eks. multippel sklerose (MS) og amyotrof lateral sklerose (ALS). Her kom også de nevnte hudsykdommene inn. Nye teknikker som immunfluorescens anvendt på biopsier fra gingivalt vev, klarla festemønsteret for visse immunglobuliner og komplementkomponenter, og ga støtte til at deskvamativ gingivitt var et utslag av underliggende autoimmune mekanismer (4). Denne metodikken ga også bedre muligheter enn tidligere til å skille mellom de forskjellige mukodermale sykdommene der avskallingen av gingiva klinisk sett kunne se nokså likt ut.
Det ligger i sakens natur at utslag i munnhulen av systemiske lidelser tilhører oralmedisinens domene i samarbeid med flere medisinske spesialiteter. Moderne oralmedisinske lærebøker understøtter inntrykket av at dette er lidelser som representerer fundamentale spørsmålsstillinger av immunologisk og genetisk art, og som også krever en mer omfattende klinisk erfaring enn den allmennpraktiserende tannlege kan erverve seg. Periodontistene støter imidlertid også på problemet. Periodontal litteratur har tatt opp temaet fra tid til annen og forsøkt å sortere ut hvilke av de underliggende hudsykdommene som er mest aktuelle.
I følge en oversikt fra 2003 (5) regnes benign slimhinnepemfigoid som den hyppigste av de aktuelle autoimmune slimhinne- og hudsykdommene hvor deskvamativ gingivitt opptrer. Ordet hyppig er imidlertid misvisende, ettersom alle slike lidelser er uhyre sjeldne. Benign er heller ingen god betegnelse, ettersom pemfigoid også kan gi alvorlige utslag på slimhinner i konjunktiva, strupe, øvre luftveier, rektum og genitalia. Det kan gå år med bedring og forverring før sykdommen på en måte «brenner ut». Problematiske senfølger er arrdannelse, særlig i øyeslimhinnen. Man har etter hvert god oversikt over hvilke antigener innen basalmembranen som reagerer med hvilke typer antistoffer ved pemfigoid (6). Der er karakteristisk at blærene oppstår ved at hele epitelvevet løsner fra det underliggende bindevevet. Dette til forskjell fra den svært alvorlige lidelsen pemfigus vulgaris, der oppløsningen og blæredannelsen skjer intraepitelialt (akantolyse). Den såkalte bulløse pemfigoid, som likner slimhinnepemfigoid, opptrer alt overveiende på hud og er altså ikke så aktuell som forklaringsmodell for deskvamativ gingivitt.
Orale former av lichen planus opptrer hos ca. 0,5 – 2 % av befolkningen, for så vidt hyppigere enn pemfigoid, men regnes likevel som den nest hyppigste grunnlidelse med hensyn til deskvamativ gingivitt. Det er den bulløse formen av lichen som kan gi de alvorlige gingivalsymptomene, ellers ser man retikulære, plaqueliknende, atrofiske og ulcerative lesjoner på hud og slimhinne (7).
Psoriasis er en kronisk inflammatorisk lidelse som kan opptre oralt som erytematøse lesjoner, ulcerasjoner og en sjelden gang som deskvamativ gingivitt. Tilstanden kan medføre ubehag som ømhet, brenning og smerte. Histologisk finner man fortykkelse av epitelet og kronisk betennelse. Immunreaktanter kan observeres i korneumlaget (5).
Det er vanskelig å tallfeste forekomsten av deskvamativ gingivitt ved de aktuelle hud- og slimhinnesykdommene. En retrospektiv undersøkelse av pasienter med pemfigus, pemfigoid og lichen viste at ca. 12 % hadde deskvamativ gingivitt, hvorav de fleste i forbindelse med slimhinnepemfigoid (8).
Andre forklaringsmodeller
Med tiden har man altså fått et klarere bilde av de autoimmune hudsykdommenes rolle ved deskvamativ gingivitt, men man kan ikke helt arkivere andre forklaringsmodeller. Det finnes tilfeller der deskvameringen settes i relasjon til lokale faktorer som natriumlaurylsulfatholdig tannpasta eller listerinholdig munnvann (9). Andre tilfeller, som har vært en diagnostisk nøtt for en rekke medisinske og odontologiske spesialister, har vist seg å være selvpåførte tannkjøttsskader (10). Man må også ha i tankene at følgetilstander av hiv og bivirkninger etter immunsuppresjon av transplanterte pasienter kan gi lignende utslag (11).
Nyere forskning
Diagnostikken av de aktuelle mukodermale grunnlidelsene ved deskvamativ gingivitt ble betydelig forbedret ved introduksjonen av direkte og indirekte immunfluorescens på gingivale biopsier i lysmikroskop (12). Forskningen på dette området foregår nå på det molekylærbiologiske plan. Ved slimhinnepemfigoid, som omfatter en rekke undergrupper av sykdommer, har man for eksempel kartlagt de antigene strukturelle proteiner i basalmembranen i stor detalj og vet hvilken type antistoffer som de reagerer med (13). Man har videre en begrunnet oppfatning av hvilke cytokiner som er ansvarlig for lysis eller fibrotiske reaksjoner med arrdannelse. Mye tyder også på at pemfigoid er knyttet til visse HLA-typer (humant levkocyttantigen). Spørsmålsstillingene ved de orale utslag av autoimmune sykdommer er selvsagt integrert i den generelle forskningsaktiviteten vedrørende slike sykdommer, særlig de med dermale utslag.
Sluttbemerkninger
Begrepet deskvamativ gingivitt har gått fra å være en diagnose til å betegne en gingival manifestasjon ved forskjellige autoimmune grunnlidelser, som affiserer hud og slimhinner. Nyere forskning har bidratt til å forstå mekanismene for vevsskaden som oppstår. Den autoimmune natur av grunnlidelsene medfører imidlertid at det ikke finnes noen kausal behandling. Behandlingen er fortsatt symptomatisk i form av generell og lokal immunsuppresjon og bruk av visse sulfonamider (14, 15). Nyere kliniske undersøkelser har påvist at systematisk profylakse kombinert med et lokalt hydrokortisonpreparat gir en målbar bedring der lichen planus er grunnlidelse (16). Selve grunnproblemet ved deskvamativ gingivitt er imidlertid ikke blitt besvart: Hva får vevsproteiner til å opptre som antigener overfor sitt eget immunsystem?
Hovedbudskap | |
|---|---|
• |
Deskvamativ gingivitt er ingen spesifikk diagnose, men en oral manifestasjon ved mukodermale sykdommer av autoimmun karakter |
• |
Behandlingen er symptomatisk i form av profylakse og kortisonterapi, og ofte kreves tverrfaglig medisinsk ekspertise |
English summary
Desquamative gingivitis
Desquamative gingivitis is characterized by inflammatory and desquamative lesions of the free and attached gingiva. On the basis of some patients treated with plaque reducing prophylaxis and local hydrocortison application in the 1960-ies, current etiological factors and therapeutical approaches were summed up. Assumed etiological factors at that time comprised hormonal imbalance, chronic infection, hypersensitivity, hypothyroidism, avitaminoses, psychogenic factors, dermatoses etc. Now, many years after, it was of interest to see to which degree these concepts are still valid. In short, later research has linked desquamative gingivitis to autoimmune conditions. The only surviving etiological factor is that of the dermatoses. In addition, hiv and immunosuppressive conditions should not be overlooked today. The treatment is still symptomatic, comprising gingval prophylaxis with local and general corticosteroid treatment.
Jacobsen N. Deskvamativ gingivitt. Nor Tannlegeforen Tid. 2007;117:600–2. doi:10.56373/2007-10-4
Referanser
1. Jacobsen N. Deskvamativ gingivitt. Nor Tannlegeforen Tid 1968; 78: 237 – 47.
2. Jacobsen N. Desquamative gingivitis. Quintessence Int 1970; 1: 75 – 8.
3. Glickman I, Smulow JB. Histopathology and histochemistry of chronic desquamative gingivitis. Oral Surg 1966; 21: 325 – 32.
4. Nisengard RJ, Alpert AM, Krestow V. Desquamative gingivitis: Immunologic findings. J Periodontol 1978; 49 : 27 – 32.
5. Position paper: oral features of mucocutaneous disorders. J Periodontol 2003; 74: 1445 – 56.
6. Laskaris G, Demetriou N, Angelopoulos A. Immunofluorescent studies in desquamative gingivitis. J Oral Pathol 1981; 10: 398 – 407.
7. Holsen DS, Johannessen AC. Sykdommer som affiserer hud og munnslimhinne. Tidsskr Nor Lægeforen 2006; 126: 1214 – 17.
8. Marcopolos AK, Antoniades D, Papanayotou P, Trigonidis G. Desquamative gingivitis: a clinical, histopathologic, and immunologic study. Quintessence Int 1996; 27: 763 – 7.
9. Kuttan NA, Narayana N, Moghadam BK. Desquamative stomatitis associated with routine use of oral health care products. Gen Dent 2001; 49: 596 – 602.
10. McGrath KG, Pick R, Leboff-Ries E, Patterson R. Factitious desquamative gingivitis simulating a possible immunologic disease. J Allergy Clin Immunol 1985; 75: 44 – 6.
11. Steinsvoll S, Herlofsen BB, Orale manifestasjoner ved HIV-infeksjon. Tidsskr Nor Lægeforen 2006; 1218 – 21.
12. Nisengard RJ, Neiders M. Desquamative lesions of the gingiva. J Periodont 1981; 52: 500 – 10.
13. Challacombe SJ, Setterfield J, Shirlaw P, Harman K, Scully C, Black MM. Immunodiagnosis of pemphigus and mucous membrane pemphigoid. Acta Odontol Scand 2001; 59: 226 – 34.
14. Nisengard RJ, Rogers RS. The treatment of desquamative gingival lesions. J Periodont 1987; 58: 167 – 72.
15. Robinson NA, Wray D. Desquamative gingivitis: A sign of mucocutanous disorders – a review. Aust Dentr J 2003; 48: 206 – 11.
16. Guiglia R, Di Liberto C, Pizzo G, Picone L, Lo Muzio L, Gallo PD, et al. A combined treatment regimen for desquamative gingivitis in patients with oral lichen planus. J Oral Pathol Med 2007; 36: 110 – 16.
Adresse: Nils Jacobsen. Nordisk institutt for odontologiske materialer (NIOM), Postboks 70, 1305 Haslum. E-post: njj@niom.no
Artikkelen har gjennomgått ekstern faglig vurdering
Artikkelen er fagfellevurdert.
Artikkelen siteres som:
Jacobsen N. Deskvamativ gingivitt. Nor Tannlegeforen Tid. 2007;117:600–2. doi:10.56373/2007-10-4