Allergiska reaktioner och andra biverkningar
Allergiska reaktioner i munhålan kan vara av akut eller kronisk karaktär. Akuta tillstånd är sällsynta men kan vara livshotande för patienten. Tandläkaren har därför en skyldighet att känna till de bakomliggande mekanismerna som utlöser akuta allergiska reaktioner och hur den drabbade patienten bör omhändertas. När det gäller kroniska allergiska reaktioner har dessa ofta ett kliniskt utseende och histopatologiskt reaktionsmönster som påminner om slemhinneförändringar av annan etiologi. Detta innebär differentialdiagnostiska svårigheter och kräver dessutom kunskaper om hur dessa olika typerna av förändringar ska behandlas.
Patienter frågar ofta om deras ohälsa kan vara orsakad av allergier från munhålan, framför allt av dentala material. Detta är inte förvånande mot bakgrund av att den medelålders och äldre generationen i vårt land i stor utsträckning har utsatts för dentala restaureringar samtidigt som medvetenheten om allergier har ökat i samhället. För att kunna ge patienten en korrekt information och trygghet i vårdsituationen fordras därför kunskaper om de allergiska reaktionernas olika typer så att man kan bedöma när patientens besvär är av allergisk natur och när det kan finnas andra orsaker till patientens besvär. Med allergiska reaktioner avses i detta kapitel immunologiskt betingade reaktioner. För de orala reaktioner som inte kan relateras till allergier används det överordnade begreppet överkänslighet.
Den klassiska indelningen i fyra olika typer av allergiska reaktioner anses ge en alltför förenklad bild av de olika immunologiska reaktionsmönster som vårt immunsystem kan presentera. Reaktionstyperna förkommer sällan som isolerade företeelser utan är ofta kombinerade i mer komplexa reaktionsmönster. Den klassiska indelningen har dock fortfarande sitt berättigande av pedagogiska skäl.
Klassiska immunologiska inflammationstyper
Typ I – IgE-förmedlad inflammation
Den centrala cellen vid en IgE-förmedlad inflammation är mastcellen. Mastcellar har förmåga att binda IgE-antikroppar till sin yta. Detta är ett naturligt tillstånd och förekommer hos alla individer. Hos den allergiska personen ar många av antikropparna på ytan av mastcellen riktade mot det antigen (allergen) som personen är allergisk mot. Detta innebär i sin tur att när individen exponeras binder IgE-antikropparna på mastcellen allergenet och mastcellen frisätter blodkärlsvidgande aminer, till exempel histamin. Hos den icke-allergiska individen vet man inte vad antikropparna på mastcellerna är riktade mot men förhoppningsvis är det inget vanligt förekommande omgivningsantigen. Den fysiologiska funktionen hos mastcellerna anses vara att med hjälp av IgE-antikropparna kunna ge en snabb alarmsignal till det övriga immunsystemet. Cellerna förkommer i hud och slemhinnor, det vil säga i gränsytan mot omgivningen.
Exakt varför vissa individer utvecklar en Typ I-allergi är okänt men den immunologiska grunden är en defekt reglering av de B-lymfocyter som kan bilda antikroppar mot vanligt förekommande harmlösa antigen, till exempel pollen- eller födoämnesprotein.
Den subepiteliala vävnaden i den orala slemhinnan är mycket rik på mastceller som ligger i nära anslutning till kärl och nerver. I den hårda gommens tunna och strama bindväv ger detta upphov till en ödembildning som patienterna upplever som stickningar eller en spänningskänsla. Vid allergier mot födoämnen kan detta bli mycket påtagligt, förmodligen genom den kraftiga exponeringen för allergenet som gomslemhinnan utsätts för vid tuggning (1). På grund av gomslemhinnans oeftergivlighet är det sällan man kan se någon klinisk reaktion i form av svullnad. I de orala vävnader som har en mer lucker bindvävsstruktur som till exempel läpparna, utlöser en IgE-medierad allergi en ödembildning som även kliniskt kan bli omfattande. En lucker oral bindväv som dock helt saknar mastceller är den dentala pulpan som är omsluten av oeftergivlig hårdvävnad. Vi bör vara tacksamma för att det saknas mastceller här eftersom snabba ödembildningar i denna vävnad annars skulle kunna ge upphov till en outhärdlig tandvärk.
Typ II – Antikroppsberoende cellförmedlad inflammation
Typ II-inflammation orsakas av att antikroppar binder till antigen på ytan av celler. Dessa antigen kan vara autoantigen (antigen som kroppen själv alstrar) eller främmande antigen. Ett exempel på ett tillstånd som orsakas av främmande antigen är penicillininducerad anemi (2). Penicillin kan binda till ytan på erytrocyter. Antikroppar i sin tur binder till penicillinet och den röda blodkroppen förstörs av komplementaktivering och en efterföljande nedbristning (fagocytering) av makrofager. Antikroppar som sitter på antigen som i sin tur sitter bundet till en vävnad kan också ge skador på grund av frustrerad fagocytos; fagocyter försöker bryta ner cellerna i vävnaden utan att lyckas därvid frisätts allehanda vävnadsnedbrytande enzymer. Ett sådant reaktionsmönster i den orala slemhinnan ses vid till exempel slemhinnepemfigoid där autoantikroppar binder till komponenter i basalmembranet (3). Kliniskt manifesterar sig denna slemhinneförändring med blåsbildningar och ulcerationer på grund av att epitelet lätt lossnar från den underliggande bindväven.
Kunskaperna om typ II-allergier i den orala slemhinnan är dock mycket begränsade och renodlade reaktioner av denna typ är förmodligen sällsynta.
Typ III – Immunkomplexförmedlad inflammation
Immunkomplexförmedlad inflammation är som namnet säger utlöst av immunkomplex (antigen och antikropp bundit till varandra) som deponeras i kapillärer och annan vävnad, ofta i njurar, lever och hud/slemhinnor. Deponeringen av immunkomplex leder till komplementaktivering, inflammation och vävnadsförstörelse.
Orala reaktioner utlösta av immunkomplex-medierad allergi är precis som typ II-allergier dåligt karaktäriserade. Orala manifestationer av erytema multiforme (4) (Fig. 1) räknas till denna form av immunologisk reaktion. Kliniskt karaktäriseras detta reaktionsmönster av plötsligt uppkomna ulcerationer framför allt på läppar och i den främre delen av munhålan. Ulcerationerna kan vara omfattande och delvis är dessa täckta av krustabildning. Den histopatologiska bilden karaktäriseras bland annat av depositioner av immunkomplex i kärlbädden. Nedbrytande celler som attraheras av immunkomplexen kommer att i sitt försök att eliminera dessa ge upphov till en vävnadsdestruktion med efterföljande vasculit.
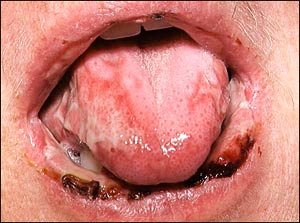
Fig. 1. Patient med erytema multiforme.
Typ IV – Cellförmedlad inflammation
Det gemensamma för överkänslighet mot material som amalgam, guld och komposit är att små beståndsdelar i materialen binder till kroppsegna proteiner och förändrar dem så att immunsystemet uppfattar dem som främmande antigen. När det gäller amalgam och guld så rör det sig om olika metalljoner, till exempel nickel, kvicksilver, tennjoner et cetera, i legeringarna som binder till protein. För kompositmaterialen handlar det om monomera organiska molekyler, till exempel akrylater, som binder till protein.
När en beståndsdel i något av materialen binder till ett protein kommer det att bildas bindningsställen, epitoper, både för B- och T-lymfocyter. Ett samarbete mellan dessa celler aktiveras och det startar en produktion av antikroppar som leder till en typ I-allergi. Ett alternativt scenario är att dendritiska celler som till exempel Langerhans celler (5) (Fig. 2) och makrofager tar upp det förändrade proteinet och presenterar förändrade peptider för aggressiva T-lymfocyter som i sin tur aktiverar makrofagerna. I detta fall har man en typ IV-reaktion, en fördröjd överkänslighet.
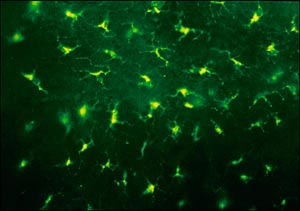
Fig. 2. Oralt epitel (en face) som färgats immunohistokemiskt för klass II molekyl-uttryckande Langerhansceller.
Bindningen av beståndsdelarna i materialen till protein sker hos alla individer. Det som avgör om en person riskerar att utveckla en allergi är individens HLA-typ. Har personen i fråga en HLA-typ som kan presentera materialförändrade peptider löper hon/han en risk för att utveckla allergi. Har personen en HLA-typ som inte presenterar förändrade peptider kan hon/han inte få en allergi.
Vilka andra förutsättningar som krävs förutom «rätt» HLA-typ känner man ännu inte helt till. Man skulle dock kunna tänka sig att allergin hos den predisponerade individen utlöses på grund av att man exponerats för substansen i samband med en inflammation som orsakats av till exempel en infektion.
Kliniskt manifesterar sig den orala typ IV-reaktionen som en lichenoid reaktion. Denna reaktion kan förekomma i olika kliniska skepnader förmodligen till stor del beroende på koncentrationen och sammansättningen av de cytokiner som produceras av den subepiteliala inflammationen som till 80 – 90 procent består av T-celler (6). Vid en lägre aktivitetsgrad hos inflammationen svarar epitelet med en hyperkeratos, en förtjockning som framför allt manifesterar sig som vitaktiga retikulära förändringar (Fig. 3). Klinisk kan man i periferin av dessa reaktionsmönster se en röd randzon som indikerar närvaron av den subepiteliala inflammationen. Vid en högre aktivitet orkar inte epitelet svara med en hyperkeratos utan antalet cellager minskar och epitelet visar en tilbakabildning som kliniskt manifesterar sig som en rodnad i slemhinnan. Den mest avancerade formen av lichenoid reaktion ses när epitelet helt saknas och den underliggande bindväven kommer i dagen, täckt av ett fibrinlager (Fig. 3). Kliniskt karaktäriseras denna lichenoida reaktion av en ytlig sårbildning.
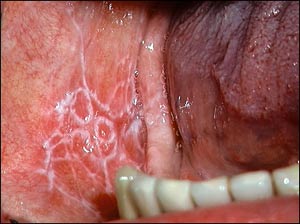
Fig. 3. Retikulär och ulcererande lichenoid reaktion i den orala slemhinnan.
Djurexperimentella studier har visat att de Langerhanska cellerna i den orala slemhinnan är 5 – 10 gånger effektivare som antigenpresenterande celler än motsvarande celler i hudens övre lagar (7). Detta behöver dock inte betyda att man lättare blir sensibiliserad via den orala slemhinnan. Tvärtom, beräkningar har gjorts som visar att det är 10 – 15 gånger mindre risk för att bli sensibiliserad vid en oral exposition än vid exposition via huden (8). Detta kan förklaras av omständigheter som till exempel ökad clearance av antigen på grund av förekomsten av saliv. Det skulle kunna medföra att orala Langerhansceller inte exponeras för främmande antigen i samma utsträckning som motsvarande celler i hud gör vid till exempel en kontaktdermatit som utlösts av nickelhaltiga smycken eller kosmetika. En intressant hypotes är att de orala Langerhanska cellernas ökade antigenpresenterande aktivitet inte skulle ge upphov till en allergisk reaktion utan i stället bidra till en toleransutveckling.
Orala överkänslighetsreaktioner mot dentala material
Amalgam
Lichenoida kontaktreaktioner mot amalgam representerar den vanligaste typen av allergiska reaktioner som man möter i odontologisk praxis. Kliniskt karaktäriseras dessa reaktioner av lokala vita retikulära stråk (Fig. 3) eller plack. Perifert kan en erytematös randzon ses vilken indikerar en subepitelial inflammation. De flesta patienter med lichenoida kontaktreaktioner mot amalgam är omedvetna om sina förändringar eftersom majoriteten av dessa inte ger upphov till några subjektiva besvär. Vid symtom, som förekommer i 20 procent av fallen i ett remissklientel, uppger patienten att det svider i slemhinnan när den kommer i kontakt med till exempel citrusfrukter och starkt kryddad mat. Patienter som anger denna typ av symtom har som regel atrofiska förändringar i epitelet tillsammans med sårbildningar.
Diagnostiken grundar sig framför allt på kliniska observationer. Den lichenoida kontaktreaktionen ligger i direkt kontakt med amalgamfyllningar och påträffas inte i till exempel munbotten, gingivan eller i den palatinala slemhinnan. Förändringen skiljer sig från oral lichen planus som mer generellt engagerar den orala slemhinnan (Fig. 4). En histopatologisk undersökning kan vara motiverad om man tycker att det är svårt att skilja lichenoida kontaktreaktioner och oral lichen planus från andra orala slemhinneförändringar. Däremot kan de två förstnämnda reaktionerna inte skiljas åt med hjälp av denna typ av undersökning (9). Både lichenoida kontaktreaktioner och oral lichen planus uppvisar samma histopatologiska bild med ett subepitelialt infiltrat av övervägande T-lymfocyter samt en förändring av epitelets basalcellslager. I en epikutantest mot kvicksilversalter är cirka 70 procent av patienterna med lichenoida kontaktreaktioner positiva medan motsvarande siffra för oral lichen planus är cirka 4 procent (10), vilket är jämförbart med vad man kan förvänta sig i normalpopulationen. Epikutantest är dock av litet diagnostiskt värde eftersom över 95 procent av de lichenoida kontaktreaktionerna läker då amalgamet ersätts med någon ädelmetall eller porslin (12).
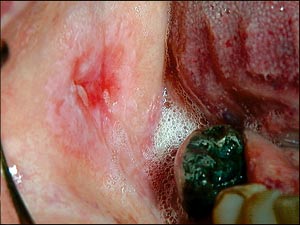
Fig. 4. Generell utbredning av en retikulär oral lichen planus i vänster buckalslemhinna.
Orsaken till att nästan alla lichenoida kontaktreaktioner läker ut efter utbyte medan endast hälften är positiva i en epikutantest kan vara att andra komponenter i amalgamet än kvicksilver kan ha gett upphov till reaktionen. En annan förklaring skulle kunna vara att epikutantesten för kvicksilver har en låg sensitivitet det vil säga att det finns ett stort antal falskt negativa svar. Den histopatologiska undersökningen tillsammans med att 70 procent av patienterna är positiva i en epikutantest stöder dock att den lichenoida kontaktreaktionen ar en fördröjd överkänslighetsreaktion.
Kompositer
Lichenoida reaktioner kan också uppträda i kontakt med kompositfyllningar som framför allt påträffas i framtandsregionen även om det under den senaste 10-årsperioden har blivit alltmer vanligt att dessa fyllningsmaterial även används för att restaurera premolarer och molarer. Patienterna klagar ofta över en svidande känsla på insidan av framför allt överläppen. Kliniskt kan man se en erytematös förändring med inslag av papler och retikulära stråk (12) (Fig. 5). Epikutantest är som regel negativ och det kan ifrågasättas om lichenoida reaktioner i kontakt med kompositer representerar en allergisk reaktion. Kvarvarande bakterier och svamp i materialets porösa yta är förmodligen i de flesta fall de utlösande faktorerna och lokala antimikrobiella medel med klorhexidin resulterar oftast i en utläkning. En del patienter blir först av med sina besvär sedan kompositfyllningarna bytts ut mot kronkonstruktioner i porslin som erbjuder en mer homogen yta som inte håller kvar mikroorganismer. Det förekommer också att förändringarna kvarstår även efter utbyte och att dessa läker först efter en lokal steroidbehandling.
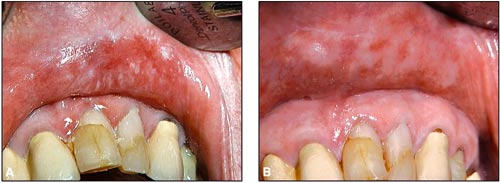
Fig. 5. A: Papillär lichenoid kontaktreaktion på insidan av överläppen. B: Två veckor efter behandling med klorhexidin (2 mg/ml).
Nickel
Nickel är den vanligaste orsaken till typ IV-reaktioner i samband med ortodontisk behandling. Metallegeringar som innehåller nickel, exempelvis nickel-titan och rostfritt stål, används ofta i olika typer av ortodontisk apparatur.
Nickel-titan legeringar har en nickel-halt som överstiger 50 procent och har därmed potentialen att orsaka en sensibilisering (13). Rostfritt stål, däremot, innehåller nickel (8 procent) som är så bundet att endast obetydliga mängder frisläpps från den ortodontiska apparaturen. Detta material har således låg potential att ge upphov till en allergisk reaktion.
De reaktioner som kan uppkomma som ett resultat av nickelhaltig ortodontisk apparatur omfattar generella, periorala och intraorala reaktioner. De generella reaktioner som har rapporterats är nässelutslag och eksem. Det får dock anses som mycket ovanligt att denna typ av generella reaktioner orsakas av ortodontiska material. Patienter med en nedärvd ökad benägenhet för att utveckla allergi är dock att betrakta som en riskgrupp. Vid extraoral apparatur som har en nära hudkontakt kan periorala erytem ses. Även dessa reaktioner är dock sällsynta.
Intraorala allergiska reaktioner kan förekomma men kan vara svåra att diagnostiskt skilja från andra intraorala förändringar. Aftös stomatit kan förvärras vid behandling med ortodontisk apparatur men det är i de flesta fall inte ett uttryck för en allergi utan att trauma från apparaturen orsakat en aftös sårbildning. Detta innebär inte nödvändigtvis att apparaturen är felaktigt utformad utan att slemhinnan på patienter med aftösa sår är beskaffad så att även ett milt trauma kan ge upphov till en sårbildning. Återbildningar av en herpesinfektion kan också tolkas som en allergisk reaktion eftersom dessa virusinfektioner kan ge symtom med inga eller obetydliga förändringar i den orala slemhinnan.
Guld
Under senare år har guldallergier blivit mer uppmärksammade eftersom det har konstaterats att positiva reaktioner för guldnatriumtiosulfat förekommer hos cirka 9 procent av de patienter som utreds för kontaktallergier i allmänhet (14). Efter nickelsulfat är guldnatriumtiosulfat den vanligast förekommande substansen som ger en reaktion vid epikutantest. Eftersom många patienter har dentala guldkonstruktioner är det naturligt att fråga sig om sådana konstruktioner ger upphov till symtomgivande intraorala besvär. En intressant observation är att de patienter som är positiva vid epikutantest för guldnatriumtiosulfat oftare uppger att de bär dentala guldkonstruktioner vilket indikerar en sensibilisering via den orala slemhinnan (15). Det finns även studier som stöder att halten av guld i blodet är högre hos de patienter som har dentala guldkonstruktioner (16) samt att dessa konstruktioner korrelerar positivt med kontaktallergier mot guld (17).
Det får dock anses som mycket ovanligt att patienter drabbas av förändringar i den orala slemhinnan på grund av guldallergi. Det finns endast anledning att byta ut dentala guldkonstruktioner om det finns förändringar i kontakt med dessa konstruktioner och om patienten samtidigt är positiv mot guld i en epikutantest. Om patienten har en konstaterad guldallergi bör man undvika att använda guld i nya dentala konstruktioner.
Insättandet av en dental guldkonstruktion kan ge upphov till symtom som dock oftast kan förklaras med anpassningsproblem till den nya konstruktionen eftersom munhålan är mycket känslig för avvikelser från tidigare bettförhållanden (på grund av att den är väl centralnervöst representerad).
Latex
Det ökade användandet av latexhandskar inom tandvården har medfört en ökad risk för latexsensibilisering av tandvårdpersonal (18). Dessutom har risken för sensibilisering av de patienter som får tandvård ökat på grund av den nära kontakten mellan orala slemhinnor, perioral hud och latexhandskar. De kofferdamdukar som används vid rotbehandling och vid vissa dentala restaureringar innehåller latex och kan utlösa en allergisk typ I-reaktion (19). En noggrann anamnes avseende latexallergi är viktigt för att minska riskerna för en anafylaktisk reaktion. Patienter med allergier mot vissa födoämnen som banan, avokado och kiwi, kan korsreagera med latex (20). Därför bör anamnestiska fynd om dessa födoämnen också leda till att man frågor om latexallergi.
Tidiga symtom på anafylaktisk reaktion är oro, ångest, myrkrypningar, nässelutslag, klåda och illamående. En allergisk chock kan utvecklas och patienten kan drabbas av angioödem (svullnader som ligger djupare än nässelutslag) (Fig. 6), andningssvårigheter och cirkulationspåverkan. Därefter kan respirations- och cirkulationssvikt uppstå. Om man misstänker en anafylaktisk chock bör man vara liberal med adrenalin i autoinjektor för intramuskulär injektion i låret: 0,3 mg för vuxna och 0,15 mg för barn (EpiPen, EpiPen JR). Patienten ska ligga med hög fotända. Om möjligt kan man förutom adrenalinet ge 8 mg Betapred peroralt (0,5 mg 16 tabletter). Kontakt ska omgående tas med medicinsk kompetent personal för vidare omhändertagande av patienten.
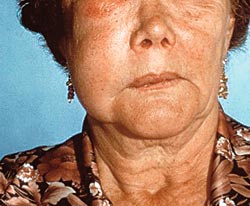
Fig. 6. Patient som genomgått en rotbehandling av hörntanden till höger i överkäken. Behandlingen har skett under kofferdam och patienten har utvecklat en omedelbar överkänslighet mot latex.
Orala överkänslighetsreaktioner mot födoämnen
Orala allergisyndromet (OAS)
Efter matsmältningsproblem är besvär från munhålan den vanligaste platsen för symtom vid en födoämnesallergi (21). De patienter som har en allergi mot björkpollen kan även korsreagera mot till exempel nötter, äpple, stenfrukter och kiwi. Några minuter efter födointaget upplever patienterna att det sticker i gommen, tungan och i läpparna. Stickningarna övergår i en svullnadskänsla som kan sitta i någon timme. Inom något dygn debuterar symtomen från den övriga mag-tarmkanalen i form av magsmärta, uppspänd buk och diareer. Denna kombination av snabba intraorala symtom efter födointag, som förmodligen är ett uttryck för en typ I-reaktion, och efterföljande matsmältningsbesvär har gett upphov till det orala allergisyndromet. Patienter med akuta symtom på allergisk chock bör behandlas som beskrivits ovan (se Latex). Symtom på födoämnesallergi bör utredas av allergolog för närmare identifiering av den utlösande faktorn.
Patienter med födoämnesallergi kan ha återkommande sårbildningar i munhålan med en klinisk bild som vid aftösa sår (Fig. 7). Sårbildningar omges dock ofta av hyperplastisk vävnad. Denna typ av sårbildning bör föranleda misstanke om födoämnesallergi, i synnerhet om patienten har någon annan allergi eller upplever besvär i form av gasbildning, rapningar, diareer eller förstoppning.
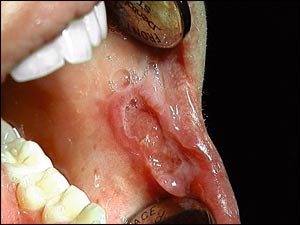
Fig. 7. Patient med vallartade sårbildningar i den orala slemhinnan. Efter en konstaterad överkänslighet mot havre togs detta sädesslag bort och patienten blev påtagligt förbättrad i sin aftösa stomatit.
Orofacial granulomatos (OFG)
OFG presenterar sig kliniskt framför allt som en svullnad av läpparna, angulär cheilit samt vävnadstillväxt i den orala slemhinnan (22) (Fig. 8). Svullnaden kan ibland även omfatta andra delar av ansiktets mjukvävnad och kan bli så påtaglig att den blir socialt handikappande. Till skillnad från OAS kommer svullnaden mer smygande och kan kvarstå i flera år. OFG leder ofta till stora problem för den drabbade patienten eftersom det kan ta lång tid innan patienten får en diagnos och förklaring till sin sjukdom. Det är framför allt barn i nedre tonåren som drabbas.
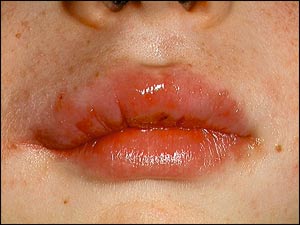
Fig. 8. Patient med orofacial granulomatos (OFG).
OFG är relativt ovanlig i den svenska populationen. I Skottland är däremot OFG en ofta förekommande sjukdom och har bland annat associerats med substanser som bensoesyra, ett ämne som dels finns naturligt i tomater och dels ofta som tillsats i kolsyrade drycker. I fallrapporter finns även beskrivet att intraoral exposition för kobolt och nickel kan ge upphov till OFG (23). Senare års forskning har också gjort gällande att bakterier kan ha en roll i utvecklingen av en orofacial granulomatos (24).
De intraorala tillväxten av slemhinnan i omslagsvecken och de posteriora delarna av buckorna har samma kliniska karaktäristika som de som ses vid tarmsjukdomen Crohns sjukdom (Fig. 9). Patienterna bör därför utredas och följas upp med avseende på en eventuell utveckling av denna tarmsjukdom. Förutom denna utredningen bör en allergolog kontaktas för utredning av födoämnesallergi. Intralesionella injektioner med kortison i den orofaciala svullnaden har rapporterats ge god effekt och ger möjlighet att undanröja det psykosociala handikapp som många OFG-patienter upplever. Det finna även nya rön som ger stöd för att lågdosbehandling med Tallidomid skulle kunna vara effektivt vid behandling av OFG (25). Ofta försvinner dock svullnaderna spontant även om det kan ta lång tid.
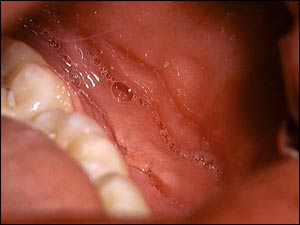
Fig. 9. Vid Crohns sjukdom kan vallartade tillväxten av den orala slemhinnan förekomma.
Histopatologiskt visar vävnader från läppar och slemhinna bindvävshyperplasier som består av granulom och med inslag av flerkärniga epiteloida celler. OFG representerar förmodligen en kvarstående typ IV-reaktion där makrofagerna av någon anledning har svårigheter att eliminera de antigener som är inblandade. Cellernas aktivitet resulterar därför i en granulombildning.
Överkänslighetsreaktioner mot farmakologiska preparat
Orala allergiska reaktioner som orsakas av farmaka är dåligt karaktäriserade och det kan vara svårt att kliniskt skilja mellan en immunologiskt förmedlad biverkan och toxiska reaktioner. De läkemedel och andra farmakologiska preparat som inte består av proteiner eller peptider är som regel inte själva immunogena utan presenteras för immunsystemet först efter att de bundits till något kroppseget protein som därigenom uppfattas som kroppsfrämmande.
Faktorer som till exempel kemiska egenskaper, administrationssätt och typ av målorgan resulterar i att farmakologiska substanser kan ge upphov till samtliga av de allergiska reaktioner som nämnts tidigare. Det är därför viktigt att man tänker på läkemedelsinducerade allergier när man utreder patienter med intraorala slemhinneförändringar. Den vanligaste orala förändring som associerats med farmaka är sårbildningar som vid erytema multiforme och utveckling av ödem.
Vissa preparat ger också upphov till hyperplasier i den gingivala vävnaden. Penicillin kan ge upphov till samtliga typer av allergiska reaktioner (2) men intraorala reaktioner är mycket sällsynta. Patologisk immunosuppression, som till exempel HIV, kan i kombination med antibiotika ge upphov till slemhinnereaktioner som erytema multiforme och toxisk epidermal nekrolys (26).
Icke-steroidbaserade antiinflammatoriska läkemedel (NSAID) som naproxen och diklofenak kan orsaka intraoral vesikelbildning och fibrintäckta sår (Fig. 10). Denna typ av reaktion är sällan förenad med en hyperkeratos och skiljer sig därför från lichenoida reaktioner som har inslag av sådana reaktionsmönster. Förmodligen representerar orala reaktioner mot NSAID-preparat en typ II-allergi. Vid utsättande av läkemedlet läker såren inom någon vecka. NSAID-preparat kan också via immunkomplex orsaka anafylaktiska reaktioner.
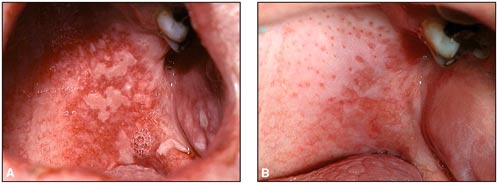
Fig. 10. A: NSAID preparat kan som biverkan framkalla ytliga fibrintäckta så i den orala slemhinnan. Bilden visar sådana förändringar i vänster buckalslemhinna. B: Den orala slemhinna har normaliserats 1 vecka efter utsättandet av NSAID-preparatet.
ACE-hämmare kan ge upphov till angioödem som kan involvera tungan (27) (Fig. 11). Ödemet behöver inte debutera i nära anslutning till att man satt in ett läkemedel utan kan uppträda efter flera månader. Svullnanden kan bli så omfattande att andningen äventyras och dödsfall har rapporterats. Biverkan mot ACE-hämmare är inte IgE-förmedlad utan har andra ännu okända verkningsmekanismer.
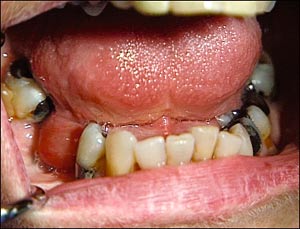
Fig. 11. ACE-hämmare kan orsaka ödembildningar i framför allt tungan och de sublinguala vävnaderna. Hos denna patient som medicinerar med Capoten har tungan förskjutits uppåt på grund av en sublingual svulland.
Gingivala hyperplasier kan förekomma som biverkan till behandling med ciclosporin. Hyperplasierna kan bli mycket omfattande om patienten dessutom behandlas med kalciumantagonister (28) (Fig. 12A). Båda läkemedlen påverkar intracellulärt kalcium. Tidigare har man misstänkt att även kalciumantagonisterna skulle ha en immunosuppressiv effekt. Kliniska studier har dock inte kunnat visa en sådan effekt. En mikrobiell pålagring i form av gingivit är en bidragande orsak till att omfattande gingivala hyperplasier utvecklas. Dessa försvinner dessutom inte helt om munhygienen optimeras. Om däremot kalciumantagonisten ersätts med något annat antihypertensivt preparat försvinner i regel de gingivala hyperplasierna (Fig. 12B). Denna form av biverkan betraktas inte som en allergi men påverkan på immunsystemet förefaller vara en bidragande orsak till att förändringarna utvecklas.
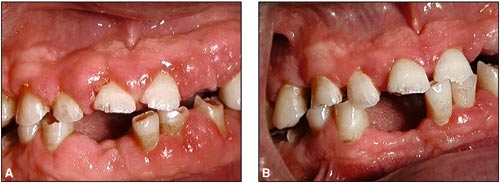
Fig. 12. A: Gingivala hyperplasier hos en organtransplanterad patient som medicinerar med en kalciumantagonist och ciclosporin. B: Efter att kalciumantagonisten bytts ut mot ett ersättningspreparat går hyperplasin tillbaka.
Det finns en rad fallbeskrivningar där biverkningar mot lokalanestetikum rapporterats och där immunologiska mekanismer har förmodats spela en central roll. Allergiska reaktioner mot lokalanestetika är extremt ovanliga även om data tyder på att sådana reaktioner kan utlösas. I Storbritannien har under en 25-årsperiod 249 fall av avvikande reaktioner rapporterats och av dessa hade 9 fall dödlig utgång (29). I mindre än 1 procent av de avvikande reaktionerna kunde en IgE-förmedlad allergi verifieras. I de flesta studier där patienter som anger allergiska reaktioner mot lokalanestetika provocerats subkutant har man inte kunnat påvisa några allergiska reaktioner.
English summary
Allergic reactions and other side effects
Allergic reactions can be acute or chronic in nature. The acute reactions may take a fatal course, and dentists should be aware of how to treat affected patients. Latex in rubberdams and gloves are probably the most common allergenic substances encountered in dental practice, which may instigate an immediate hypersensitive reaction. The early visible signs are anxiety and rashes followed by angiooedema, tachycardia and respiratory insufficiencies. If a patient experiences an anaphylactic reaction, intra muscular injections with adrenalin should be considered.
Hypersensitivity to mercury associated with amalgam restorations has a more chronic course. Most commonly it presents as an oral lichenoid reaction affecting oral mucosa in direct contact with an amalgam restoration and represents a delayed, type IV, cell-mediated immune response to mercury or one of the other constituents of the dental amalgam. Intraoral reactions to acrylic and gold containing dental materials are less frequently encountered, and there is a demand for further studies regarding adverse reactions to these materials.
Drugs are well-recognised allergenic substances of importance. Drugs used in dental practice can cause all four of the classic types of allergic reactions.
Increasing awareness of allergy in the population corresponds with a raised concern about adverse reactions to dental material. Thus, there is a demand for increasing knowledge about the management of allergies and other adverse reactions in the dental practice.
Jontell M, Dahlgren U. Allergiska reaktioner och andra biverkningar. Nor Tannlegeforen Tid. 2005;115:106–12. doi:10.56373/2005-2-5
Litteratur
1. Sloane D, Sheffer A. Oral allergy syndrome. Allergy Asthma Proc 2001; 22: 321 – 5.
2. Erffmeyer JE. Penicillin allergy. Clin Rev Allergy 1986; 4: 171 – 88.
3. Scully C, Carrozzo M, Gandolfo S, Puiatti P, Monteil R. Update on mucous membrane pemphigoid: a heterogeneous immune-mediated subepithelial blistering entity. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1999; 88: 56 – 68.
4. Eversole LR. Immunopathology of oral mucosal ulcerative, desquamative, and bullous diseases. Selective review of the literature. Oral Surg Oral Med Oral Pathol 1994; 77: 555 – 71.
5. Hasseus B, Dahlgren U, Bergenholtz G, Jontell M. Antigen presenting capacity of Langerhans cells from rat oral epithelium. J Oral Pathol Med 1995; 24: 56 – 60.
6. Walker DM. The inflammatory infiltrate in lichen planus lesions. An autoradiographic and ultrastructural study. J Oral Pathol 1976; 5: 277 – 86.
7. Hasseus B, Jontell M, Bergenholtz G, Eklund C, Dahlgren UI. Langerhans cells from oral epithelium are more effective in stimulating allogeneic t-cells in vitro than Langerhans cells from skin epithelium. J Dent Res 1999; 78: 751 – 8.
8. Holmstrup P. Reactions of the oral mucosa related to silver amalgam: a review. J Oral Pathol Med 1991; 20: 1 – 7.
9. Bratel J, Dahlgren U, Mattsson CS, Jontell M. The frequency of different T-cell receptor V-families in oral lichen planus and lichenoid contact lesions: an immunohistochemical study. J Oral Pathol Med 1998; 27: 415 – 9.
10. Thornhill MH, Pemberton MN, Simmons RK, Theaker ED. Amalgam-contact hypersensitivity lesions and oral lichen planus. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2003; 95: 291 – 9.
11. Bratel J, Hakeberg M, Jontell M. Effect of replacement of deental amalgam on oral lichenoid reactions. J Dent 1996; 24: 41 – 5.
12. Blomgren J, Axell T, Sandahl O, Jontell M. Adverse reactions in the oral mucosa associated with anterior composite restorations. J Oral Pathol Med 1996; 25: 311 – 3.
13. Rahilly G, Price N. Nickel allergy and orthodontics. J Orthod 2003; 30: 171 – 4.
14. Bjorkner B, Bruze M, Moller H. High frequency of contact allergy to gold sodium thiosulfate. An indication of gold allergy? Contact Dermatitis. 1994; 30: 144 – 51.
15. Bruze M, Edman B, Bjorkner B, Moller H. Clinical relevance of contact allergy to gold sodium thiosulfate. J Am Acad Dermatol 1994; 31: 579 – 83.
16. Ahnlide I, Ahlgren C, Bjorkner B, Bruze M, Lundh T, Moller H, et al., Gold concentration in blood in relation to the number of gold restorations and contact allergy to gold. Acta Odontol Scand 2002; 60: 301 – 5.
17. Ahlgren C, Ahnlide I, Bjorkner B, Bruze M, Liedholm R, Moller H, et al. Contact allergy to gold is correlated to dental gold. Acta Derm Venereol 2002; 82: 41 – 4.
18. Falcone KJ, Powers DO. Latex allergy: implications for oral health care professionals. J Dent Hyg 1998; 72: 25 – 32.
19. Kosti E, Lambrianidis T. Endodontic treatment in cases of allergic reaction to rubber dam. J Endod 2002; 28: 787 – 9.
20. Isola S, Ricciardi L, Saitta S, Fedele R, Mazzeo L, Fogliani O, et al. Latex allergy and fruit cross-reaction in subjects who are nonatopic. Allergy Asthma Proc 2003; 24: 193 – 7.
21. Bengtsson U, Eriksson NE. Förrädisk föda – om överkänslighet för mat och dryck. Tika Läkemedel AB; 1996.
22. Plauth M, Jenss H, Meyle J. Oral manifestations of Crohn"s disease. An analysis of 79 cases. J Clin Gastroenterol 1991; 13: 29 – 37.
23. Pryce DW, King CM. Orofacial granulomatosis associated with delayed hypersensitivity to cobalt. Clin Exp Dermatol 1990; 15: 384 – 6.
24. Gibson J, Wray D, Bagg J. Oral staphylococcal mucositis: A new clinical entity in orofacial granulomatosis and Crohn"s disease. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2000; 89: 171 – 6.
25. Hegarty A, Hodgson T, Porter S. Thalidomide for the treatment of recalcitrant oral Crohn"s disease and orofacial granulomatosis. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2003; 95: 576 – 85.
26. Schmidt-Westhausen A, Grunewald T, Reichart PA, Pohle HD. Oral manifestations of toxic epidermal necrolysis (TEN) in patients with AIDS: report of five cases. Oral Dis 1998; 4: 90 – 4.
27. Dean DE, Schultz DL, Powers RH. Asphyxia due to angiotensin converting enzyme (ACE) inhibitor mediated angioedema of the tongue during the treatment of hypertensive heart disease. J Forensic Sci 2001; 46: 1239 – 43.
28. Seymour RA, Jacobs DJ. Cyclosporin and the gingival tissues. J Clin Periodontol 1992; 19: 1 – 11.
29. Challacombe SJ, Hodgson T, Shirlaw PJ. Allergic reactions. Br Dent J 2000; 189: 527.
Søkeord for nettversjon: www.tannlegetidende.no: Akuttbehandling; Allerig; Bivirkning; Diagnostikk
Korrespondens: Professor Mats Jontell, Oral medicin, Odontologiska fakulteten, Sahlgrenska akademin, Göteborgs universitet, Box 450, 405 30 Göteborg, Sverige. E-post: jontell@odontologi.gu.se
Artikkelen er fagfellevurdert.
Artikkelen siteres som:
Jontell M, Dahlgren U. Allergiska reaktioner och andra biverkningar. Nor Tannlegeforen Tid. 2005;115:106–12. doi:10.56373/2005-2-5