Bittheving i et friendekasus ved hjelp av implantater
En 49 år gammel mann ble i september 1999 henvist til vår klinikk for konsultasjon. Pasienten hadde et resttannsett i overkjevens front fra 13 – 22 samt 16; i underkjeven fra 35 til 45. Hans ubrukelige partielle protese var i ferd med å strippe gingiva. En viss tyggeeffekt ble oppnådd ved en kraftig deviasjon av underkjeven. Bittet hadde kollapset ca. 15 mm og han bet seg i ganen. Videre var pasienten plaget med refluks av magesyre, og fortennene viste derfor tydelige tegn på palatinal erosjon og attrisjon. Munnhygienen og de periodontale forholdene var gode og det var ingen oral patologi for øvrig. Pasienten var frisk og tok ingen medisiner, bortsett fra midler mot refluks. Han klaget over ikke å kunne tygge hard mat og savnet et stabilt bitt. Yrket hans medførte mye kontakt med andre mennesker og han følte seg hemmet av de orale forholdene: «De andre ser at platen ikke ligger i ro». Pasienten oppsøkte først tannlegen på hjemstedet som var lite innstilt på å behandle situasjonen med en ny partiel protese eller en bro fra 16 til 13, og henviste pasienten til oss for utredning og behandling.
Behandlingsplanlegging og -mål
Vi inviterte pasienten til en konsultasjonstime og en utførlig anamnese, tok OPG-røntgen, lysbilder og laget studiemodeller i artikulator for en kasusanalyse. Pasienten ønsket ingen avtagbar løsning.
De relevante diagnosene var:
Kollapset dypt bitt, bruksisme, attrisjon, abrasjon og erosjon, manglende 14 og 15, tannløs 2. kvadrant, dårlig tilpasset partiell protese og en resorbert crista (Fig. 1 – 3).
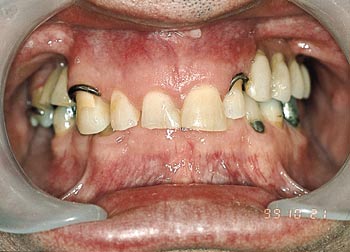
Fig. 1. Utgangspunkt med partiell protese på plass. Man ser dekkbittet og tap av vertikal benhøyde.
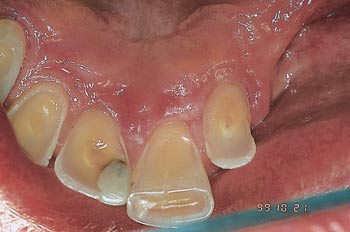
Fig. 2. Palatinalflatene på overkjeveinsisivene var sterkt angrepet av erosjon og slitasje.
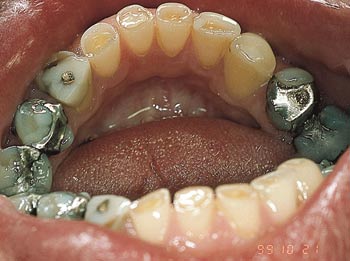
Fig. 3. Underkjeven før behandlingen.
Hovedmålsettingen var å:
Gjenetablere tilnærmet normale/ akseptable og stabile bittforhold
Behandle følgene av attrisjon, abrasjon og erosjon
Forbedre estetikken
I følge en nyere publikasjon (2) opplever bruksister en høyere frekvens av og lengre perioder med nattlig gastrøsofageal refluks enn andre. PH-verdien kan synke til 4,0 i løpet av natten. Selv om det i dette tilfellet kunne være vanskelig å differentialdiagnostisere mellom abrasjon, erosjon og attrisjon, ble de terapeutiske konsekvensene de samme, nemlig å ta hensyn til store og potensielt ukontrollerbare krefter. Dette gjelder både konvensjonell såvel som implantatforankret protetikk (3).
Underkjeven var i og for seg uproblematisk. En rekke slitte restaureringer og korte incisiver kunne behandles med konvensjonell kroneterapi. I overkjeven derimot var problemstillingen mer kompleks siden grunnen til og effekten av bittsenkningen i hovedsak fantes her. Tann 13 hadde en usikker endodontisk prognose og vi var derfor skeptisk til å benytte den som pilar for en bro fra 16 – 13. Vi var også innom tanken på en hel hesteskoformet bro fra 16 med ekstensjonsledd for 23 og 24, men prognosen ble bedømt å være usikker. Man ville heller ikke komme lenger distalt enn 24 og dermed ikke oppfylle pasientens estetiske krav. Å bruke tre ekstensjonsledd ble bedømt som uaktuelt. Den mest aktuelle løsningen ble implantatbehandling. Litteraturen viser en meget god prognose for implantatbroer (1, 4, 5).
Prognosen for hele konstruksjonen var dermed ikke avhengig av enkelte tenner. Til neste time ble det utarbeidet en omfattende skriftlig behandlingsplan med forskjellige alternativer som i hovedsak dreide seg om antall ønskelige og mulige implantater og deres plassering. Denne planen, sammen med annet informasjonsmateriale, ble på forhånd sendt til pasienten. Han var økonomisk uavhengig og dette gjorde valget enklere. Etter en ny dialog på klinikken ga pasienten sitt informerte samtykke til den foreslåtte behandlingen. Totalt tok denne planleggingsfasen ca. fem timer.
Behandlingens gang
For å komme i gang fortest mulig, startet vi med å installere tilsammen fem implantater ad modum Brånemark i én seanse i regio 14, 15, 23, 24, 25 etter standardprotokollen med seks månederes tilhelingstid (Fig. 4). Den postoperative perioden forløp helt normalt. Den ubrukelige protesen ble konfiskert.
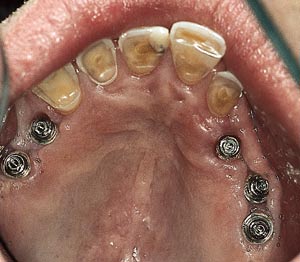
Fig. 4. Frilagte implantater etter seks måneder.
Målet var nå å heve bittet tilbake til et fysiologisk nivå og nivellere okklusjonsplanet. Vi hadde allerede på dette tidspunktet planen klar for overkjeven.
Neste oppgave var nå å definere pasientens nye (gamle?) habituelle bitt. Modeller ble slått opp i artikulator, og det viste seg at pasienten hadde lagt til seg en vane med å føre underkjeven mot venstre side for å oppnå kontakt. Tann 34 og 35 bet nesten i gingiva i regio 24 og 25.
Tapet av bitthøyde i underkjeven ble estimert til ca. 3 – 4 mm, i overkjeven til ca. 12 mm.
Det ble preparert for metall-keram (MK) -kroner på 34, 35, 43, 44 og 45. Tann 33 var ikke preparert tidligere, kun noe slitt incisalt. Den ga en god pekepinn til tanntekniker for modelleringen. Incisivene i underkjeven ble preparert for helkeramiske kroner. Tannteknikeren ble bedt om å nivellere Spees-kurven og skape et rett okklusjonsplan uten for høye kusper. Kronene ble sementert tradisjonelt med sinkfosfatsement og dualsement for keramkronene.
Nå var det gått ca. 2 måneder fra første time. Det ble bestemt å vente med behandlingen av overkjevens front til fase 2 av implantatbehandlingen kunne starte opp i mai 2000. Implantatene ble frilagt og tilhelingsskruer satt på. Etter ca. 2 uker valgte vi distanser og tok et gummielastisk avtrykk for fremstillingen av to temporære broer i kompositt.
Bitthøyden var forholdsvis enkel å bestemme, men artikulasjonen var ikke så lett pga. pasientens spesielle deviasjon. Vi hadde valget mellom å akseptere et habituelt bitt som han trivdes med, eller å reetablere et fysiologisk korrekt bitt. Situasjonen ble drøftet med en annen erfaren tannlege og det ble lagt opp til et bitt i sentralokklusjon med mulighet for glidninger.
Neste steg var å forsyne overkjevenes front med kroner. Enkelte fortenner hadde for lite retensjon for MK-kroner og man valgte derfor Empresskroner. Tann 21 ble beholdt som den var inntil videre fordi den ikke var «skadet nok» og gjorde nytte som referanse. Bitthøyden ble bestemt utfra artikulator og kontrollert etter fonetisk metode og med «kvalifisert øyemål». Det ble ikke lagt vekt på å nivellere gingivalranden for å oppnå guirlanderformet symmetri og man aksepterte en lengdeforskjell på kliniske kroner.
I én seanse ble det to uker senere skrudd fast to temporære komposittbroer på implantatene og det ble bondet fast tre helkeramiske kroner på 12, 11 og 22. Broene ble slipt inn i sentralokklusjon. Hele denne seansen tok en halv arbeidsdag, men nå var det også snart tid til sommerferie og å la pasienten gå med dette i noen måneder. I løpet av høsten, etter noen små reparasjoner og korrigeringer av de temporære broene, ble gullskjelettene for de endelige broene støpt og prøvet inn. Ny bittregistrering ble foretatt. Det ble valgt skruretinerte broer for å beholde muligheten å kunne ta dem av for forskjellige formål. Broene var hygienisk utformet og lette å holde rene. De ble etterkontrollert etter fire uker (Fig. 5 – 7).
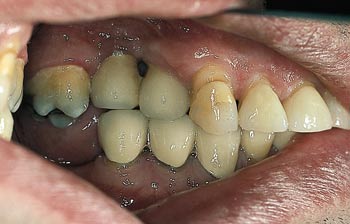
Fig. 5. Permanent bro på plass i 1. kvadrant.
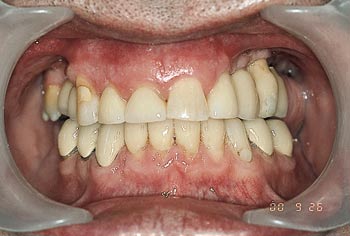
Fig. 6. Kroner i fronten.
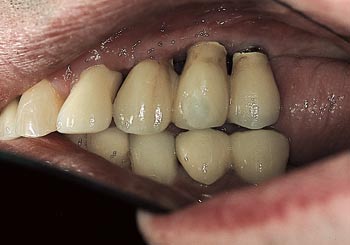
Fig. 7. Permanent bro på plass i 2. kvadrant.
Behandlingen tok vel ett år og var avsluttet oktober 2000. Pasienten fikk en tannlegeerklæring med vekt på diagnosen «Bruksisme» til bruk for selvangivelsen. Denne diagnosen kunne gi ham et betydelig skattefradrag. Situasjonen har vært stabilt siden, men etter to år ble det registrert en porselensfraktur palatinalt på 11. Denne lot seg slipe til uten videre. Treårskontrollen forløp uten spesielle anmerkninger og situasjonen i dag er fortsatt stabil.
Kommentar
Implantatbehandling kan være et maratonløp. Det kan ikke understrekes nok at en viktig forutsetning for et godt resultat er god kommunikasjon med pasienten. Behandlerens oppgave i starten, slik jeg ser det, er å gjøre pasienten «bestillingskompetent», det vil si i stand til selv å kunne velge behandling etter å ha blitt informert om muligheter og begrensninger. Pasienten må akseptere det biologiske utgangspunktet, forventninger må kanskje korrigeres, og pasientens medansvar for behandlingsresultatet understrekes. Den tiden man bruker tidlig i behandlingen på dialog tar man fort inn igjen i den praktiske utføringen.
Takk
Takk til tanntekniker Stefan Andersson og tannlege Harald Nesse for verdifull dialog. Pasienten har gitt sitt skriftlige samtykke til denne publikasjonen.
Litteratur
1. Lindhe J. Clinical Periodontology and Implant Dentistry. 3 ed. København: Munksgaard Forlag; 1997: 938 – 64.
2. Miyawaki S, Tanimoto Y, Araki Y, Katayama A, Fujii A, Takano-Yamamoto T. Association between nocturnal bruxism and gastroesophageal reflux. Sleep 2003; 26: 888 – 92.
3. Misch CE. The effect of bruxism on treatment planning for dental implants. Dent Today 2002; 21: 76 – 81.
4. Lekholm U, Gunne J, Henry P, Higuchi K, Linden U, Bergström C. Survival of the Brånemark implants in partially edentolous jaws: a 10 year prospective multicenter study. Int J Oral Maxillofac Implants 1999; 14: 639 – 45.
5. Jemt T, Lekholm U. Oral implant treatment in posterior partially edentolous jaws: a 5-year follow-up report. Int J Oral Maxillofac Implants 1993; 8: 635 – 40.
Søkeord for nettversjon: www.tannlegeforeningen.no: Bittforhold; Implantat; Kasuistikk; Tannløshet; Tannslitasje.
Adresse: 8455 Stokmarknes. E-post: thomas.sefranek@tnett.no
Artikkelen er fagfellevurdert.
Artikkelen siteres som:
Bittheving i et friendekasus ved hjelp av implantater. Nor Tannlegeforen Tid. 2004;114:240–2. doi:10.56373/2004-5-5