Periodontitt – en systematisk behandlingstilnærmelse
Forfattere
professor, dr. odont. IKO, Avdeling for periodonti, Universitetet i Oslo
førsteamanuensis, dr. odont. IKO, Avdeling for periodonti, Universitetet i Oslo
Helsedepartementet har fra 1. mai 2002, med modifikasjoner av 1. januar 2003, fastsatt nye satser for refusjon av utgifter til periodontittbehandling og innført en del nye begreper og betegnelser. Dette har aktualisert en gjennomgang av hva en systematisk behandling av periodontitt består av og hvordan begreper og betegnelser bør forstås. I denne artikkelen vil det bli gitt en redegjørelse for periodontitt og periodontal sykdom i lys av moderne forskning, og hvordan man kan nærme seg problemet med infeksjonskontroll og forebyggelse av tilbakefall.
De to formene for periodontal sykdom som er mest utbredt er gingivitt og periodontitt. Gingivitt er en inflammasjon i bløtvevet uten tap av feste (periodontale fibre). Klinisk manifest gingivitt et eller annet sted i tannsettet er meget utbredt og vil vanligvis ikke gi symptomer som er til sjenanse eller føre til periodontitt (1). Årsaken til kronisk gingivitt er bakterielt plaque, og graden er avhengig av mengden plaque samt tiden det har fått anledning til å påvirke gingiva. I motsetning til tidligere oppfatning antar man nå at en gingivitt relativt sjelden utvikler seg til en periodontitt med tap av tannfeste, men på den annen side vil ikke kronisk periodontitt utvikle seg uten at det er en inflammasjon tilstede. Primær forebyggelse av periodontitt vil derfor være å behandle alle gingivitter. Slik behandling er imidlertid ikke dekket av folketrygden. Den trer først i funksjon når diagnosen periodontitt er stilt, dvs. at det er både inflammasjon og festetap (tap av periodontale fibre og alveolært ben).
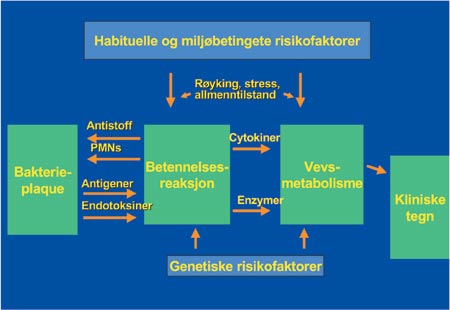
Fig. 1. Skjematisk fremstilling av faktorer som påvirker en periodontitt. (PMNs=polymorfonuklære leukocytter).
Etiologi
Vi vet i dag ikke hva som får en «uskyldig» gingivitt til å utvikle seg til en periodontitt som kan true tannsettet. Det antas med stor sikkerhet at det er bakterielt plaque som forårsaker en inflammasjon, men at det er immunsystemets reaksjon som eventuelt fører til vevsødeleggelse (2). Derfor er patogenesen svært komplisert, og man kan se for seg at vi har flere former for periodontitt med lik symptomatologi, men med forskjellig etiologi og patogenetisk utvikling.
Den «vanlige» kroniske periodontitten vil være påvirket av mengden plaque og tiden det påvirker vevet. Men også sammensetningen av plaquet kan påvirke utviklingen. Store mengder gramnegative anaerobe bakterier vil vanligvis bidra til vevsnedbrytning raskere enn en flora som består av mange aerobe bakterier. Enkelte anaerobe bakterier er sterkt relatert til utviklingen av periodontitt, blant andre Porfyromonas gingivalis, Bacteroides forsythus, visse Prevotella-arter og spiroketer. Også bakterier som trolig ikke har tannkjøttlommen som sitt primære habitat som f.eks. Actinobacillus actinomycetemcomitans og visse tarmbakterier, kan bli funnet i lommer fra særlig aggressive periodontitter. Det må derfor fastslås at periodontittens bakterielle etiologi kan ha aspekter av spesifisitet (3).
Det avgjørende for en eventuell vevsødeleggelse og prosessens hastighet er individets immunologiske reaksjonsmønster. Dette er for en stor del genetisk styrt. Vi kjenner til at periodontitt er vanlig i enkelte familier, mens en slik utvikling er sjelden i andre familier med tilsvarende munnhygieneforhold.
I den senere tid er det også blitt kjent hvordan miljøfaktorer og stress kan påvirke vertens immunrespons (4). Dette henger sammen med organismens evne til å oppnå homeostase, dvs. å bringe balansen i systemet tilbake når noe skjer (f.eks. en infeksjon). En inflammasjon utløses av bakteriene eller deres produkter og fører med seg at en kaskade av forskjellige inflammasjonsmediatorer blir aktivert (Fig. 1).
Immunresponsen har i hovedsak to armer, den humorale (mediert via antistoff i vevsvæske) og den cellulære (cellemediert). Når en infeksjon finner sted, reagerer begge armer i systemet. Noen mennesker er genetisk utstyrt med en kraftig cellulær respons, mens hos andre vil den humorale lett dominere under en kronisk infeksjon. Vi regner i dag med at en humoralt dominert respons vil føre til vevsødeleggelse mens en respons dominert av det cellulære aspekt av immunsystemet vil gi en stabil inflammasjon uten, eller med ubetydelig vevsødeleggelse som resultat (Fig. 2). Variasjon over tid i dette reaksjonsmønsteret vil kunne forklare hvorfor periodontitten utvikler seg i «bursts», mens den ellers kan stå stabilt og uforandret i lang tid. Ytre forhold vil også påvirke hvilken arm av immunforsvaret som vil bli mest aktivert under en infeksjon. For eksempel vil røyking føre til en konstant høyere beredskap i den humorale delen av systemet og likeledes visse former for stress, og det er ikke ukjent at røykere og individer med depresjonsstress er mer mottakelig for periodontal nedbryting (5 – 7). Likeledes kan bruk av spesielle medikamenter og allmennsykdommer (f.eks. diabetes) bringe systemet ut av balanse.
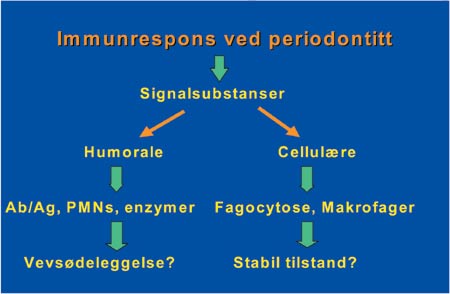
Fig. 2. Skjematisk fremstilling av immunsvarets to armer (Ab=antistoff, Ag=antigen, PMNs=polymorfonuklære leukocytter, humoralt antistoff: fritt i serum, celluært antistoff: bundet til celler).

Fig. 3. Fasene i en systematisk periodontittbehandling.
Når en systematisk behandling skal settes inn overfor det enkelte individ, er det derfor av stor betydning å utrede pasienten for å forstå hvorfor nettopp denne pasienten har utviklet periodontitt, og legge opp behandlingen deretter. Alle påvirkbare faktorer (unntatt de genetiske) må forsøkes eliminert eller redusert. Det pasienten selv kan gjøre er å redusere eller eliminere det bakterielle plaquet, og i prinsippet redusere eller eliminere røyking når dette er aktuelt. Tannlegen bør i samarbeid med behandlende lege søke å endre/redusere uheldig medisinering. Tannlegens ansvar omfatter også å ta initiativ til å utelukke udiagnostisert sykdom som f.eks. diabetes eller hivinfeksjon.
På grunn av det multifaktorielle aspekt av periodontitt er det avgjørende med informasjon, slik at pasienten forstår sin situasjon. Det er ikke så enkelt at dårlig munnhygiene fører til periodontitt. Dårlig munnhygiene fører til inflammasjon som er nødvendig for å starte de vertsresponser som fører til periodontitt. Derfor er god munnhygiene et sine qua non hos et individ som er mottakelig for periodontitt. I mange tilfelle er det også tilstrekkelig, men i andre tilfelle er det nødvendig å redusere påvirkning av faktorer som f.eks. røyking, medisinering og stress for å oppnå kontroll med periodontitten.
Diagnose – fase 1
Prinsipielt stilles diagnosen periodontitt når det foreligger festetap i kombinasjon med inflammasjon. En slik diagnose kan modifiseres av om den er lokal eller utbredt i tannsettet, om den har ført til store eller ubetydelige vevsødeleggelser i forhold til alder, av eventuell røyking, stress (depresjoner), allmennsykdommer og medikasjon. Utstrakt alkoholforbruk kan også bidra til differensiering av diagnosen. En fullstendig diagnose bør derfor inneholde disse elementene for å være tilstrekkelig informativ. Det er en selvfølge at en grundig anamnese blir tatt opp og at alle sider av denne blir vurdert. Her må tannlegen aktivt søke informasjon, da enkelte pasienter ikke vil snakke om forhold som de tror ikke har betydning. En systematisk periodontittbehandling består av en rekke elementer som bør innlemmes i en strukturert, faglig basert gjennomføring (Fig. 3).
Det er viktig å være klar over at ikke alle tegn på inflammasjon eller minimalt støttevevstap krever en systematisk tilnærmelse i folketrygdens forstand. Dekning gjennom trygden er forbeholdt de tilfelle av periodontitt som må antas å kunne føre til redusert funksjon av tannsettet eller til besvær eller ubehag for pasienten hvis ikke behandling institueres. For eksempel er ikke alle med litt tannstein bak underkjevens fortenner kvalifiserert til en systematisk periodontittbehandling, ei heller en eldre pasient med en gingivitt som ikke gir symptomer, selv om det er noe festetap i enkelte områder. Slike tilstander kan som regel bedres ved informasjon og enkle kliniske tiltak. Dette må betraktes som en service alle kan forvente ved besøk hos sin tannlege, og er som sådan ikke inkludert i folketrygdens refusjonssystem.
Forbehandlingsfase
Før behandling settes inn må man forsikre seg om at pasienten har forstått diagnosen. Det kan her være hensiktsmessig å utarbeide skriftlig materiale med generell informasjon, men dette kan ikke erstatte en muntlig redegjørelse som må være indiviuelt tilpasset den aktuelle pasient.
Deretter må pasienten få instruksjon i effektiv plaquefjerning med egnede midler. Det er avgjørende at tannlegen kjenner tilgjengelige midler og metoder og kan gi råd ved valg av tannbørste, og ikke minst midler til interdentalt renhold. Det finnes en rekke undersøkelser på effektiviteten av de forskjellige midler og metoder, men disse kan bare gi retningslinjer. Tannlegen må finne frem til de midler og metoder som egner seg hos den enkelte pasient, med den tannstilling og det tannsett vedkommende har, og det må være tilpasset pasientens manuelle ferdigheter og eventuelle behov for andre hjelpemidler.
For mange pasienter kan tannrengjøring omfatte flere til dels kompliserte prosedyrer. Det er derfor viktig å være klar over at det både tar tid å lære disse prosedyrene og å etablere nye vaner, f.eks. interdentalt renhold. Denne perioden av behandlingen vil derfor ofte ta tid. Pasienten må ved senere besøk vise at ikke bare informasjonen er oppfattet, men at den faktisk har ført til endring i vaner og at områder som tidligere hadde plaque, nå er rene.
I denne fasen vil en også fjerne supragingival tannstein, overheng på fyllinger og kroner og annet som kan være til hinder for effektiv tannrengjøring utført av pasienten.
Målsetting – kortsiktig og langsiktig
Det er ikke alltid man oppnår å få pasienten til å utføre optimal plaquekontroll. Erfaring viser at man i de fleste tilfelle oppnår det man kan oppnå i løpet av et par måneder. Da bør behandlingsplanleggingen begynne, ut fra den grad av plaquekontroll man har oppnådd.
Det er ofte hensiktsmessig først å sette opp et mål for behandlingen på lang sikt, f.eks. 10 år fremover. Hvordan skal tannsettet se ut om 10 år? Blir alle tennene stående, hvis ikke, skal de erstattes osv. I en slik målsettingsprosess må pasienten få stor innflytelse, men det er tannlegens ansvar at målet ikke blir ren ønsketenkning. For eksempel har vi ikke noen forutsigbar behandling av tenner med furkasjonsinvolvement (8). Slike tenner bør derfor ikke inngå i langtidsmålsettingen, men det forhindrer ikke at de kan bli stående i mange år uten å gi symptomer. En god regel når man i samarbeid med pasienten fastsetter et langtidsmål, er å være noe pessimistisk. Hvis det går bedre enn man har sagt, blir man alltid tilgitt.
Det kan også være nyttig å etablere et delmål for behandlingen, et korttidsmål. Det kan gå ut på å utsette tap av enkelte tenner som tannlegen mener er håpløse på sikt, eller å beholde en temporær erstatning i påvente av at stabiliteten av periodontittbehandlingen kan vurderes. Således kan behandling av tenner som ikke kan holde i evigheter rettferdigjøres.
Målsettingen tjener flere hensikter. Først og fremst skal den fungere som en slags kontrakt mellom tannlege og pasient. Det er det man forsøker å få til, verken mer eller mindre. Oppnår man målsettingen, kan man være fornøyd med behandlingen. Videre er den veiledende for tannlegen for hva slags behandling som vil være nødvendig. Målbeskrivelsen brukes også i prognosevurderingen. Prognosen må ses i forhold til sjansene for å mislykkes, og sjansene for å mislykkes er større jo høyere mål man setter seg. Til slutt er også målsettingen et utmerket utgangspunkt for å vurdere behandlingsresultatet over tid og til å foreta valg om uforutsette ting skulle dukke opp.
Behandling – fase 2
Den klinisk praktiske del av periodontittbehandlingen har som mål å eliminere subgingivalt plaque (og tannstein), alternativt å redusere mengden til et nivå som organismen kan holde i sjakk (homeostase oppnås), slik at progresjon av vevsødeleggelse stoppes. Det forutsettes at annet som kan påvirke behandlingsresultatet er tatt opp på forhånd. Pasienter som røyker må f.eks. få informasjon om røykingens betydning for utviklingen av sykdommen og den uheldige virkningen røykingen har på selve behandlingen (dårligere tilhelingspotensiale). Mange pasienter kan trenge profesjonell hjelp til å slutte, og tannlegen bør vite hvor denne kan skaffes og gi nødvendig veiledning. Bruk av medikamenter bør tas opp med vedkommendes lege, slik at uheldige medisiner eventuelt kan skiftes ut eller sløyfes.
En systematisk subgingival depurasjon (scaling) er vanskelig og tidkrevende, og krever stor tålmodighet av såvel tannlege/tannpleier som av pasient. Det er vist i mange undersøkelser at en slik behandling vil kreve fra 30 til 45 minutter per kvadrant når den utføres av trenet personell. I dype lommer (>5mm) er det likevel vist at man ikke alltid oppnår tilstrekkelig plaquefjernelse på denne måten (9), men det kan ikke utelukkes at tannleger med særdeles god erfaring og teknikk kan få det til. Når man legger en behandlingsplan, kan det derfor være nyttig å registrere lommedybdene for bedre å kunne velge det beste behandlingsalternativet.
I de fleste tilfelle med mange dype lommer som skal depureres, vil det være hensiktsmessig å gjøre dette med så godt innsyn som mulig, det vil si man må operere. Hensikten med et periodontalkirurgisk inngrep er primært å skaffe innsyn og tilgjengelighet for instrumentering av de infiserte rotoverflater. Med gingivektomien fjerner vi det tannkjøttet som «ligger i veien» for oss og etterlater en «rå» sårflate som må tilhele per sekundam. Med en korrekt utført lappoperasjon løsner man den bukkale og linguale gingiva med periost, slik at man får tilgang til de infiserte rotflatene for instrumentering. På grunn av de løse gingivallappene som ofte er i veien for innsyn og tilgjengelighet, kan denne prosedyren virke vanskelig. Etter grundig depurasjon syes lappene sammen med interdentale suturer, og man tilsikter en primær sårtilheling. Dette kan være vanskelig å oppnå, særlig hvor det er trangstilling med smale interdentalpapiller og med dårlig blodforsyning. I slike tilfelle er gingivektomi å foretrekke, da unngår man en defekt papill etter tilheling. Det er mye som tyder på at man kan oppnå likeverdige resultater når det gjelder å stoppe periodontitten med begge metoder, forutsatt at de er utført korrekt.
Det er god dokumentasjon for at tilheling etter både kirurgiske inngrep og subgingival depurasjon fører til perfekt tilheling med normalt (om enn noe lengre) kontaktepitel mot tannoverflaten såfremt perfekt supragingival plaquekontroll oppnås (9, 10). I en nyere undersøkelse er det vist at langtidsresultatet er noe bedre hos pasienter med moderat til avansert periodontitt som har fått kirurgisk behandling, enn hos dem som bare er behandlet utelukkende med depurasjon (11, 12). Dette kan tyde på at det er vanskelig å oppnå en ren rotoverflate uten å ha god tilgjengelighet.
Etter at hele tannsettet er behandlet, er det nødvendig med en tilhelingsperiode (ca. 1 – 3 mnd.) før man gjør første vurdering av behandlingsresultatet og pasientens kooperasjon. Imidlertid skal også tannlegens/tannpleierens evne til å fjerne subgingivale konkrementer vurderes. Det er indikasjoner på at det kan ta inntil 6 mnd. før kliniske tegn på inflammasjon som følge av «gjenglemt» subgingivalt plaque blir åpenbare (9). Derfor er også en langtidsoppfølging nødvendig.
Dersom det er utført kirurgi, kan pasienten få vanskeligheter i med å gjennomføre en rigid munnhygiene de første par ukene etterpå. Da kan det suppleres med kjemiske midler, f.eks. munnskylling med klorheksidin (Corsodyl®, Hexidin®) inntil mekaniske midler lett kan komme til.
Det fremgår av det ovenstående at siste kontroll etter en systematisk periodontittbehandling bør utstå til ca. 6 mnd. etter aktiv behandling før man kan føle seg relativt trygg på at behandlingen er vel utført og at resultatet er bra. Alt det som er beskrevet ovenfor fra første konsultasjon, gjennom forbehandlingsfase, behandlingsfase og tilhelingskontroll (1 – 3 mnd. etter avsluttet behandling), må antas å inngå i det som betegnes som en behandlingsserie i folketrygdens regelverk.
Ved den siste seansen i tilhelingskontrollen planlegger man i hvilken utstrekning og hvor ofte man antar at pasienten vil ha behov for støttebehandling. Ofte er intervallene den første tiden relativt korte (3 – 6 mnd.) avhengig av tilfellets alvorlighetsgrad og pasientens evne og vilje til kooperasjon. Enhver som har hatt behov for en systematisk periodontittbehandling, må anses som en pasient med risiko for utvikling av periodontitt pånytt. En avveining av lokale faktorer (plaque-kontroll, uheldige tannstillinger, furkasjonsinvolvement etc.) og generelle faktorer (f.eks. røyking, allmenntilstand, medikamentbruk) bestemmer intervallenes lengde. Hvis forholdene viser seg stabile over tid, vil intervallene kunne utvides, men i prinsippet har de fleste periodontittpasienter behov for livslang støttebehandling. På grunn av metodenes (festetapsmålinger) utilstrekkelighet, er det viktig å være oppmerksom på at det ofte ikke er mulig å fastslå en videreutvikling av festetap, og altså at ny sykdom er oppstått, før etter flere år (9).
I folketrygdens regelverk har man benyttet begrepet «kontinuerlig behandling» for pasienter med generelle lidelser som skulle tilsi at en behandlingsserie må defineres annerledes. Dette gjelder pasienter med diabetes, epilepsi, cerebral parese o.l. Det er uklart hva som ligger i dette.
Folketrygden forutsetter også at en behandlingsserie strekker seg over minimum 3 mnd. Det kan imidlertid gis dispensajon fra denne regelen. Man kan anta at en pasient som har gjennomgått en systematisk behandlingsserie, likevel etter en tid (opptil flere år) har behov for f. eks. et kirurgisk inngrep i et område. I så fall bør kravet om 3 mnd. varighet av behandlingen kunne fravikes.
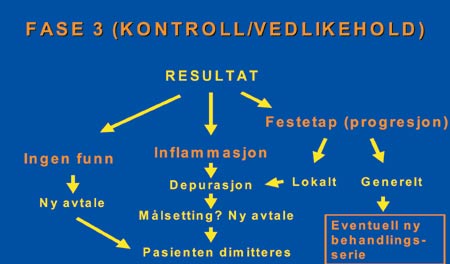
Fig. 4. Forslag til beslutningsskjema ved etterkontroll av en systematisk periodontittbehandling.
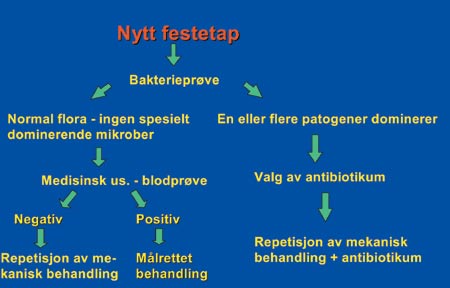
Fig. 5. Retningslinjer for beslutning om å bruke antibiotika i behandlingen av periodontitter som ikke svarer på mekanisk behandling (progresjon av festetap fortsetter).
Etterkontroller/støttebehandling – fase 3
Ved de senere kontroller er det i hovedsak to kliniske funn som interesserer, nemlig inflammasjon i gingiva og fortsatt festetap etter behandling. Det er viktig å registrere eventuelle tegn på inflammasjon som form, farge og og konsistens. Eventuell blødning og pussdannelse registreres ved forsiktig trykk med baksiden av sonden mot gingiva. Mulig festetap evalueres ved subgingival sondering. Dette forutsetter festenivåregistreringer etter avsluttet primærbehandling. En fordypet lomme kan være klinisk frisk og trenger da ingen støttebehandling. Støttebehandling gis etter de funn man til enhver tid gjør (Fig. 4) og gir ingen rett til refusjon fra folketrygden.
Fortsatt utvikling – festetap
Det vil alltid være noen få pasienter som ikke responderer som forventet på en behandling og som fortsatt viser festetap etter behandling. Det kan være mange årsaker til feilslag, og det er viktig å finne frem til disse for å kunne gjennomføre en vellykket behandling i neste omgang.
1) Det fortsatte festetap kan være lokalt, og grunnen kan da ofte finnes lokalt, f. eks. «gjenglemt» plaque eller tannsten. Da vil en årsaksrettet støttebehandling i området (redepurasjon) gi resultater. Men det kan også være andre diagnoser, f.eks. rotfraktur eller pulpalidelse, og da må andre årsaksrettede tiltak settes i verk.
2) Hvis derimot det fortsatte festetap er av generell karakter, er det viktig å kunne avgjøre om dette er ny sykdom som skyldes generell ny plaquedannelse. I så fall er det pasientens vilje og eventuelt evne til kooperasjon man må konsentrere seg om. Det vil ikke hjelpe bare å gjenta den tidligere behandlingen (som har slått feil), men man må forsøke å finne frem til hva som har sviktet når det gjelder motivasjonen. Først når dette er avklart, kan man begynne en ny behandlingsserie. Man kan heller ikke utelukke at den første behandlingsserien ikke har vært utført med dyktighet av tannlegen, selv om dette er sjelden når tilbakefallet er generelt.
3) Det er imidlertid tilfelle der man kan utelukke at ny sykdom er oppstått pga. sviktende kooperasjon fra pasientens side, og da kreves en grundigere utredning. Det er ofte aktuelt å ta en bakterieprøve for å se om enkelte aggressive mikroorganismer er involvert. Det kan igjen føre til en vurdering av om behandlingen må gjentas under dekke av et antibiotikum. Det er imidlertid meget kompliserte forhold som gjør seg gjeldende, og det krever stor innsikt av tannlegen å velge riktig antibiotikum. Det er dessuten nødvendig at behandling med antibiotika her gjøres samtidig med en mekanisk behandling for å redusere mengden bakterier mest mulig (13, 14). I slike tilfelle kan det også være berettiget å få en medisinsk utredning for å lete etter udiagnostiserte lidelser, f.eks. diabetes (den hyppigste u-diagnostiserte lidelse i Norge), hiv, og enkelte blodsykdommer. Også dette krever en god del spesialkunnskap, og pasienter med fortsatt festetap etter en systematisk mekanisk periodontittbehandling bør derfor helst behandles av spesialister. Dette blir da å betrakte som en ny behandlingsserie (Fig. 5).
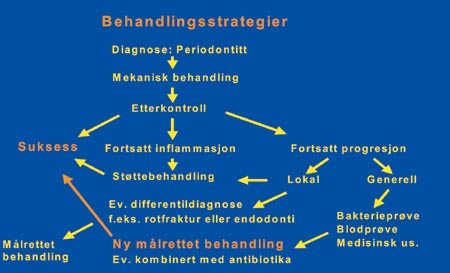
Fig. 6. Skjematisk fremstilling av behandlingsstrategier ved behandlingskrevende periodontitt.
Oppsummering
En del prosedyrer og veiledning i behandling av periodontitt er angitt i denne artikkelen (Fig. 6). De senere års forskning har brakt oss lange skritt videre i forståelsen av de periodontale lidelsers etiologi og patogenese, men dessverre er vi ennå ikke i stand til klinisk å skille mellom en aktiv (vevsnedbrytende) og en stabil lesjon. De fleste kliniske tegn er dessuten dårlige prediktorer for fremtidig nedbrytning av støttevev. Imidlertid er friske gingvale forhold uten kliniske tegn på inflammasjon en meget god prediktor for fremtidig stabilitet. Tannlegens fjernelse av subgingivalt plaque og pasientens evne til daglig å fjerne nytt plaque er derfor fremdels det viktigste hjelpemiddel og det vi må stole på i behandlingen av periodontitt.
English summary
Gjermo P, Aass AM.
Strategies for systematic periodontal treatment
118 – 22.
New regulations for reimbursement for periodontal treatment were introduced by the Norwegian Social Insurance Scheme May 1st 2002. In this context some new terms and descriptions concerning systematic periodontal treatment have been launched. This has warranted a reappraisal of the systematic treatment approach with the integration of the new terms in the context. This article describes and explains periodontitis in light of a modern research concept and details of how periodontal treatment and prevention of recurrence may be instituted in a systematic way.
Referanser
1. Page RC. Gingivitis. J Clin Periodontol 1986; 13: 345 – 55.
2. Kinane DF, Lindhe J. Pathogenesis of periodontitis. In: Lindhe J, Karring T, Lang NK, editors. Clinical Periodontology and Implant Dentistry. Copenhagen: Munksgaard; 1997. p. 189 – 225.
3. Grossi SG, Genco RJ, Machtei EE, Ho AW, Koch G, Dunford R, et al. Assessment of risk for periodontal disease. II. Risk indicators for alveolar bone loss. J Periodontol 1995; 66: 23 – 9.
4. Breivik T, Thrane PS, Murison B, Gjermo P. Følelsesmessige belastninger og periodontitt. Nor Tannlegeforen Tid 1996; 106: 582 – 7.
5. Genco RJ. Current view of risk factors for periodontal diseases. J Periodontol 1996; 67 (10 Suppl): 1041 – 9.
6. Salvi GE, Lawrence HP, Offenbacher S, Beck JD. Influence of risk factors on the pathogenesis of periodontitis. Periodontol 2000 1997; 14: 173 – 201.
7. Hugoson A, Ljungquist B, Breivik T. The relationship of some negative life events and psychological factors to periodontal disease in an adult Swedish population 50 to 80 years of age. J Clin Periodontol 2002; 29: 247 – 53.
8. Wærhaug J. The furcation problem. Etiology, pathogenesis, diagnosis, therapy and prognosis. J Clin Periodontol 1980; 7: 73 – 95.
9. Wærhaug J. Healing of the dento-epithelial junction following subgingival plaque control. I. As observed in human biopsy material. J Periodontol 1978; 49: 1 – 8.
10. Cobb CM. Clinical significance of non-surgical periodontal therapy: an evidence-based perspective of scaling and root planing. J Clin Periodontol 2002; (Suppl 2) 29: 6 – 16.
11. Serino G, Rosling B, Ramberg P, Socransky SS, Lindhe J. Initial outcome and long-term effect of surgical and non-surgical treatment of advanced periodontal disease. J Clin Periodontol 2001; 28: 910 – 6.
12. Hung H-C, Douglass CW. Meta-analysis of the effect of scaling and root planing, surgical treatment and antibiotic therapies on periodontal probing depth and attachment loss. J Clin Periodontol 2002; 29: 975 – 86.
13. Ciancio SG. Systemic medications: clinical significance in periodontics. J Clin Periodontol 2002; 29 (Suppl 2): 17 – 21.
14. Slots J, Ting M. Systemic antibiotics in the treatment of periodontal disease. Periodontol 2000 2002; 28: 106 – 76.
Søkeord for nettversjon, www.tannlegetidende.no: Gingivitt; Periodontitt, marginal; Trygd
Adresse: Per Gjermo, Avdeling for periodonti, Geitmyrsvn. 71, 0455 Oslo. E-post: gjermo@odont.uio.no