Orale virusinfektioner
Forfatter
lektor, tandlæge, oral histopatolog.
Afdeling for Oral Patologi og Medicin, Odontologisk Institut,
Det Sundhedsvidenskabelige Fakultet, Københavns Universitet
Artikkelen har tidligere vært publisert i Tandlægebladet 2002; 106: 464 – 76 og Tandläkartidningen 2002; 94: 46 – 58.
Artiklen beskriver diagnostik og differentialdiagnostik af sygdomme i mundslimhinden fremkaldt af virus. Der er lagt særlig vægt på de kliniske forandringer.
Mange forskellige patogene virus kan inficere mundslimhinden eller fremkalde generelle sygdomme hvor der ses orale manifestationer. Følgende sådanne sygdomme beskrives: Herpangina, som skyldes et coxsackievirus og fremkalder vesikler lokaliseret bagtil i den bløde gane; vesikulær stomatit med eksantem, som ligeledes skyldes et coxsackievirus og viser sig ved spredtsiddende papler eller vesikler i mundslimhinden. Endvidere beskrives de orale forandringer ved akut lymfonodulær faryngit, mæslinger og røde hunde. Flere typer af humant herpesvirus kan fremkalde forandringer intra- og perioralt. Akut herpetisk gingivostomatitis kan ses ved en primær infektion med herpes simplex-virus, og recidiverende intraoral herpes og herpes labialis ses ved reaktivering af herpes simplex-virus som patienten tidligere er blevet smittet med. Orale symptomer ved infektion med andre patogene humane herpesvirus ses ved variceller, zoster, infektiøs mononukleose, Burkitts tumor, oral håret leukoplaki og orale Kaposi-sarkomer. Humant papillomvirus, et vortevirus, kan fremkalde hyperplasier i mundslimhinden med forskellig morfologi. Virus findes i mange typer og subtyper og nogle af disse forårsager papillomer i mundslimhinden, hvis kliniske og histologiske morfologi beskrives.
Symptomer på virusinfektioner i mundslimhinden kan manifestere sig på meget forskellig måde, alt efter hvilket virus der er årsagen. De patogene virus omfatter såvel RNA-virus som DNA-virus (1 – 5). De hyppigste forandringer består i dannelse af vesikler, som de ses ved herpes simplex, zoster, vesikulær stomatit med eksantem og herpangina, eller i dannelse af hyperplasier, som ved infektion med papillomvirus eller molluscum contagiosum-virus. De vesikeldannende sygdomme er akutte infektionssygdomme, der efterlader immunitet i varierende grad, mens de hyperplasidannende er lokale, mere kroniske infektioner af mundslimhinden. Til enkelte af de akutte virusinfektioner der kan give orale manifestationer, er der udviklet effektiv vaccine, som mod morbilli og rubella. Mod flere af de herpesvirusbetingede sygdomme er der udviklet effektive antivirale midler, mens de orale virusinfektioner der giver anledning til hyperplasier, fortrinvis behandles kirurgisk.
RNA-virus-infektioner
I det følgende beskrives fem sygdomme forårsaget af RNA-virus, som kan give symptomer i mundhulen: herpangina, vesikulær stomatit med eksantem, akut lymfonodulær faryngit, morbilli og rubella.
Herpangina
En akut infektionssygdom som forårsages af coxsackievirus, en virusgruppe der hører til enterovirusfamilien. I de fleste tilfælde drejer det sig om typen coxsackievirus A 1 – 6, 10 eller 22, men også B-typer og echovirustyper har været påvist (6). Flere af disse virustyper kan give anledning til sygdomme med et helt andet klinisk billede. Diagnosen stilles således primært på grundlag af det kliniske billede. Inkubationsperioden varierer fra to til 10 dage. Herpangina ses overvejende hos børn og optræder undertiden epidemisk. Smitte sker i reglen ved kontakt med inficeret person, men virus kan bevare sin smittefarlighed i nogle timer uden for kroppen.
Klinisk ses 10 – 20 – undertiden færre, sjældent flere – få mm store, tætsiddende fibrinklædte ulcerationer i den bløde gane (Fig. 1. A); de forudgås af vesikler, der brister. De fleste patienter føler sig sløje og har let feber; færre har mavesmerter, kvalme, hovedpine og muskelsmerter. De regionale lymfeknuder kan være hævede og ømme. Mundslimhindeforandringerne kan ligne dem der ses ved akut herpetisk gingivostomatitis, men udbruddet ved herpangina er begrænset til den bløde gane. Der ses ingen akut generel gingivitis, og der er kun let feber. Ulcerationerne udvikles over en dag eller to og begynder derefter at hele, så det samlede forløb er 7 – 10 dage. Der findes ingen antiviral terapi, men sygdommen er selvbegrænsende, og prognosen god. Komplikationer er sjældne. Ved infektion med en anden serotype er recidiv en mulighed.
Vesikulær stomatit med eksantem
Sygdommen er også her i landet bedre kendt under sit engelske navn hand, foot and mouth disease. Den må ikke forveksles med mund- og klovsyge, der skyldes et helt andet virus, som ikke er patogent for mennesket. Sygdommen skyldes oftest infektion med coxsackievirus A 16, men kan også fremkaldes af andre A-typer eller af nogle af B-typerne eller af enterovirus 71 (7). Sygdommen er således karakteriseret ved sit kliniske billede. Infektionen kan være subklinisk, og et klinisk udbrud ses især hos børn og yngre voksne. Undertiden ses epidemiske udbrud, især i sommermånederne. Smitte sker fortrinsvis ved kontakt med smittet person. Inkubationstiden er 3 – 10 dage.
Som sygdommens navn angiver, ses udbrud på hænder, fødder og i mundslimhinden. Det komplette syndrom ses dog kun hos godt halvdelen af patienterne. Hos en del ses kun det orale udbrud, og hos få kun de kutane. I mundslimhinden ses spredtsiddende vesikler, der hurtigt danner ulcerationer (Fig. 1. B). De er små, nogle få mm i diameter; der er i reglen få, men der kan være op til ca. 30. De heler i løbet af 7 – 10 dage uden ardannelse. På fødderne, ofte på kanten af fodsålen eller på hælen, og på hænderne, ofte på siden af fingrene og kanten af håndfladerne, dannes små, røde papler, hvori der kan opstå en vesikel som brister og danner sår. Udbruddet giver en let kløe. Der ses i reglen få elementer, men der kan være op til ca. 100. Sygdommen kan være ledsaget af utilpashed og feber, i svære tilfælde i ca. tre dage. Den er selvbegrænsende og i reglen overstået i løbet af en god uges tid. Den efterlader immunitet over for den virustype som har forårsaget den, men recidiv som følge af en anden virustype er beskrevet.
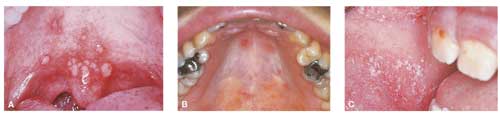
Fig. 1. A: Herpangina hos en yngre mand. Små tætsiddende ulcerationer ses bagtil i den bløde gane. Ulcerationerne er opstået efter brist af vesikler. B: Vesikulær stomatit med eksantem hos yngre kvinde. Spredt i ganen ses flere maculae eller ulcerationer. Patienten havde lignende udbrud på hænder og fødder. C: Kopliks pletter i kindslimhinden hos barn med mæslinger. Disse forandringer kan optræde før sygdommens akutte kulmination. De forsvinder i løbet af få døgn. Foto: professor H.P. Philipsen.
Akut lymfonodulær pharyngitis
Denne diagnose anvendes om et sygdomsbillede der er karakteriseret ved ømhed i halsen, feber, let hovedpine og én eller op til fem gullige lymfoide hyperplasier i ganen, de forreste ganebuer eller pharynx. Den tilskrives coxsackievirus A type 10 og er fortrinsvis beskrevet hos børn, men ses også hos voksne (8). Inkubationstiden er ca. fem dage. Der dannes ikke vesikler, og der opstår ikke ulcerationer. Alle læsioner opstår og forsvinder næsten samtidigt, og forløbet er 6 – 14 dage. Sygdommen er uden komplikationer og er ikke behandlingskrævende.
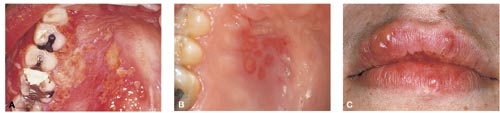
Fig. 2. A: Akut herpetisk gingivostomatit hos en 52-årig mand, en usædvanlig høj alder for et udbrud i forbindelse med primær infektion. Der ses talrige små tætsiddende ulcerationer efter bristede vesikler. Ulcerationerne flyder sammen og danner større enheder, som har en typisk guirlandeagtig afgrænsning. B: Intraoral recidiverende herpes simplex i ganen hos en 25-årig kvinde, der i reglen samtidig havde udbrud på læberne og på huden på ryggen. Forandringerne ligner dem der ses ved primært udbrud, men de varer kortere tid, er afgrænset til et mindre område, ses kun i ganen, på gingiva eller proc. alveolaris, og giver kun lette subjektive symptomer. C: Herpes labialis. På underlæben og flere steder på overlæben ses dannelse af vesikler som endnu ikke er bristet. Foto: cheftandlæge B. Russell.
Morbilli (mæslinger)
En akut infektionssygdom, der skyldes et paramyxovirus. Den smitter respiratorisk. Efter udvikling af effektiv vaccine er sygdommen blevet mere og mere ualmindelig efter 1963; dog er der siden konstateret en hel del tilfælde i områder hvor vaccine ikke har været anvendt, og der er også observeret tilfælde hvor vaccine ikke har givet fuld beskyttelse (8, 9).
Karakteristiske intraorale forandringer er de såkaldte Koplikske pletter, der ses i kinder og læber i sygdommens tidligste stadium (Fig. 1. C). De ses som talrige, ganske små, tætsiddende, eleverede blå-hvide pletter på en erytematøs baggrund og opstår ved fokale nekroser i epitelet. Forandringerne, som er patognomoniske, forsvinder hurtigt og bliver derfor sjældent diagnosticeret.
Morbilli kan give anledning til komplikationer der intraoralt kan vise sig i form af gærsvampeinfektion eller nekrotiserende gingivostomatitis. Hos immunkompromitterede patienter er der høj risiko for komplikationer, bl.a. pneumonitis, og dødelig udgang er ikke ualmindelig.
Rubella (røde hunde)
Rubellavirus er eneste medlem af arten Rubivirus som hører til familien Togavirus. Dette virus forårsager denne akutte infektionssygdom, som overføres respiratorisk. Den er aftaget meget i hyppighed efter udvikling og anvendelse af vaccine (8, 9). Hos en del patienter i det akutte stadium, hvor der optræder et makulopapulært hududslæt, er beskrevet intraorale forandringer i form af små, mørkerøde, diskrete papler i den bløde gane; de varer mindre end et døgn og betegnes Forschheimers pletter. Et makulært enantem af længere varighed kan ses i kindslimhinderne, og hos nogle patienter opstår petekkier i ganeslimhinden.
DNA-virus-infektioner
De DNA-virus-fremkaldte infektioner som kan give manifestationer i mundslimhinden, omfatter herpes simplex, variceller, herpes zoster, infektiøs mononukleose, lymphoma Africana, oral håret leukoplaki, cytomegalovirusinfektion og Kaposis sarkom hos immunsupprimerede, som alle helt eller delvis skyldes et virus af herpesvirusfamilien, samt molluscum contagiosum, der skyldes et poxvirus, og mundslimhindepapillomerne, der forårsages af et humant papillomvirus.
Herpes simplex
Herpes simplex-virus er ét af otte kendte herpesvirus som er patogene for mennesket. Det forekommer i to hovedtyper, humant herpesvirus 1 (HHV-1) og humant herpesvirus 2 (HHV-2), som begge kan fremkalde kliniske manifestationer i mundslimhinden. De orale infektioner skyldes ofte HHV-1, mens HHV-2 især er påvist i genitale infektioner og hudinfektioner under bæltestedet (10 – 12).
Orale herpes simplex-infektioner
Ved kliniske udbrud af infektion med herpes simplex-virus (HSV) i de orale væv kan ses tre forskellige sygdomsbilleder, der betegnes som akut herpetisk gingivostomatitis, recidiverende intraoral herpes (simplex) og herpes labialis (13 – 16). Den akutte herpetiske gingivostomatit ses ved en førstegangs (primær) infektion med HSV, mens de to andre sygdomsbilleder er udtryk for recidiverende infektioner, der fremkommer ved reaktivering af virus i en tidligere inficeret patient.
En HSV-infektion fremkalder dog ikke nødvendigvis et klinisk sygdomsbillede, og mange primære infektioner er stumme. Prævalens og incidens af klinisk symptomgivende primær herpes simplex-infektion er dårligt kendte, men de få undersøgelser der er udført, tyder på at der i ca. 10 % af de primært inficerede patienter bliver tale om et klinisk udbrud. I alle befolkninger ses den akutte herpetiske gingivostomatit først og fremmest hos mindre børn. I befolkninger som lever under gode hygiejniske forhold, bliver en del dog først smittet i voksenalderen, hvorfor sygdommen dér optræder hos forholdsvis flere voksne. Den er dog sjælden efter 35-års-alderen. Sygdommen optræder lige hyppigt hos begge køn, og der er ingen årstidsvariationer.
Akut herpetisk gingivostomatit – Efter 2 – 6 dages inkubationstid ses et pludseligt udbrud af talrige, skarpt afgrænsede, 2 – 3 mm store vesikler, ofte grupperet i klaser (Fig. 2. A). De udvikles ikke på én gang, men opstår inden for de første tre døgn. Vesiklerne indeholder i reglen en klar væske og er i begyndelsen uden en rød halo. Undertiden er nogle af dem pustulære. De brister let, i reglen inden for det første døgn efter de er opstået, og efterlader små serofibrinøse ulcerationer, hvoraf mange konfluerer til større ulcerationer der har et uregelmæssigt guirlandeformet omrids. Omkring disse opstår en tydelig rød halo, som i begyndelsen skyldes hyperæmi, men senere, når sårhelingen er begyndt, også skyldes det tynde epiteldække i kanten af såret. Ses patienten først 5 – 6 dage efter sygdommens debut, kan diagnosen være vanskelig at stille klinisk, fordi forandringerne da kun består i større uregelmæssige ulcerationer flere steder i mundslimhinden. Patienten har udtalte smerter og ikke mindst ømhed i de afficerede områder, og der er spisebesvær. Der kan konstateres svulst og ømhed af de regionære lymfeknuder, og almenbefindendet er ofte påvirket af feber og utilpashed.
Vesikel- og sårdannelse ses næsten altid i flere regioner på én gang. Gingiva er praktisk talt altid afficeret og fremtræder rødt, svullent og ømt. Som regel ses der på gingiva små vesikler af samme udseende som andre steder i mundslimhinden, især på papiltoppene. Undertiden ses dog kun få eller slet ingen vesikler på gingiva, og efter få døgn vil de i givet fald fremtræde som små ulcerationer. Hvis gingiva er det eneste afficerede område, og der ikke ses vesikeldannelse, kan diagnosen være ganske vanskelig at stille. Er der tænder i frembrud, kan symptomerne fra gingiva omkring disse være særligt udtalte. Andre regioner hvor der ofte ses vesikler, er tungeryg og -siderande, læbeslimhinde, gane og kindslimhinde. Derimod rammes tungens underside og mundbunden mindre hyppigt. Vesikeldannelse kan endvidere ses på ganebuer, tonsiller og pharynxvæg; patientens første symptomer kan være »ondt i halsen«. Meget ofte er også prolabiet og den periorale hud afficeret.
Symptomerne kulminerer som regel på tredjedagen, og hele forløbet er hos den immunkompetente patient på 10 – 14 dage. Ulcerationerne heler uden ardannelse og vævstab, også på gingiva. Der ses således intet tab af tandkødspapiller, som det er tilfældet efter den akutte nekrotiserende gingivit.
Smitte sker ved tæt fysisk kontakt. Vesiklerne er fyldt med virioner, og fra de bristede intraorale vesikler spredes viruspartik-lerne i spyttet. Ulcerationer efter vesikler antages almindeligvis at kunne smitte til de er helet, men dyrkningsforsøg har vist at det i reglen kun er muligt at dyrke virus fra intakte vesikler, mens det er ganske vanskeligt at dyrke virus fra ulcerationer efter vesikler som er bristet.
Antiviral medicinsk behandling er mulig med acyklovir. Akut herpetisk gingivostomatit behandles peroralt med acyklovir-tabletter a 200 mg, der typisk doseres 5 ¥ dgl. i fem dage. Til børn under to år anvendes den halve dosis, evt. doseres det i form af acyklovir-mikstur. Behandlingen bør indledes så tidligt i sygdomsforløbet som muligt. Stoffet er en DNA-syntesehæmmer; der kan derfor kun forventes virkning så længe der dannes nyt virus-DNA, dvs. så længe der finder dannelse af vesikler sted.
Recidiverende intraoral herpes simplex – Ved den primære infektion af mundslimhinden sker der som ved HSV-infektioner i andre regioner en vandring af virus gennem overfladeepitelet og videre langs de sensoriske nervegrene til det regionale sensoriske ganglie, hvor virus forbliver i en latent form, også efter at det akutte sygdomsbillede er klinget af. Persistens af inaktivt virus i det oprindeligt inficerede overfladeepitel synes også at kunne forekomme (17 – 19). Hos nogle patienter vil virus på et senere tidspunkt reaktiveres. Det begynder igen at replicere sig og udvikles enten lokalt i epitelet, eller vandrer fra gangliet langs axonet ud mod den innerverede slimhinde, hvor et recidiv opstår. Et recidiv vil derfor altid være lokaliseret til en region hvor der på et tidligere tidspunkt er forekommet en primær infektion.
Recidiverende herpes simplex-infektioner i de orale regioner kan fremtræde som herpes labialis eller som intraoral recidiverende herpes. En sjælden gang ses samtidigt udbrud på slimhinde og prolabium/hudsiden af læberne. Recidiverende intraorale herpes simplex-udbrud er ikke hyppige. I en svensk undersøgelse (20) over en periode på 22 mdr. af 20 333 personer ældre end 14 år fandtes kun 54 med intraorale herpetiforme læsioner. Disse var alle lokaliseret til ganen (Fig. 2. B) og til den stramt bundne del af gingiva. Ved undersøgelser i andre lande har det ligeledes vist sig at disse læsioner er lokaliseret til ganen, proc. alveolaris og gingiva, hvor de viser sig som få mm store, tætsiddende vesikler i et lokaliseret område.
De subjektive symptomer er meget varierende. Nogle patienter klager over smerter eller en brændende fornemmelse, mens en del patienter næsten intet mærker, og enkelte er slet ikke klar over at der er forandringer i mundslimhinden. Hos enkelte patienter ses dog voldsommere udbrud der kan ligne et mindre udtalt udbrud ved en primær infektion (21). Da udbruddet ofte ses i et mindre, lokaliseret område unilateralt, er det differentialdiagnostisk vigtigt at vide at der aldrig optræder de intense smerter som er karakteristisk for intraoral herpes zoster. Vesiklerne brister ofte inden for det første døgn og efterlader punktformede ulcerationer der konfluerer til større (sjældent mere end 5 mm), uregelmæssige ulcerationer, som efterhånden omgives af en smal erytematøs halo. Ulcerationerne heler i løbet af en uges tid. Hos immunkompetente patienter er behandling i reglen ikke indiceret. Eventuel behandling med acyklovir skal foretages systemisk; lokal anvendelse af creme har ingen virkning (22).
Herpes labialis – Langt den almindeligste form for recidiv af herpes simplex i det orale område er herpes labialis (»forkølelsessår«) (Fig. 2. C). I den ovenfor omtalte svenske epidemiologiske undersøgelse (20) fandtes klinisk udbrud af herpes labialis hos 3 %. Når man dertil lagde dem der oplyste at have haft sygdommen inden for de sidste to år, steg »prævalensen« til 17 %. Herpes labialis ses hyppigst hos voksne, og der er ingen forskel på den hyppighed den optræder med, hos de to køn.
Det er langt fra alle der har haft en primær infektion – med eller uden klinisk manifestation – som senere får recidiv. Man regner med at ca. en femtedel af de herpes simplex-seropositive danskere får recidiv i form af herpes labialis. Hos disse er der store individuelle forskelle på recidivfrekvensen. Nogle får et enkelt eller nogle få udbrud i et helt liv, mens andre får mere end ét udbrud om måneden (17). I en undersøgelse af herpes labialis-patienter i USA fandtes 25 % at have udbrud én eller flere gange om måneden, 50 % havde det hver anden til hver fjerde måned, og 25 % havde det sjældnere end hver fjerde måned.
Udbrud af herpes labialis kan opstå uden påviselig provokation, men kommer ofte efter en resistensnedsættelse pga. fysisk eller psykisk stress, forkølelse eller udsættelse for stærkt sollys. Hos nogle kvinder optræder recidivet ofte i relation til menstruation. Typisk optræder udbruddet samme sted gang efter gang, men det kan også variere i sin lokalisation. Vesikler sidder i klaser og udvikles lidt forskudt i tid i løbet af et døgn eller to. Hos nogle patienter forudgås udbruddet af prikken eller kløe i området. Der kommer ofte regional lymfeknudesvulst og -ømhed, men feber er ualmindelig. Vesiklerne brister gerne inden for det første døgn efter at de er dannet. I løbet af et par dage er der dannet ulcerationer, som er dækket af sårskorper. Disse afstødes i løbet af 8 – 10 dage, i reglen uden ardannelse.
Herpes labialis kan behandles med en 5 % acyklovir-creme som påsmøres fx 5 ¥ dgl. i fem dage. Det er vigtigt at behandlingen påbegyndes straks ved udbruddets begyndelse, og helst i prodromalfasen, hvor der hos nogle patienter er kløe eller prikken uden synlige forandringer. Undersøgelser har vist at indledes behandlingen i prodromalfasen, kan klinisk udbrud hindres i næsten halvdelen af tilfældene (23), men andre undersøgelser har rejst tvivl om effekten.
Variceller
Variceller (skoldkopper) og herpes zoster (helvedesild) er to forskellige manifestationer af en infektion med ét og samme virus, varicella-zoster-virus, der også benævnes humant herpesvirus (HHV) 3. Variceller er det sygdomsbillede som ses ved en primær infektion, mens herpes zoster ses ved reaktivering eller reinfektion med dette virus. Virus er kun patogent for mennesket, smitten synes at ske via indåndingsluften til respirationsvejene, hvorfra virus spredes hæmatogent i patienten. Inkubationstiden er 10 – 23 dage, oftest 14 – 15 dage. Variceller ses over hele verden og kan optræde både som endemi og epidemi. Den ses hyppigst hos børn mellem fem og ni år.
Subkliniske infektioner er beskrevet, men de er sjældne. Det mest karakteristiske kliniske symptom er et asynkront udbrud af små lyserøde maculae, som i løbet af få timer omdannes til papler og vesikler der brister og danner sårskorpe. Sygdommen varer i reglen 7 – 10 dage og efterlader langvarig immunitet, selv om virus persisterer i værtsorganismen i en latent form (3, 4, 5, 8).
Orale manifestationer udvikler sig i samme periode som de nævnte kutane udbrud. Der kan ses enantem på kindslimhinderne, men det mest markante og hyppigste fund er skarpt afgrænsede papler eller vesikler, der ses spredt i mundslimhinden, især i ganen, på gingiva og på tungen (Fig. 3. A). Der er i reglen få, sjældent mere end 10. De eroderer hurtigt og efterlader runde, lidt forsænkede ulcerationer, der er dækkede af fibrin og derfor er gullige. De er 2 – 5 mm store og er i helingsfasen omgivet af en rød halo. De er ømme, men i reglen ikke smertefulde, og heler uden ardannelse i løbet af 8 – 10 dage. De orale læsioner anses for en vigtig smittekilde. Det er en klinisk erfaring at de er meget almindelige, men systematiske opgørelser er ikke publiceret.
Herpes zoster
Herpes zoster (helvedesild) eller blot zoster, som sygdommen ofte kaldes, er en lokaliseret, akut, infektiøs, neurodermal lidelse, der er forårsaget af varicella-zoster-virus og karakteriseret ved tydeligt afgrænsede, segmenterede, papulovesikulære læsioner, der næsten altid er unilaterale og typisk er ledsaget af – undertiden også forudgået af – kraftige neuralgiforme smerter.
Variceller og zoster skyldes som nævnt det samme herpesvirus (HHV 3), der betegnes varicella-zoster-virus (VZV). Variceller er det sygdomsbillede som ses ved en førstegangsinfektion, mens zoster ses ved reaktivering af latent virus fra en tidligere infektion. Den væsentligste årsagsfaktor er et svækket cellemedieret immunforsvar mod VZV.
Zoster er globalt udbredt og viser ingen årstidsvariationer. Der er ingen kønsforskelle hvad angår modtagelighed. Sygdommen forekommer især i de ældre aldersgrupper; flere end halvdelen af patienterne er over 45 år (3, 4, 5, 8).
Det reaktiverede virus der har befundet sig i en latent form i et ganglie, bevæger sig derfra langs sensitive nervebaner til en hud- eller slimhindeoverflade, hvor der opstår papler og vesikler sv.t. bestemte nervegrenes udbredelse. Grænsen til det omgivende sunde væv er i reglen ganske skarp. Hos nogle patienter er der et prodromalstadium med paræstesier eller neuralgiforme smerter i området, som kan blive ganske ømt. Derefter bryder et eksantem/enantem ud med dannelse af papler og vesikler, som senere omdannes til ulcerationer. Feber, kvalme og almen utilpashed er ikke usædvanlig.
Intraoralt udbrud af zoster vil kunne forekomme i et hvilket som helst område i mundslimhinden, men ses oftest i områder innerveret af n. trigeminus. Den maksillære gren af n. trigeminus (V) innerverer slimhinden i den hårde og bløde gane, overlæben og dele af kindslimhinden. Den mandibulære gren dækker de forreste to tredjedele af tungen, underlæben, den øvrige kindslimhinde samt mundbunden. Slimhinden i den bageste tredjedel af tungen, tonsillerne og oropharynx forsynes af n. glossopharyngeus (IX). Den tværstribede muskulatur i den bløde gane innerveres af n. accessorius (XI). Smagsceller i ganen og de forreste to tredjedele af tungen forsynes fra n. facialis (VII). Intraoralt udbrud af zoster vil kunne forekomme når en hvilken som helst af de nævnte nerver afficeres med aktivt VZV, dog især de nerver som har sensoriske baner til slimhindeoverfladen. Ved intraoralt udbrud har det latente virus ofte befundet sig i ganglion geniculi eller trigeminale, hvorfra det spredes langs nervegrenene til overfladen. Hvis anden eller tredie gren af n. trigeminus er afficeret, optræder der i reglen, men ikke altid, udbrud på huden samtidig med dem i mundslimhinden. Udbrud på ansigtshuden uden intraoralt udbrud forekommer også.
Ved et karakteristisk udbrud af zoster i mundslimhinden ses et kraftigt enantem i et afgrænset, næsten altid unilateralt område (Fig. 3. B). I enantemet ses udbrud af vesikler, som hurtigt brister og efterlader fibrindækkede ulcerationer. Forandringerne ligner dem man ser ved akut herpetisk stomatitis, men er i modsætning til disse lokaliseret til et afgrænset område, der næsten altid er unilateralt, og i reglen overskrider de ikke midtlinjen, hvis de når dertil. I modsætning til intraoral recidiverende herpes simplex er der ved zoster udtalt ømhed og smerte, og udbruddet ses ikke kun i den stramt bundne slimhinde, men undertiden fx i kindslimhinden. Prodromale smerter kan mistolkes som tandpine. Ved udbrud af zoster på gingiva kan der opstår osteomyelitis og knoglenekrose i den underliggende knogle, hvilket kan medføre eksfoliation af sekvester og af en eller flere tænder (24).
Acyklovir har virkning på VZV, men ikke så effektivt som på herpes simplex. Til immunkompetente patienter anbefales en dosering af tabletter a 800 mg 5 ¥ dgl. i syv dage. Nyere antivirale midler til behandling af zoster er famciclovir og valaciclovir. Selv ved rent intraoralt udbrud af herpes zoster bør patientens læge straks orienteres, da der er risiko for videre udbrud ad andre nervegrene af samme hjernenerve.
Infektiøs mononukleose
Dette er en infektiøs, febril sygdom, som især forekommer hos børn og unge voksne; hos helt små børn og hos voksne over 40 år er den sjælden (8, 25). Infektiøs mononukleose (IM) er forårsaget af et herpesvirus, som kaldes Epstein-Barr virus eller humant herpesvirus 4 (HHV 4). De kliniske symptomer er karakteriseret ved feber, pharyngotonsillitis, forstørrede lymfeknuder (især de cervikale kan være voldsomt hævede og ømme), hovedpine, malaise og i ca. halvdelen af tilfældene forstørret milt. Kun patienter som ved infektionen er seronegative for EBV, udvikler dette sygdomsbillede. EBV-infektion er meget udbredt, og langt de fleste smittes i en tidlig alder og får en subklinisk infektion. En primær infektion efter 14 – 15-års-alderen giver i halvdelen af tilfældene anledning til en akut IM. Selv om der ved et sådant udbrud i reglen er orale og faryngeale symptomer, er ingen af dem diagnostiske.
Orale symptomer som unilateral perikoronit, bilateral submandibulær lymfadenit og akut gingivit kan være første tegn på sygdommen. Hos de fleste patienter udvikles en pharyngotonsillitis (Fig. 3. C) og i tilslutning hertil dannes ofte et hvidligt, gråligt eller grønligt ekssudat. Pseudomembraner i fauces og pharynx ses i ca. en tredjedel af tilfældene, og i cavitas oris ses de hos ca. 10 %. Hos mellem 25 % og 50 % af patienterne ses dannelse af petekkier i ganen ved overgangen mellem palatum durum og molle. De kan være særdeles markante og optræder tidligt i sygdomsforløbet, men forsvinder spontant ved afslutningen af det akutte stadium. Samtidig kan der optræde en akut gingivit. Hos op mod 80 % af patienterne med akut IM kan Epstein-Barr virus isoleres fra spyttet.
Der kendes ingen kausal terapi, og de orale forandringer kræver ingen særlig behandling, de forsvinder efter sygdommens akutte stadium.
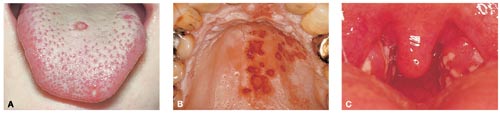
Fig. 3. A: Skoldkopper på tungeryggen af en seksårig dreng. Der ses erosioner. De orale manifestationer optræder samtidig med de kutane. Ømheden kan give anledning til spisebesvær. B: Herpes zoster i ganen hos midaldrende mand. Der ses ulcerationer efter bristede vesikler med et kraftigt enantem som baggrund. Karakteristisk er den skarpe afgrænsning som ikke overskrider midtlinjen. C: Orale forandringer hos yngre kvinde med infektiøs mononukleose. Der ses hævelse, enantem og belægninger på tonsiller og svælgvæg.
Lymphoma Africana (Burkitts tumor)
Epstein-Barr virus har kausal betydning ved andre sygdomme med orale forandringer. Virus er co-faktor ved udvikling af en stor del af tilfældene af det højmaligne non-Hodgkin B-celle lymfom, der betegnes Burkitts tumor eller lymphoma Africana. To vigtige co-faktorer er immunsuppression, der hos mange af patienterne er fremkaldt af malaria og en kromosomanomali (26). Lymfomet ses fortrinsvis hos børn, og især i det tropiske Afrika og i New Guinea, men forekommer også under mere nordlige himmelstrøg. Det er multifokalt og ses især i kæberne, i knoglemarven og i postorbitale og i gastrointestinale regioner. I kæberne udvikles lymfomerne i reglen i molar- og præmolarområdet, noget hyppigere i overkæben end i underkæben, men undertiden i alle fire kvadranter. Løsning, vandring og ømhed af tænder kan være det første tegn på tumors udvikling. Hurtigt efter opstår betydelig hævelse af kæberne og af omgivende bløddele.
Kemoterapi har umiddelbart en dramatisk effekt på tumorerne, men langtidsprognosen er kun god for ca. halvdelen af patienterne.
Oral håret leukoplaki
En tredje sygdom med orale forandringer, hvor Epstein-Barr virus tilskrives kausal betydning, er den såkaldte orale hårede leukoplaki (OHL). Denne diagnose er brugt om uafskrabelige, uregelmæssige, oftest bilaterale, let eleverede, hvide pletter på tungens siderande, især observeret hos HIV-inficerede, men også set hos patienter der er immuninkompetente af anden grund. Navnet er uheldigt, da der ikke optræder hår i læsionen, og der ikke er tale om en leukoplaki (3, 8). Det er ikke en prækankrose.
Det kliniske billede er forskelligt på den dorsale del af margo linguae, hvor der er filiforme papiller, og den ventrale del, som er uden papiller. I det papilbærende område ses hvide, eleverede, korte og let bølgede streger, mens man i det ikke-papilbærende område ser mere eller mindre konfluerende hvide papler af varierende størrelse, men ingen streger. I biopsier fra papilbærende områder ses histologisk accentuerede filiforme papiller, som har givet anledning til betegnelsen »håret«. De ses ikke i biopsier fra ikke-papilbærende områder. I de øverste epitellag i OHL, umiddelbart under den keratiniserde overflade, ses karakteristiske store, lyse celler. I disse og i den øverste halvdel af epitelet i det hele taget er påvist EBV-genom og EBV-antistof, som tyder på en aktiv infektion i epitelcellerne. Virus antages at stamme fra spyttet, hvorfra det trænger ind i epitelet. EBV anses således for at være en væsentlig ætiologisk faktor for udvikling af OHL.
Sygdommen udvikles hos patienter med et lavt T4 lymfocyttal og ses derfor især hos patienter med ubehandlet AIDS eller hos HIV-inficerede i de sidste år før og når de udvikler AIDS. Den kan således være en vigtig diagnostisk markør.
Differentialdiagnose over for kronisk gærsvampeinfektion på tungens siderand kan være meget vanskelig, da tilstandene klinisk kan se ens ud. I mange tilfælde er OHL inficeret med Candida eller anden gærsvamp, og undertiden bliver forandringer bilateralt på tungens siderande diagnosticeret som OHL, men viser sig ved nærmere undersøgelse at være kronisk hyperplastisk kandidose. Som en følge af den vanskelige differentialdiagnose over for hyperplastisk kandidose er der en stigende tilbøjelighed til at kræve påvisning af EBV i læsionerne (med in situ-hybridisering eller immunhistokemi) for at acceptere dem som OHL. Hvis OHL defineres på denne måde, kan diagnosen altså ikke mere stilles ved klinisk og histomorfologisk undersøgelse, bortset fra de tilfælde hvor de kliniske forandringer forsvinder alene efter antimykotisk behandling. De kliniske forandringer ved OHL kan være reversible. I nogle tilfælde er det lykkedes at få OHL til at forsvinde – i al fald midlertidigt – ved antiviral behandling eller ved behandling der forbedrer patientens immunstatus. Da OHL netop er et udtryk for patientens immunstatus, og sygdommen ikke giver anledning til generende lokale symptomer, er der ikke indikation for behandling af OHL per se.
Cytomegalovirusinfektion
Infektion med cytomegalovirus (CMV) eller humant herpesvirus 5 (HHV 5) er overordentlig udbredt. Langt størstedelen af voksenbefolkningen på alle kontinenter har antistoffer mod CMV. Sygdomsudbrud hos immunkompetente patienter er imidlertid sjældne og ses da især hos fostre og nyfødte, hvor infektionen i nogle tilfælde giver anledning til encefalit (27). En anden form for klinisk udbrud af denne infektion er en mononukleoselignende sygdom hos unge voksne. Hos immuninkompetente patienter er sygdomsudbrud derimod almindeligt med udvikling af pneumonitis, hepatitis og feber med leukopeni, som kan få alvorlige konsekvenser.
Der kendes ingen særlige orale manifestationer ved kliniske udbrud af CMV-infektioner, men virus udskilles i spyttet i betydelige mængder under og længe efter sygdomsudbruddet.
Karakteristiske intranukleære og cytoplasmatiske inklusionslegemer ses næsten altid ved mikroskopi af spytkirtelceller (foruden i celler i mange andre organer) ved autopsi af patienter som er døde af cytomegal inklusionssyge.
Humant herpesvirus 6-, 7- og 8-infektioner
Kendskabet til eksistensen af disse tre patogene herpesvirus (HHV) er af nyere dato. Der er ikke beskrevet orale manifestationer, som med sikkerhed kan tilskrives infektion med HHV 6 eller HHV 7. Ved primær infektion med HHV 6 kan opstå en eksantematøs sygdom, herunder exanthema subitum. Også mononukleoselignende sygdom og hæmatologiske syndromer er beskrevet. HHV 6 er ofte påvist i spyt og i epitel i de større spytkirtler fra voksne, dog især hos personer som er smittet med HIV eller lider af anden immunsuppression eller af Sjögrens syndrom. Det vides ikke om, og i givet fald ikke i hvilket omfang smitte kan overføres med spyttet.
HHV 7 er lymfotropt og inficerer især CD4 lymfocytter. Smitteveje og evt. kliniske manifestationer er foreløbig uafklarede.
HHV 8 er påvist i Kaposis sarkom hos HIV-smittede i talrige undersøgelser og antages at have kausal betydning for udvikling af disse forandringer. Også i orale Kaposi-sarkomer er tilstedeværelsen af HHV 8 bekræftet (28).
Orale papillomer
Betegnelsen papillom har i tidens løb været anvendt både mere og mindre specifikt. I det følgende skal ved oralt papillom forstås en lokaliseret, kronisk, eksofytisk hyperplasi i mundslimhinden, som især skyldes hyperplasi af overfladeepitelet og er fremkaldt af, eller formodes fremkaldt af et humant papillomvirus (3, 29).
Papillomer eller vorter i mundslimhinden er ikke ualmindelige. Siden ca. 1900 har man vidst at vorter på huden kunne være forårsaget af et virus, selv om først udviklingen af elektronmikroskopet gjorde det muligt at få et indtryk af dets morfologi. Først ca. 50 år senere blev papillomvirus påvist i orale papillomer. Det var velkendt at papillomer på huden såvel som i mundslimhinden kunne se meget forskellige ud, og i trekvart århundrede havde man opfattelsen af at der kun fandtes ét papillomvirus, og at den divergerende morfologi skyldtes lokale faktorer i det vævsområde hvor de udviklede sig (30). Med anvendelse af rekombinant DNA-teknik er det lykkedes at vise at der findes ca. 100 forskellige papillomvirustyper, og kun nogle af dem forekommer i papillomer. Varierende typer af humant papillomvirus (HPV) er påvist i mange forskellige forandringer i mundslimhinden, således i rygers gane, fibrøse hyperplasier, snusbetingede forandringer i mundslimhinden, leukoplakier, lichen planus, pladeepitelcellekarcinom, såvel som i normal mundslimhinde. Dette sidste fund sammenholdt med at HPV i nogle af de nævnte forandringer forekommer i så få procent at en kausal relation er tvivlsom, tyder på at i al fald nogle typer af HPV kan forekomme kommensalt i mundhulen.
For papillomer på såvel hud som slimhinde anvendes forskellige navne for morfologiske varianter. Disse anvendes langt fra altid med konsekvens eller baseret på velbeskrevne definitioner. Hvad papillomer i mundslimhinden angår er det muligt at beskrive fem arketyper baseret på deres kliniske og histologiske morfologi. De anvendte diagnoser for de orale papillomer modsvarer dem der oftest anvendes for genitale og kutane papillomer med samme morfologi. Der forekommer dog også blandingstyper og atypiske papillomer, som ikke svarer til de i det følgende beskrevne subtyper.
Orale verrucae
Disse er bredbasede med et cirkulært omrids. Overfladen er hvid pga. kraftig keratinisering. Den er ujævn med mange korte, eksofytiske udløbere, der kan være tilspidsede (akroforme) eller have afrundede spidser (akro-papilliforme). De kan være multiple, og sidder da gerne i ét eller nogle få lokalisationer, men oftest er de solitære (29). Kommissurer, tungeryg og gingiva er hyppige lokalisationer (Fig. 4. A).
Histologisk viser de en næsten symmetrisk opbygning med forlængede epiteltappe, som er kortest i periferien og tiltager i længde mod midten (Fig. 4. B). De peger alle ind mod et imaginært punkt dybere i bindevævet under læsionens centrum. Imellem epiteltappene strækker smalle bindevævspapiller sig mod overfladen (papillomatose). Overfladen er kraftigt hyperortokeratiniseret.
I publicerede undersøgelser er der påvist antigen mod HPV i epitelet i 55 – 75 % af tilfældene. Med rekombinant DNA-teknik er oftest fundet HPV 2 og 4.
Filiforme papillomer
Disse er ligeledes eksofytiske med en fingret eller filiform overflade med udløbere af forskellig længde (Fig. 4. C). De er grå eller hvide, afhængig af keratiniseringsgraden. Papillomerne er i reglen stilkede eller bredstilkede, og de er som oftest solitære (29).
Histologisk er opbygningen uregelmæssig, og der ses ingen symmetri som ved verrucae, men epiteltappe af varierende længde, nogle forgrenede. Mellem disse ses forlængede bindevævspapiller, som med deres epitelbeklædning udgør de filiforme udløbere på overfladen. Denne er moderat para- eller ortokeratiniseret. I bindevævet ses en del dilaterede kapillærer og en let lymfocytinfiltration.
Det vides ikke hvilke(n) HPV-type(r) der måtte forekomme i filiforme papillomer, da denne subtype af papillomerne kun er defineret i meget få af de hidtil udførte undersøgelser.
Orale kondylomer
Forandringerne ses som hvidlige eller grå, eksofytiske, lokaliserede hyperplasier med en uregelmæssigt knudret overflade, til at begynde med nubret (moruloid), men efterhånden groft knudret med en blomkålsagtig overflade (Fig. 5. A). De kan være stilkede, bredstilkede eller med en aflang tilhæftning, så de danner en kam. De kan være multiple og forekomme i flere regioner, men er oftest solitære (29, 31).
Histologisk er de uregelmæssigt opbyggede, og domineret af lange og brede (akantotiske) epiteltappe med mellemliggende områder af tyndt epitel. Der ses papillomatose med lange tynde, ofte forgrenede bindevævspapiller. Overfladen er kløftet og bølget og moderat parakeratiniseret. Keratinocytterne er store og eosinofile. Cellekernerne er store og lyse med tydelige nucleoli. I bindevævet ses dilaterede kapillærer og let lymfocytinfiltration.
I flere undersøgelser er fundet HPV-antigen i mere end 50 % af tilfældene. Med DNA-rekombinant teknik er især fundet HPV-6, -11, og -16, men også, omend sjældent, -2 og -32.
Især tidligere blev den påstand fremsat at udtrykket oralt kondylom kun burde bruges hvis der var tale om et papillom der var seksuelt overført. Denne opfattelse blev underbygget af det argument at det især er HPV-6 og HPV-11 der findes i såvel genitale som orale papillomer. Det er imidlertid veldokumenteret at orale papillomer med indhold af HPV-6 eller HPV-11 og med en klinisk og histologisk morfologi sv.t. de genitale også kan opstå uden genital smitte. Spørgsmålet om eventuel genital smitte må derfor dokumenteres på anden vis.
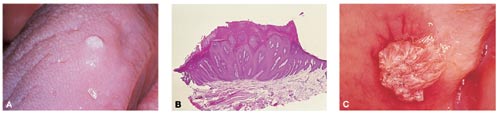
Fig. 4. A: Verruca på tungeryggen hos yngre mand. Den bredbasede tilhæftning, det cirkulære omrids og den akroforme, hvide overflade, som skyldes hyperplasi og kraftig keratinisering, er karakteristisk. B: Histologisk snit af verruca fra overlæben af 20-årig kvinde. Der ses forlængede epiteltappe som peger mod midten. De er kortest til siderne. Opbygningen er næsten symmetrisk. Mellem epiteltappene ses forlængede bindevævspapiller, der strækker sig mod overfladen (papillomatose). Hæmalun-eosin, x 16. C: Filiformt papillom med typiske lange trådformede udløbere af epitelbeklædte forlængede bindevævspapiller. Farven er grå pga. moderat keratinisering. Tilhæftningen er bredstilket.
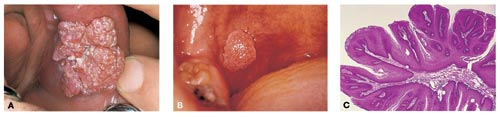
Fig. 5. A: Kondylom i venstre kindslimhinde. Der ses en uregelmæssig hyperplasi med en uregelmæssigt knudret (kondylomatøs) overflade, der er grålig som følge af moderat keratinisering. B: Oralt pladeepitelcellepapillom på forreste ganebuer hos en yngre kvinde. Tilhæftningen er stilket. Overfladen er let moruloid med dybe indskæringer, som ikke ses, men kan sonderes. Farven er let grålig som følge af ganske svag, stedvis keratinisering. C: Histologisk snit af pladeepitelcellepapillomet i Fig. 5. B. Der ses en stok af forgrenede og forlængede bindevævspapiller, som er beklædt med et stedvis ukeratiniseret, stedvis svagt parakeratiniseret flerlaget pladeepitel. Kløfterne mellem de papillomatøse ekstentioner på overfladen ses tydeligt. Epitelcellerne er lyse og kun let eosinofile sammenlignet med dem der ses i et kondylom. Hæmalun-eosin, x 40.
Oralt pladeepitelcellepapillom
Ordet er en direkte oversættelse af det engelske oral squamous cell papilloma og bruges som diagnose for en subtype af orale papillomer der er rødlige eller svagt grålige eksofytiske hyperplasier med en granulær eller moruloid overflade, hvori der er dybe kløfter som kan sonderes, men er vanskelige at se. De har en mere eller mindre bredstilket tilhæftning og forekommer oftest bagtil i ganen (Fig. 5B). De er i reglen solitære (3, 4, 29).
Histologisk er de opbygget med en epitelbeklædt hyperplastisk og forgrenet bindevævsstok (Fig. 5. C), meget lig de filiforme papillomer, men til forskel fra disse er overfladen ukeratiniseret eller ganske let parakeratiniseret, og keratinocytterne er store og lyst eosinofile med et moderat indhold af keratinfibriller. Cellekernerne er store og lyse med tydelige nucleoli. I bindevævet ses dilaterede kapillærer og en let lymfocytinfiltration.
I denne type papillomer er der fundet meget varierende procenter af HPV-DNA i forskellige undersøgelser, varierende fra 0 % til 90 %. Det er typerne HPV-6, -11 og -16, som er påvist.
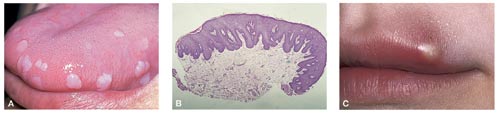
Fig. 6. A: Fokal epitelial hyperplasi (FEH) på tungeranden af en 35-årig kvinde fra Grønlands østkyst. Der ses bredbasede, bløde papler med et uregelmæssigt afrundet omrids. Farven er grålig-hvid som følge af friktionskeratose. B: Histologisk snit af FEH fra læben af en 40-årig kvinde. Overfladen er jævn, og der er næsten ingen papillomatose. Epitelhyperplasien med forgrenede epiteltappe og de små epitelceller med små mørke kerner er karakteristisk. Hæmalun-eosin, x 16. C: Molluscum contagiosum på overlæben af en ung mand. Bemærk kuppelformen, den blanke overflade og indsænkningen på toppen.
Fokal epitelial hyperplasi (FEH)
Forandringerne ved denne tilstand adskiller sig fra de fire andre papillomtyper ved at have en mere jævn overflade uden papillomatose; den kan dog være fint granuleret. Forandringerne fremtræder som bløde, bredbasede, flade eller afrundede papler (3, 8, 29) (Fig. 6. A). De kan være solitære, men er i reglen multiple, kan konfluere og kan sidde flere steder i mundslimhinden. I enkelte tilfælde ses op til ca. 100. De bliver sjældent mere end 5 – 10 mm i diameter, men hvis de konfluerer, kan de danne et større sammenhængende område. Nyligt udviklede har de gerne et uregelmæssigt omrids, mens de gamle tenderer til at blive jævnt afrundede. Hyppigste lokalisationer er læbe- og kindslimhinde, samt tungens siderand, hvorimod FEH er sjælden på keratiniseret mundslimhinde og i mundbunden. I modsætning til de andre orale papillomer, som ligner de papillomer der kan forekomme på hud eller genitalslimhinde, ses FEH kun i mundslimhinden. Farven varierer fra rødlig som den omgivende normale slimhinde over grå til hvid, afhængig af keratiniseringsgraden der varierer langt mere end for de andre papillomer. Keratiniseringen er i reglen en friktionskeratose.
Histologisk ses en jævn eller let bølget overflade uden eller med varierende grad af keratinisering (Fig. 6. B). Der ses ingen eller næsten ingen papillomatose, men et hyperplastisk epitel med forlængede, forgrenede epiteltappe, ofte med afrundede spidser og ofte med horisontale udvækster. Der ses øget celletæthed med små keratinocytter med en lille mørk kerne. Spredt i epitelet ses ofte forstørrede celler i en morfologisk abnorm mitosefase, der er gået i stå (»mitosoide celler«). I bindevævet ses dilaterede kapillærer og let lymfocytinfiltration.
FEH har i modsætning til andre orale papillomer en særlig geografisk udbredelse. Den er meget hyppig blandt eskimoer (prævalenser op til 35 %), ret hyppig blandt indianere i Nord-, Mellem- og Sydamerika, i befolkningen i Nordafrika og Lilleasien, samt hos dele af den farvede befolkning i Sydafrika. I det meste af Asien er FEH ekstremt sjælden. I den skandinaviske befolkning er den ikke helt sjælden (prævalens ca. 0,05 %). Variationerne afspejler formentlig genetisk betingede forskelle mht. at danne antistof mod de typer af HPV som findes i FEH. Med få undtagelser er der fundet HPV-13 og -32 i FEH, og disse typer findes kun sjældent i andre papillomer, og næsten aldrig i vorter på hud eller slimhinde. Ved undersøgelser for HPV-antigen har 80 – 90 % af patienterne med FEH været antigenpositive.
For alle typer af papillomer gælder at der ikke er smerter eller ømhed, medmindre de er blevet traumatiserede. Nogle patienter mærker en vis kløe i den første tid papillomerne udvikles. Som det er tilfældet med vorter på huden, kan de forsvinde spontant; det gælder især FEH. De kan dog også persistere i årevis, og det er umuligt at forudse hvordan det vil gå i det enkelte tilfælde. De andre orale papillomer fjernes i reglen uden at afvente en eventuel spontan regression, da den ikke er sandsynlig. Malign udvikling ses praktisk taget aldrig, og der findes kun nogle få beskrivelser af karcinomudvikling i store kondylomer som har siddet i lang tid.
Behandlingen er først og fremmest kirurgisk mhp. at fjerne reservoir af aktivt virus, og i nogle tilfælde også for at befri patienten for gener af ekskrescensen (3). I tilfælde af florid udbredelse af FEH må man indskrænke sig til at observere og evt. fjerne de største eller mest generende forandringer. Som nævnt forsvinder FEH spontant hos en hel del patienter efter nogle år. Medicinsk behandling (først og fremmest med interferon) har været forsøgt, men indtil videre uden overbevisende resultat.
Molluscum contagiosum
Denne sygdom skyldes infektion med et stort DNA-virus af poxvirustype, der klassificeres i familien Poxviridae. Infektionen kan give anledning til udbrud af noduli på huden, hvor de ofte er multiple. Intraorale manifestationer er yderst sjældne, men er beskrevet på tunge, på kind- og læbeslimhinde, i gane og på gingiva. De er en del hyppigere på prolabiet, hvor de har samme udseende som på huden (3, 8) (Fig. 6. C). I løbet af få dage udvikles små kuppelformede noduli med en glat overflade og en indsænkning på toppen. Histologisk ses en kraftig epitelhyperplasi med tætpakkede viruspartikler (molluscum-legemer) centralt i læsionen. Disse vandrer op i krateret, hvor de udskilles ved overfladen.
Sygdommen er selvbegrænsende, og prognosen er altid god, om end forløbet kan strække sig over måneder og undertiden år. Paplerne forsvinder spontant uden at efterlade ar. I mundhulen synes de at forsvinde hurtigere (på ca. tre uger) end på huden.
English summary
Prætorius F.
Viral infections of the oral mucosa
74–83.
Oral manifestations of viral infections occur both as localized infections of the oral mucosa per se, and as oral manifestations of a general viral infection which may be acute or chronic. The localized infections of the oral mucosa primarily cause hyperplasia of the epithelium and the adjacent connective tissue. The clinical symptoms of the oral mucosa in acute general viral infections are most often enanthema and vesicles or papules.
Oral manifestations are seen in cases of RNA-virus infections as well as in DNA-virus infections. Some of the more common or more important clinical manifestations are presented. Herpangina is an acute infectious disease caused by coxsackie virus and characterized by vesicular lesions confined to the soft palate and fauces. Vesicular stomatitis with exanthema, alias hand, foot, and mouth disease, is an acute contagious disease caused by coxsackievirus, which presents itself with macules on the hands and feet and scattered macules or vesicles in the oral mucosa. Another coxsackievirus infection with oral changes is acute lymphonodular pharyngitis. In rubeola and rubella oral symptoms may be present as well.
Human herpes viruses are DNA-viruses. Among these a primary infection by herpes simplex virus may cause acute gingivostomatitis, and may in cases of recurrence cause intraoral vesicles or herpes labialis. Another herpes virus is varicella-zoster virus. The clinical picture of oral eruptions in both diseases is described. Infectious mononucleosis and oral hairy leukoplakia are related to Epstein-Barr virus infections. Human papilloma virus may cause various types of oral papillomas. The clinical and histological picture of five archetypes are discussed: oral verruca, filiform papilloma, oral condyloma, oral squamous cell papilloma and focal epithelial hyperplasia. Finally oral manifestation of molluscum contagiosum, a focal poxvirus infection is described.
Litteratur
Hooks JJ, Jordan GW, editors. Viral infections in oral medicine. New York: Elsevier; 1982.
Lynch DP. Oral viral infections. Clin Dermatol 2000; 18: 619 – 28.
Scully C, Samaranayke L. Clinical virology in oral medicine and dentistry. Cambridge: Cambridge University Press; 1992.
Syrjänen S. Viral infections in oral mucosa. Scand J Dent Res 1992; 100: 17 – 31.
Van Wyk CW, Dreyer WP, Esquep A, Suarez M. Viral infections. In: Prabhu SR, Wilson DF, Daftery DK, Johnson NW, editors. Oral diseases in the tropics. Oxford: Oxford University Press; 1992. p.271 – 98.
Lang SD, Singh K. The sore throat. When to investigate and when to prescribe. Drugs 1990; 40: 854 – 62.
Thomas I, Janniger CK. Hand, foot, and mouth disease. Cutis 1993; 52: 265 – 6.
Neville BW, Viral infections. In: Neville BW, Damm DD, Allen CM, Bouquot JF, editors. Oral and maxillofacial pathology. 2nd ed. Philadelphia: Saunders; 2002. p. 213 – 52.
Gold E. Almost extinct diseases: Measles, mumps, rubella, and pertussus. Pediatr Rev 1996; 17: 120 – 7.
Roizman B, Whitley RJ, Lopez C, editors. The human herpes viruses. New York: Raven Press; 1993.
Mindel A. Herpes simplex virus. London: Springer; 1989.
Scully C. Orofacial herpes simplex virus infections: Current concepts in the epidemiology, pathogenesis, and treatment, and disorders in which the virus may be implicated. Oral Surg Oral Med Oral Pathol 1989; 68: 701 – 10.
Prætorius F. Herpes simplex og de orale infektioner. I: Hjørting-Hansen E, red. Odontologi ‘87. København: Munksgaard; 1987. p. 7 – 26.
Prætorius F. Orale manifestationer af herpes simplex infektion. København: The Wellcome Foundation Ltd; 1988.
Miller CS, Redding SW. Diagnosis and management of orofacial herpes simplex infections. Dent Clin North Am 1992; 36: 879 – 95.
Eisen D. The clinical characteristics of intraoral herpes simplex virus infection in 52 immunocompetent patients. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1998; 86: 432 – 7.
Spruance SL. The natural history of recurrent oral-facial herpes simplex virus infection. Semin Dermatol 1992; 11: 200 – 6.
Laferty WE, Coombs RW, Benedetti J, Critchlow C, Corey L. Recurrences after oral and genital herpes simplex virus infection: Influence of site of infection and viral type. N Engl J Med 1987; 316: 1444 – 9.
Scott DA, Coulter WA, Lamey P-J. Oral shedding of herpes simplex virus type 1: a review. J Oral Pathol Med 1997; 26: 441 – 7.
Axéll T, Liedholm R. Occurrence of recurent herpes labialis in an adult Swedish population. Acta Odontol Scand 1990; 48: 119 – 23.
Christie SN, McCaughey C, Marley JJ, Coyle PV, Scott DA, Lamey P-J. Recrudescent herpes simplex infection mimicking primary herpetic gingivostomatitis. J Oral Pathol Med 1998; 27: 8 – 10.
Lavelle CLB. Acyclovir: is it an effective virostatic agent for orofacial infections? J Oral Pathol Med 1993; 22: 391 – 401.
Raborn GW, Martel AY, Grace MGA, McGaw WT. Oral acyclovir in prevention of herpes labialis. A randomized, double-blind, multi-centered clinical trial. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1998; 85: 55 – 9.
Muto T, Tsuchiya H, Sato K, Kanazawa M. Tooth exfoliation and necrosis of the mandible – a rare complication following trigeminal herpes zoster: Report of a case. J Oral Maxillofac Surg 1990; 48: 1000 – 3.
Strauss SE, Cohen JI, Tosato G, Meier J. NIH conference. Epstein-Barr virus infections : Biology, pathogenesis, and management. Ann Intern Med 1993; 118: 45 – 58.
Magrath IT. African Burkitt’s lymphoma. History, biology, clinical features, and treatment. Am J Pediatr Hematol Oncol 1991; 13: 222 – 46.
Rawlinson WD. Diagnosis of human cytomegalovirus infection and disease. Pathology 1999; 31: 109 – 15.
Gregers G, Stage I, Lindeberg H. Humant herpesvirus type 8 i orale Kaposis sarkomer. Tandlægebladet 1998; 102: 416 – 20.
Praetorius F. HPV-associated diseases of oral mucosa. Clin Dermatol 1997; 15: 399 – 413.
Garlick JA, Taichman LB. Human papillomvirus infection of the oral mucosa. Am J Dermatopathol 1991; 13: 386 – 95.
Panici PB, Scambia G, Perrone L, Battaglia F, Cattani P, Rabitti C, et al. Oral condyloma lesions in patients with extensive genital human papillomvirus infections. Am J Obstet Gynecol 1992; 167: 451 – 8.
Søkeord for nettversjon, www.tannlegetidende.no: Infeksjon; Slimhinnelidelse; Virus
Adresse: Afdeling for Oral Patologi og Medicin, Odontologisk Institut, Det Sundhedsvidenskapelige Fakultet, Københavns Unversitet, Nørre Allé 20, DK–2200 København N