Tine M. Søland, Eivind Andersen, Marianne Tingberg, Mirna Farran, Åse Haugstvedt og Tore Solheim
Oral syfilis er en sykdom som tannleger bør kjenne til
Førsteamanuensis. Institutt for oral biologi, Det odontologiske fakultet, Universitetet i Oslo og Avdeling for patologi, Oslo universitetssykehus
Spesialist i oral kirurgi og oral medisin. Colosseumklinikken, Tønsberg
Spesialist i oral kirurgi og oral medisin. SpesDent, Oslo
Spesialist i oral kirurgi og oral medisin. Haslum
Leder for Nasjonal kompetansetjeneste for seksuelt overførbare infeksjoner; overlege. Olafiaklinikken, Oslo
Professor emeritus. Institutt for oral biologi, Det odontologiske fakultet, Universitetet i Oslo
Det er en økning i tilfeller med syfilis både i Norge og ellers i verden. Syfilis kan presentere seg i munnslimhinnen både i primær stadiet og i sekundær stadiet, noe disse to kasus er eksempler på. Derfor bør tannleger kjenne denne diagnosen.
Pasient 1 var en mann i 40-årene som i tre måneder hadde hatt et sår på høyre tungerygg. Den histologiske undersøkelsen av biopsien tatt fra området viste mange plasmaceller i det subepiteliale betennelsesinfiltratet. Dette vakte mistanke om syfilis og med positiv immunhistokjemisk farging for Treponema ble diagnosen syfilis sannsynlig.
Pasient 2 var en mann i 30-årene. Han ble henvist til oral kirurg for diagnose og behandling av multiple små knuter med en rød halo i den harde gane. De var ikke ømme ved palpasjon, men plagsomme og han hadde radierende ubehag nedover i halsen. Biopsi fra en av knutene viste mange leukocytter i epitelet, men ingen Candida hyfer ble funnet ved PAS farging. I det subepiteliale bindevevet var det tett infiltrasjon av plasmaceller, noe man kan finne ved syfilis. I epitelet så man positiv immunfarging for Treponema og diagnosen syfilis ble foreslått. Videre medisinske undersøkelser kunne bekrefte diagnosen syfilis.
Syfilis er en seksuelt overførbar sykdom som skyldes spiroketen Treponema pallidum [1]. Den kan gi mange ulike symptomer og kan forveksles med en rekke andre sykdommer (den store imitator). Syfilis deles inn i tre stadier, primær-, sekundær- og tertiærstadiet, men ikke alle smittede gjennomgår disse stadiene. Primærstadiet opptrer på smittestedet og rammer som oftest kjønnsorganene, men også munnslimhinnen kan infiseres primært i forbindelse med oral sex. Både sekundær syfilis og tertiær syfilis kan manifestere seg i munnhulen, selv om den primære infeksjonen var på kjønnsorganet. De to pasientene som er beskrevet her er eksempler på orale manifestasjoner av syfilis.
Selv om syfilis er en sjelden tilstand er det viktig at tannleger kjenner til den kliniske manifestasjonen av sykdommen. Pasienten vil være smittefarlig og det bør raskt stilles en diagnose. Fra 22.03.2019 ble syfilis (sammen med HIV og gonoré) gjort nominativt meldingspliktig mens de tidligere ble meldt anonymisert til meldingssystemet for smittsomme sykdommer (MSIS) ved Folkehelseinstituttet [2].
Pasientkasus
Pasient 1
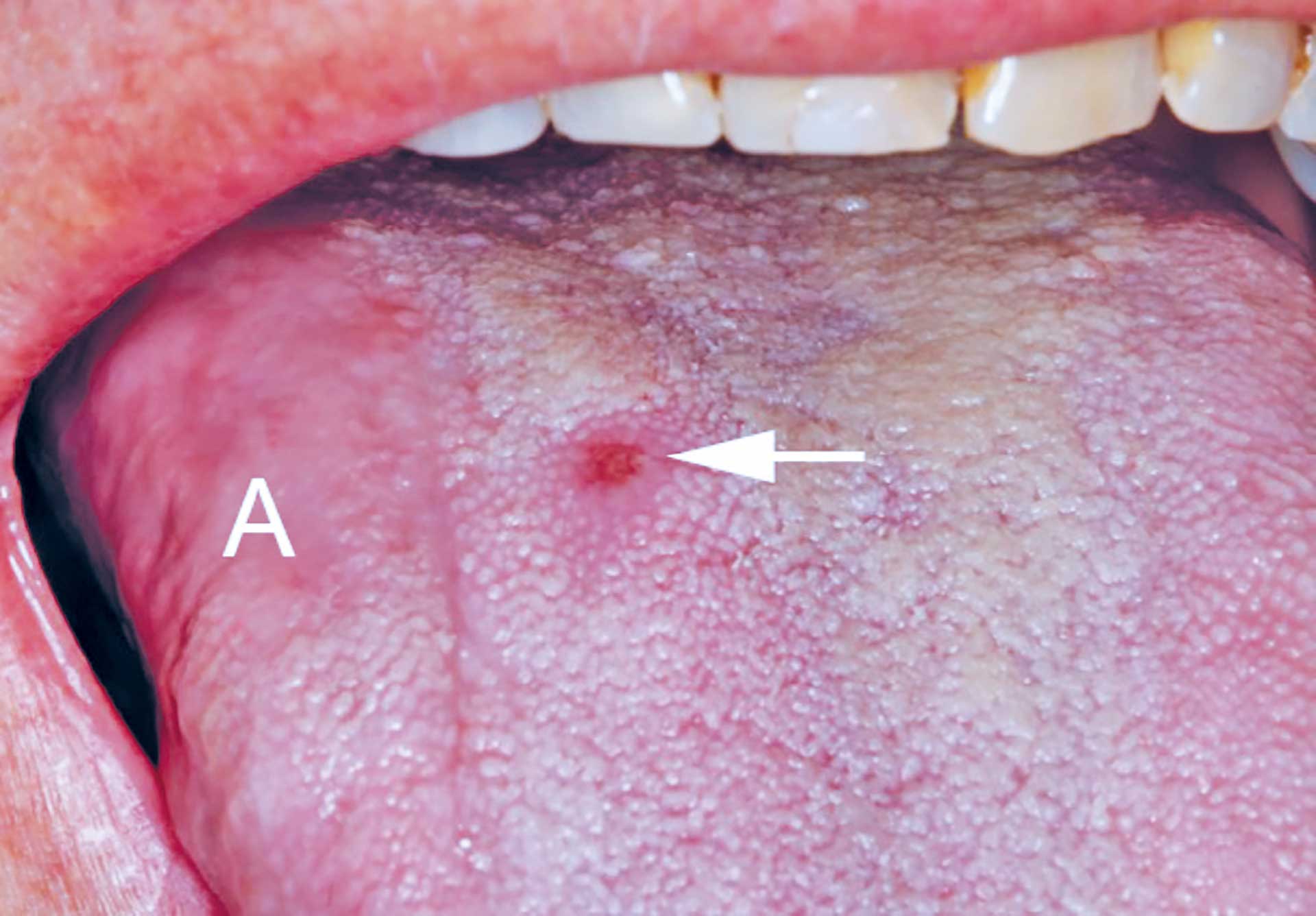
Figur 1. Pasient 1: Ulcerasjon (pil) og atrofisk slimhinne på tungen (A).
En mann i slutten av 40-årene fikk et sviende sår på høyre tungerygg. Det hadde persistert i 3 måneder og ifølge pasienten økte litt i størrelse. Han hadde ikke belastet området, men likevel skjedde ingen tilheling. Tannlegen ble urolig og henviste pasienten til oral kirurg. Hun fant ingen skarpe kanter eller andre irritamenter som kunne forårsake såret. Ulcerasjonen på tungeryggen var ca. 2-3 mm i diameter. Det var lett atrofi av tungeslimhinnen ut mot tungeranden nær ulcerasjonen (figur 1). Ellers var det ingen andre orofaciale forandringer. Det ble tatt en biopsi fra ulcerasjonen som ble sendt for histologisk undersøkelse ved Oslo universitetssykehus HF Rikshospitalet, Avdeling for patologi.
Histologi
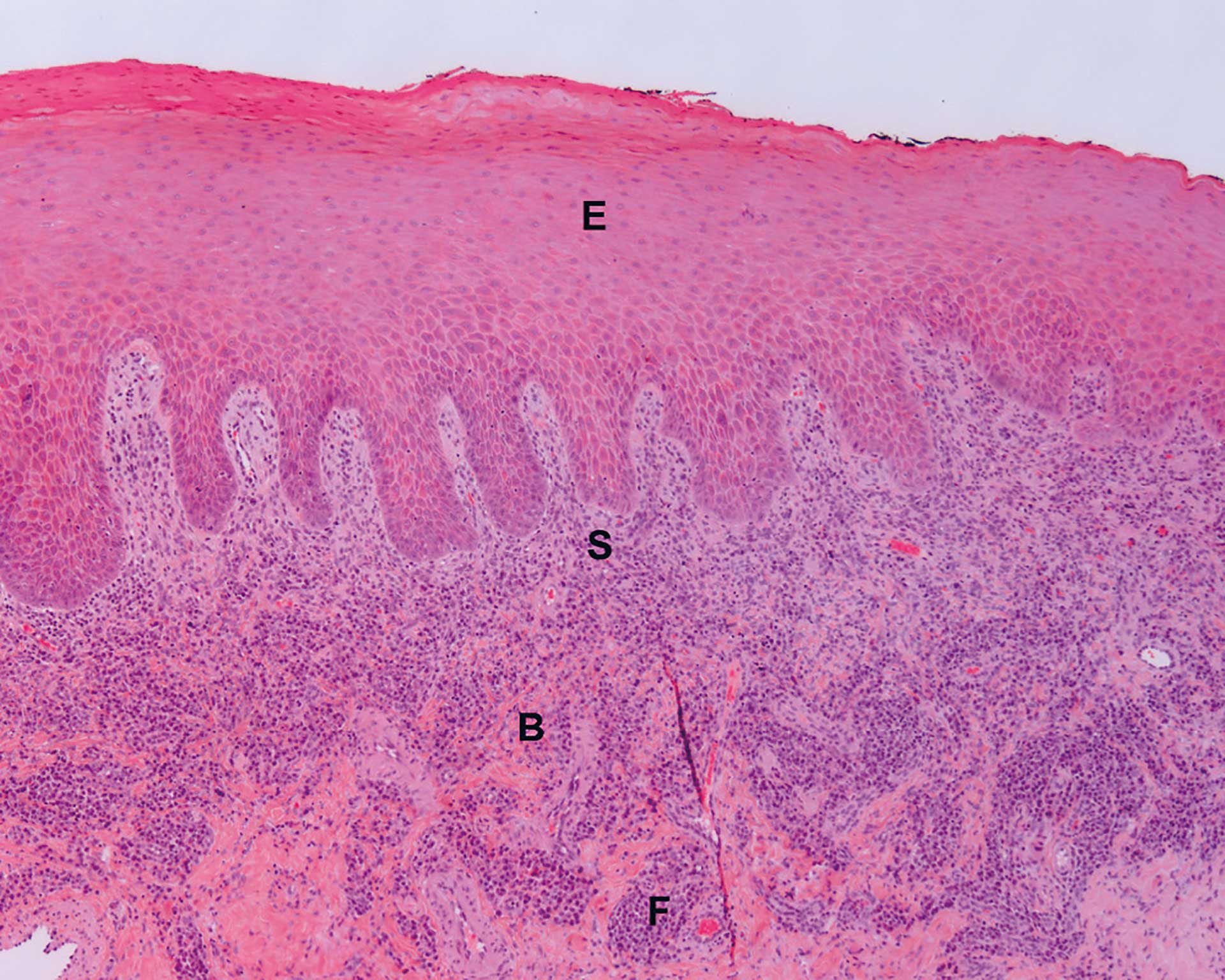
Figur 2. Pasient 1: Tungeslimhinne med tett subepitelial og dypere fokal infiltrasjon av kroniske betennelsesceller. E = epitel, B = bindevev, S = tett subepitelial infiltrasjon av kroniske betennelsesceller, F = fokale infiltrater av kroniske betennelsesceller dypere ned i vevet. (4X objektiv).
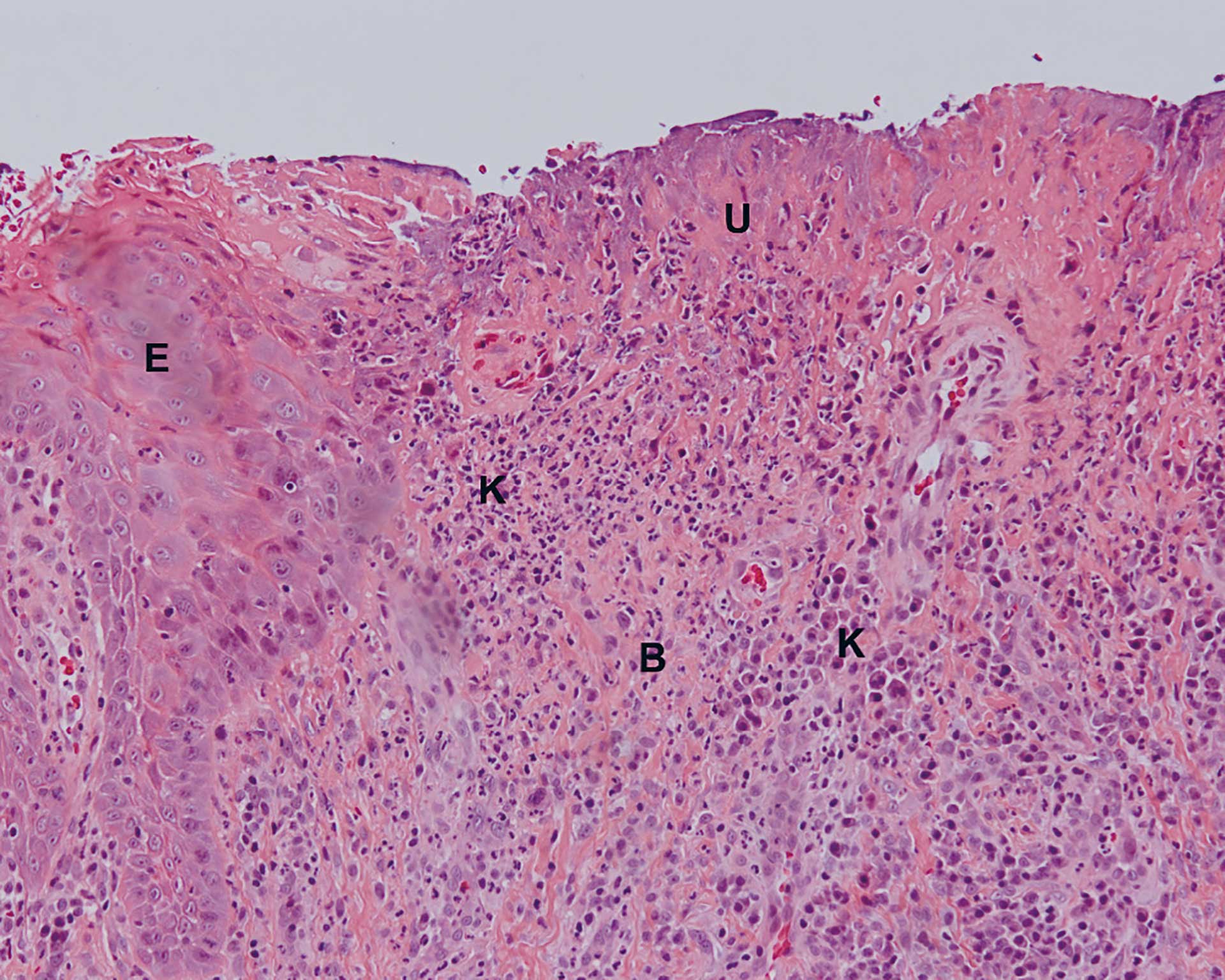
Figur 3. Pasient 1: Tungeslimhinne med ulcerasjon og tett betennelsesinfiltrat. E= epitel, U = ulcerasjon. B = bindevev, K = kroniske betennelsesceller (vesentlig plasmaceller). (10X objektiv).
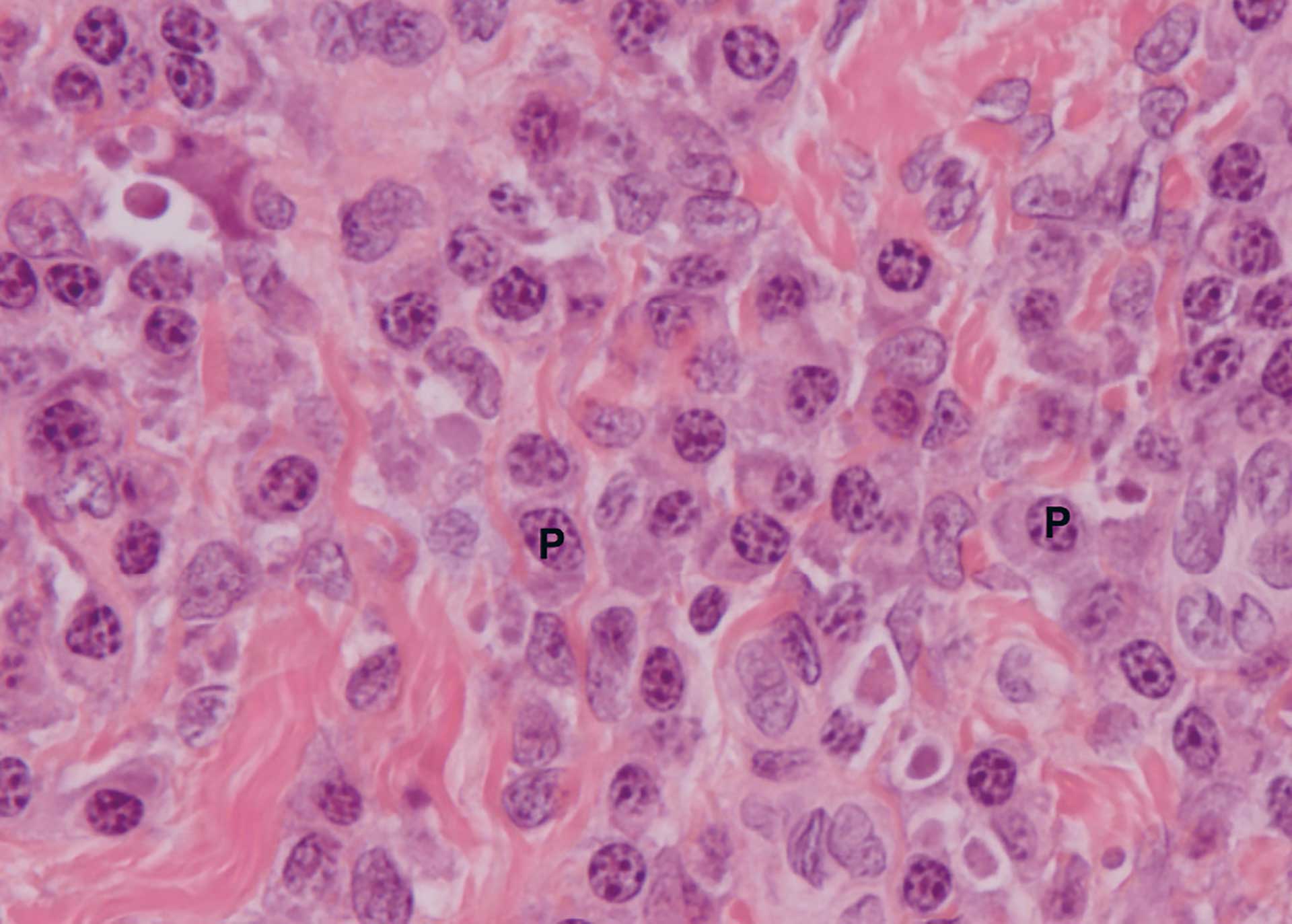
Figur 4. Pastient 1: Tett infiltrasjon av plasmaceller i bindevevet. P = plasmaceller. (60X objektiv).
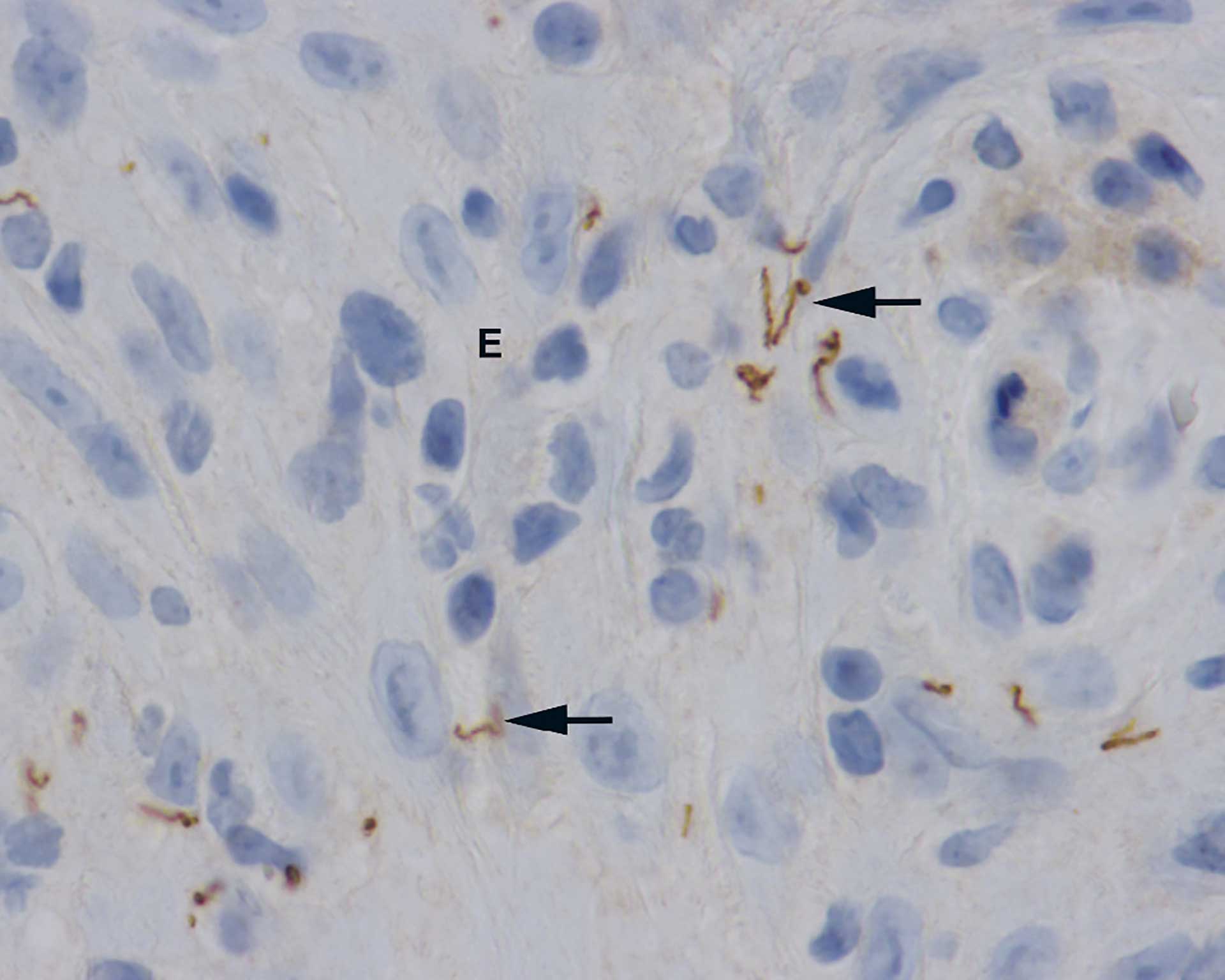
Figur 5. Pasient 1: Immunfarging for treponema mikroorganismer (spiroketer). E = epitel. Pil = spiroketer farget brunt. (60X objektiv).
Man fant en svakt parakeratinisert plateepitelkledd slimhinne med en fibrinkledd sentral ulcerasjon (figur 2 og 3). I bindevevet (dypere ned og ut til sidene) fant man et tett betennelsesinfiltrat bestående av både granulocytter og kroniske betennelsesceller. Plasmacellene dominerte i det kroniske betennelsesinfiltratet (figur 4). Spesialfarging med kappa/lambda viste at det var en polyklonal infiltrasjon av plasmaceller, forenlig med en inflammatorisk tilstand. Plasmacelleinfiltrasjonen ga mistanke om Treponema pallidum-infeksjon og det ble derfor utført immunhistokjemisk farging med henblikk på spiroketer. Denne var positiv i epitelet (figur 5) og vår diagnose ble: «Delvis ulcerert plateepitelkledd slimhinne med plasmacelleinfiltrasjon. Spiroketer påvist. Best forenlig med primær syfilis». Det ble anbefalt henvisning til lege for endelig diagnose og behandling.
Videre undersøkelser av pasient 1
Pasienten ble henvist til fastlegen som tok blodprøve. Denne var positiv for IgG. Pasienten flyttet ut av landet og etter lang tid fikk man kontakt med ham. Han ville ikke at videre opplysninger om han skulle tas med i artikkelen, men bekreftet at vi fikk bruke den informasjonen som vi allerede hadde fått.
Pasient 2
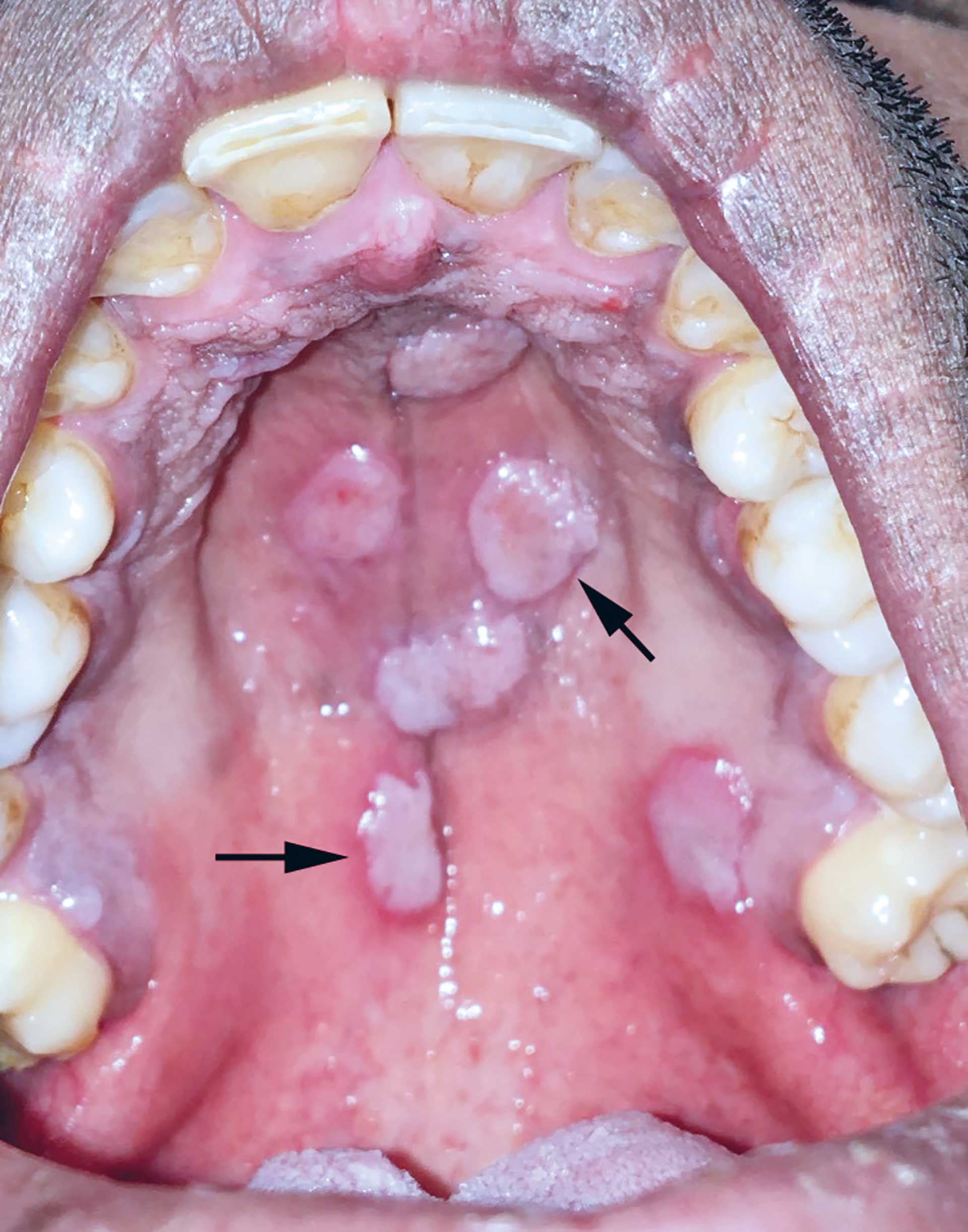
Figur 6. Pasient 2: Ganeslimhinnen hos pasienten med soppformede utvekster (piler).
En mann i 30-årene ble henvist til spesialist for utredning og behandling av multiple slimhinnefargede noduli/soppformede utvekster med erytematøs halo og med diameter på ca. 5 mm sentralt i den harde gane (figur 6). Utvekstene var ikke palpasjonsømme i seg selv, men ble oppfattet som sjenerende og pasienten følte et ubehag radierende bakover i halsen. Pasienten mente han først ble oppmerksom på forandringene ca. 4 måneder før tannlegetimen.
Pasienten beskrev seg selv som frisk ved konsultasjon hos oralkirurg, og informerte om at siste legebesøk var for ca. ett år siden. Han brukte ingen medisiner. Det ble tatt eksisjonsbiopsi av en av utvekstene som ble sendt til histologisk undersøkelse til Oslo Universitetssykehus HF Rikshospitalet, Avd. for patologi.
Histologi
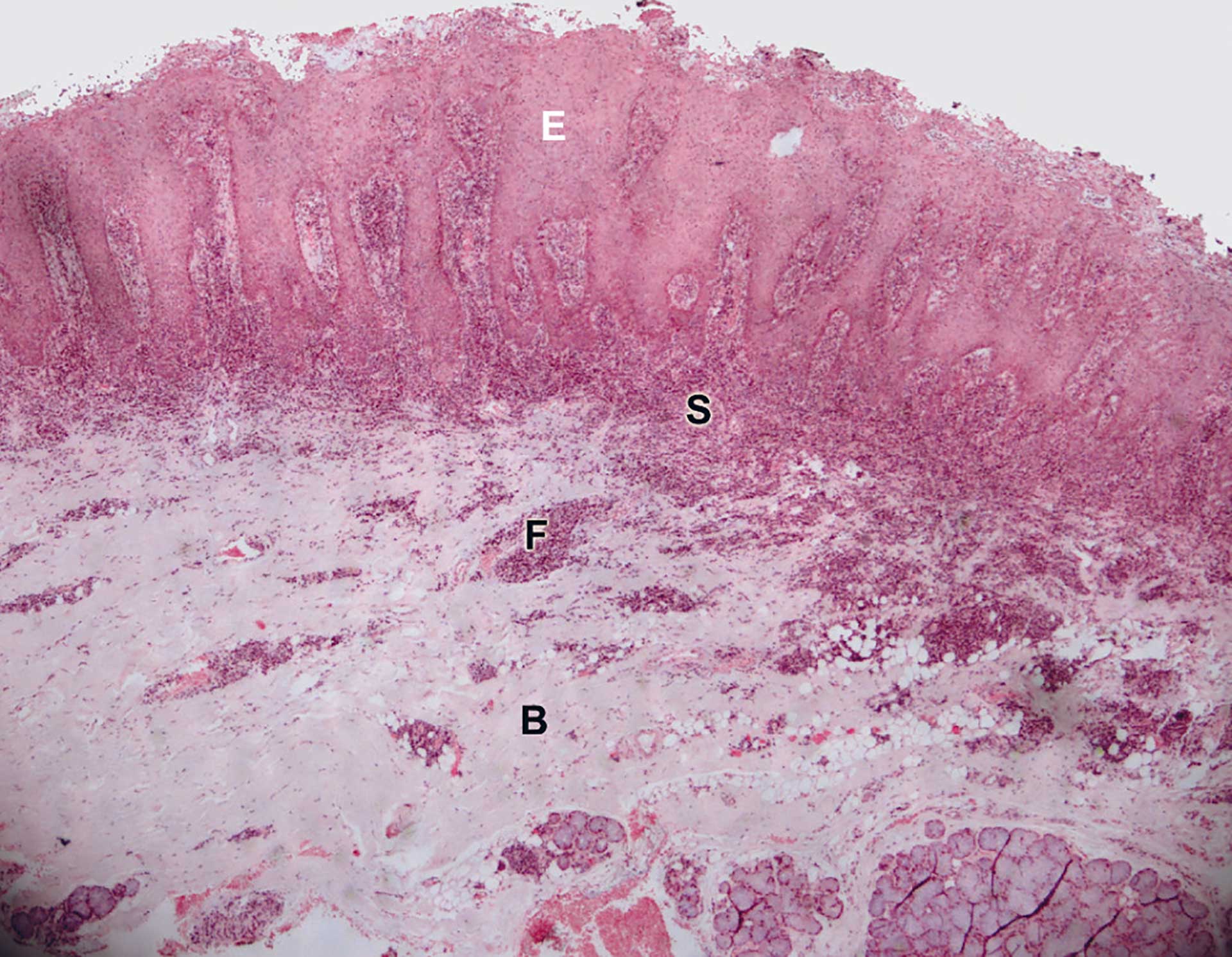
Figur 7. Pasient 2: Oversiktsbilde fra frembuktet ganeslimhinne. Tett subepitelial og fokalt dypere infiltrasjon av betennelseceller. E = epitel, B = bindevev, S = tett subepitelial infiltrasjon av kroniske betennelsesceller, F = fokale infiltrater dypere ned. Basalt sees også litt mucøst kjertelvev. (4X objektiv).
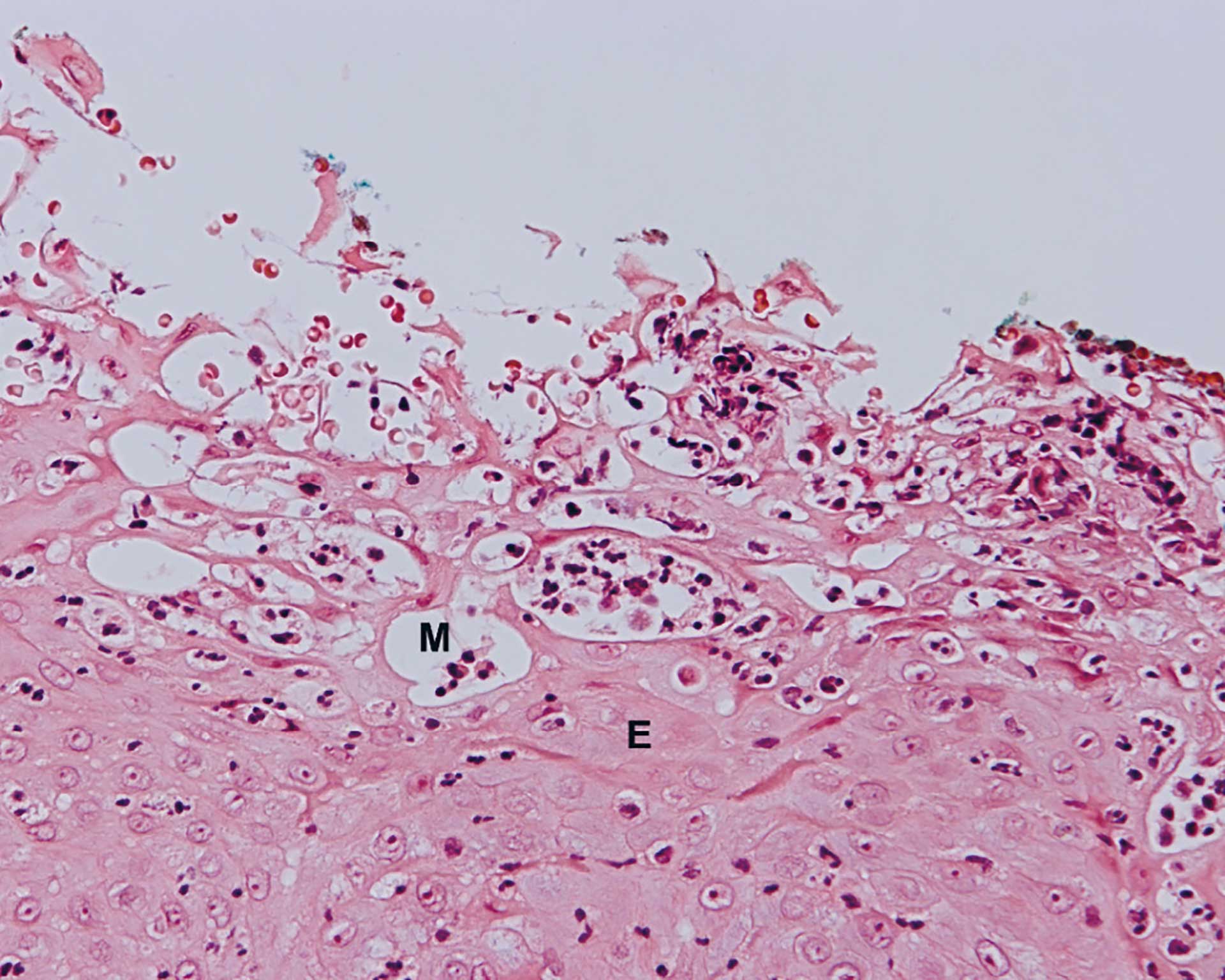
Figur 8. Pasient 2: Ytre deler av plateepitelet med mikropustler. E = epitel, M = mikropustel (ga mistanke om Candida infeksjon). (20X objektiv).
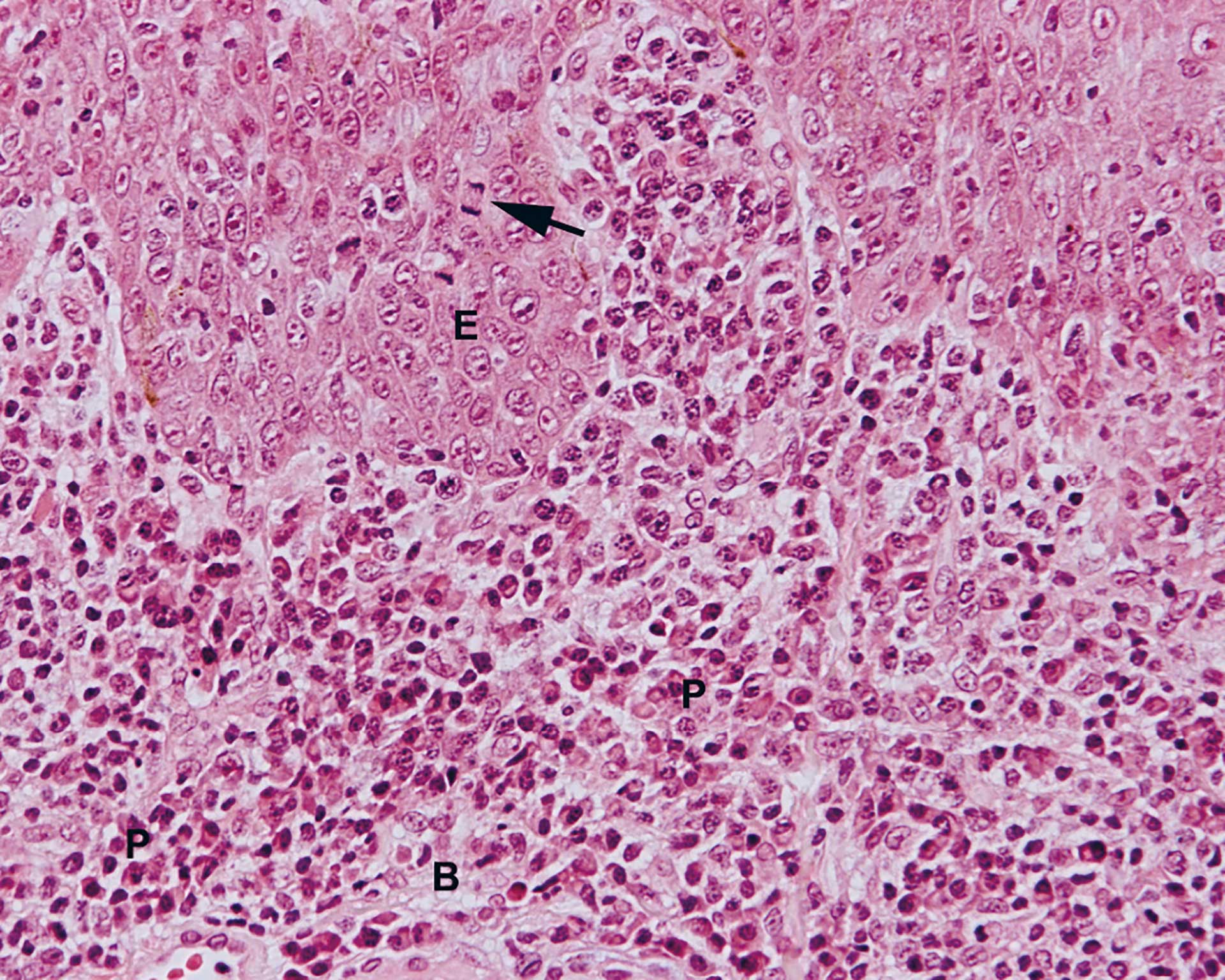
Figur 9. Pasient 2: Overgang mellom epitel og bindevev med tett subepitelial infiltrasjon av plasmaceller. E = epitel B = bindevev. P = plasmaceller. Pil = mitose. (20 X objektiv).
Det ble funnet en frembuktet slimhinne som var kledd av et parakeratinisert og noe hyperplastisk flerlaget plateepitel (figur 7). Det ble observert store mengder leukocytter intraepitelialt som samlet seg i mikropustler like under epiteloverflaten (figur 8). PAS-farging med henblikk på Candida som man kunne mistenke, var imidlertid negativ. Epitelet sendte lange utløpere ned i det underliggende bindevev og det var et noe urolig basalcellelag og en økt mitosefrekvens. Subepitelialt var det tett infiltrasjon av kroniske betennelsesceller hvorav de fleste var plasmaceller (figur 9). Det ble funnet fokale perivaskulære betennelsesinfiltrater dypere ned i vevet, inklusiv i fettvevet. Spesialfarging med henblikk på spiroketer ga positivt resultat. Diagnose ble: «Spiroketinfisert slimhinne med plateepitelhyperplasi og intens plasmacytær kronisk inflammasjon. Best forenlig med sekundær syfilis».
Videre undersøkelser og behandling av pasient 2
På bakgrunn av det histologiske svaret ble det rekvirert blodstatus hos fastlegen og innhentet samtykke for videre henvisning til Olafiaklinikken. Der kom det frem at pasienten tidligere stort sett hadde vært frisk bortsett fra kjent herpes genitalis. Han hadde noen måneder tidligere oppsøkt sin fastlege grunnet sår i munn og på penis samt fordi han hadde følt seg trett i en lengre periode. Sykehistorien og symptomdebut var noe uklar.
Ved undersøkelse på Olafiaklinikken hadde pasienten forstørrede lymfekjertler på hals og nakke. I munnen fant man konfluerende utvekster i ganen samt fissur og rubor på penis, men ingen tydelig hard sjanker (ofte smertefritt sår med opphøyd kant og rød bunn).
Serologi var positiv for spesifikke Treponema antistofftester (Treponema pallidum IgM og Treponema pallidum hemagglutinasjonstest (TPHA) ++++), samt syfilis reagin på64. Ved hjelp av PCR analyse ble det påvist både Treponema pallidum DNA fra sårsekret i munnen og Herpes type 2 DNA fra penisfissur.
Smittetidspunktet var usikkert, men kunne passe med sekundær syfilis med affeksjon av slimhinner (her oralt). Pasienten fikk antibiotikabehandling med benzatinpenicillin (Tardocillin). Ved kontroll 3 måneder senere fant man redusert syfilis titer (lues reagin) på 8 som ved vellykket behandling. Titer var på henholdsvis på 4 og 2 ved kontroll etter 6 og 12 måneder.
Skriftlig samtykke til publisering er innhentet fra begge pasienter. Publiseringen er godkjent av Personvernombud ved Oslo universitetssykehus HF.
Diskusjon
Historie
Det første tilfellet av ervervet syfilis ble beskrevet i Norge i 1518. Veneriske sykdommer og kopper ble den gang slått sammen og kalt pokker. Fra 1710 til 1850 var det en økning i syfilis som da ble kalt radesyke. Sykdommen var spesielt utbredt på Sør- og Vestlandet. I alt ble 15 radehospitaler opprettet i de større byene. Under andre verdenskrig blusset syfilis betydelig opp. I 1943 ble det registrert 2773 tilfeller av ervervet syfilis og hele 79 tilfeller av medfødt syfilis i Norge [3]. I USA var år 2000 et absolutt lavår med 2,1 tilfeller av syfilis per 100 000 innbyggere. I 2017 var antallet økt til 9,5 per 100 000. Økningen skyltes vesentlig menn som har sex med menn [2] [4] [5]. Høyest var frekvensen i Nevada med 20.0 tilfeller per 100 000.
Forekomst
Det er registrert en økning av nye tilfeller med primær- eller sekundærsyfilis på 951% i Storbritannia i perioden 1999-2008 [6]. En dramatisk økning er også registrert i USA om enn ikke så voldsom [7]. I Øst-Europa, spesielt i visse områder av Russland, er frekvensen svært høy [8] [9]. I områdene Khakassia og Tyva er prevalensen etter upubliserte opplysninger fra russiske helsemyndigheter på mer enn 1 % av befolkningen [10]. På verdensbasis er det i 2012 anslått at det forekommer ca. 18 millioner nye kasus hvert år [11].
I Norge har det totale antallet tilfeller med syfilis økt fra 56 tilfeller i 2008 til 206 tilfeller i 2019. Dette er en økning på 268%. I hovedsak har antallet tilfeller økt blant menn som har sex med menn (fra 43 tilfeller i 2008 til 171 tilfeller i 2019, en økning på 298%), men det er viktig å merke seg at syfilis nå også forekommer hyppigere blant heteroseksuelle menn og kvinner enn tidligere (13 tilfeller i 2008 til 35 tilfeller i 2019, en økning på 169%). De fleste tilfeller i 2019 var i Oslo (n=109) og Akershus (n=19). Deretter følger Rogaland (n=16) og Hordaland (n=16) [2]. Mange menn som har sex med menn smittes av syfilis i munn og hals [3].
Klinikk
Oralt opptrer primær syfilis etter oral sex og kan være den eneste manifestasjonen av infeksjonen [12] [13] [14]. Spiroketen smitter mye lettere enn HIV [7]. Primær syfilis manifesterer seg som en oral ulcerasjon som ofte har vollformede kanter (sjanker). Ulcerasjonen kan være smertefri [1] og vil tilhele spontant i løpet av 3 til 8 uker [7]. Hos pasient 1 hadde ulcerasjonen persistert i 3 måneder. Primær syfilis kan også vise seg som en åreproliferasjon og ligne et teleangiektatisk granulom [7]. Som regel finner man regional lymfadenopati uten smerter [7] [14].
Sekundær syfilis kan overlappe med det primære stadiet [15], men vanligvis utvikles sekundær syfilis 2 måneder til 2 år etter smitte med spiroketen og opptrer hos ca. 50 % av pasientene som ikke er blitt behandlet i primærstadiet [3]. Infeksjonen er generell og gir flere symptomer, hvor av tretthet er det vanligste. Dette var et symptom hos pasient 2. Både hud og slimhinner kan rammes og som regel starter det som et makulopapuløst utslett på truncus og proksimale deler av ekstremitetene (kalles roseola), eventuelt også med utslett i håndflater og fotsåler. Utslettet ligner mer på pityriasis rosea eller guttat psoriasis enn erytema multiforme slik det har vært beskrevet av Hertel og av Strieder [13] [14]. På den orale slimhinne arter sekundær syfilis seg som regel i form av røde flekker som kan være litt polyppøse, men hos 30 % av pasientene kommer det spongiose/intercellulært ødem i epitelet og klinisk kan man da se hvitlige flekker, såkalte mukøse flekker. Disse kan være dekket av en fibrinøs pseudo-membran [16]. Noen ganger er de orale forandringene sopplignende og buler ut som hos pasient 2 og kan dermed ligne på virusinduserte papillomer og kalles kondyloma lata [7]. Basert på utseendet har de mukøse flekkene blitt delt i opphevet plakktype som ofte er ulcerert og en hvit plakktype som er verrukøs [17]. I en oversiktsartikkel deles de orale manifestasjoner i tre typer. Det er makulære syfilider som er faste, lett hevede røde flekker, papulære syfilider som er faste hevede noduli med et grått senter som kan vise seg å være en ulcerasjon og mucøse flekker som ofte kan være ulcererte med erytematøs begrensning [18]. Hyppigste lokalisasjoner er lepper og tunge [16]. Andre symptomer ved sekundær syfilis er lymfadenopati uten smerter, sår hals, generell sykdomsfølelse og hodepine. Pasient 2 hadde lymfadenopati og rapporterte om ubehag bakover i halsen. I tillegg kan pasienten ha feber, vekttap, muskel- og skjelettsmerter [7] [19].
Syfilis er kjent som den store imitator, spesielt i andre stadium [20]. Ved sekundær syfilis kan de orale manifestasjonene variere en god del. De er ofte atypiske og de kan lett bli mistolket slik at diagnosen ikke blir stilt [21]. Hos en pasient fra Italia debuterte sekundærstadiet i form av leukoplakilignende hvite flekker. Dette gjorde at man først mente det var en candidainfeksjon [22]. I tillegg kan pasienten ha allmennsymptomer som nattlig feber, frysninger og smerter, inklusiv leddsmerter [23]. De orale manifestestasjoner kan være de eneste ved sekundær syfilis. I en undersøkelse fra Frankrike viste det seg at det da tok i gjennomsnitt 8,8 måneder til man fikk stilt rett diagnose, mens det bare tok 1,7 måneder hvis det var hudmanifestasjoner [24]. Det kan se ut som om tannleger kjenner syfilis for dårlig og har vanskelig for å mistenke syfilis. Som regel tenker klinikeren først på flere andre ulike differensialdiagnoser da det kliniske bilder varierer så mye, noe en undersøkelse av 19 pasienter med oral syfilis viste [25].
Sekundær syfilis tilheler spontant etter 3 til 12 uker og pasienten går over i en periode kalt latent syfilis som kan vare ut livet [26]. Her er pasientene symptomfrie, men har positiv serologi [27]. Ca. 30 % av de ubehandlede pasientene utvikler tertiær syfilis [7]. Her kan det oppstå granulomatøs betennelse med nekrose (gumma) i hud/slimhinner og skjelett samt nevrologiske og psykiatriske manifestasjoner og hjerte-kar affeksjon [27].
Syfilis er 77 ganger så hyppig hos personer som lever med HIV enn hos HIV negative og pasienter med syfilis får lettere HIV infeksjon [1] [20] [23]. Pasienter med HIV koinfeksjon kan falle saktere i lues reagintiter etter behandling, men dette oppfattes ikke som behandlingssvikt. Behandlingen er den samme som hos HIV-negative personer [28].
Histologi
Ulcerasjoner med plasmacelleinfiltrasjon er vanlig og epitelet viser noe hyperplasi inn mot ulcerasjonene [6]. Man kan finne dype perivaskulære betennelsesinfiltrater, men ellers er det histologiske bildet uspesifikt [7]. Mange av de inflammatoriske cellene er plasmaceller [16]. Man kan finne betennelse i arterienes intima (endarteritt) og betennelsesinfiltrat kan også finnes perineuralt [14]. Dette er beskrevet henholdsvis som plasmacelle arteritt og plasmacelle nevritt [29]. Ved hjelp av sølvimpregnering eller antistoffbasert immunhistokjemisk metode kan man påvise korketrekkerlignende spiroketer slik som i våre to tilfeller. Immunhistokjemisk påvisning av spiroketer i epitel er ikke en helt spesifikk metode og diagnosen må derfor bekreftes ved serologisk undersøkelse [7].
Diagnostikk
I et tilfelle fra Sverige gikk det 6 måneder fra en 53 år gammel mann søkte hjelp for sårhet i munn og svelg til diagnosen syfilis ble stilt. Han hadde nesten hver måned søkt hjelp for dette. Da hadde sykdommen avansert fra primært stadium til sekundært stadium. Man trodde først det var candidainfeksjon. Når det oppsto en ulcerasjon mente man at det var en stressindusert aftøs ulcerasjon [30].
Flere serologiske tester finnes for å påvise syfilis. Sikrest er spesifikk antistofftest. Denne testen forblir imidlertid positiv hele livet etter at man er smittet med syfilis [21]. Enklere og billigere er uspesifikke komplementbindingstester som lues reagin (RPR) eller VRDI. Disse er imidlertid kvantitative og egner seg best til å følge effekten av behandlingen [3].
Behandling
Syfilis er foreløpig relativt lett å behandle. Intramuskulær injeksjon med benzathinpenicillin er førstevalg. Alternativt kan doksycyclin benyttes [6]. En enkelt dose benzathinpenicillin er nok både ved primær og sekundær syfilis [14]. Doksycyklin anbefales bare til pasienter som er allergiske overfor penicillin [1]. Det er ikke sikkert dette fører til helbredelse, spesielt om spiroketene er i sentralnervesystemet eller pasienten er immunosupprimert som ved AIDS [7]. Pasienten bør derfor følges med serologiske tester og Folkehelseinstituttet anbefaler tester etter 3,6 og 12 måneder uavhengig av immunstatus [3].
Referanser
Ficarra G, Carlos R. Syphilis: the renaissance of an old disease with oral implications. Head Neck Pathol. 2009; 3: 195-206.
Caugant D, Kløvstad H, Nilsen Ø, Whittaker R Folkehelseinstituttet: Årsrapport 2019 Overvåkning av seksuelt overførbare infeksjoner. (lest 11.08.2020)
Folkehelseinstituttet. Syfilis-en veileder for helsepersonell 2019. (lest 11.08.2020)
Kent ME, Romanelli F. Reexamining syphilis: an update on epidemiology, clinical manifestations and management. Ann Pharmacother. 2008; 42: 226-36.
Centers for Disease Control and Prevention. Sexually transmitted diseases surveillance 2017. (lest 12.08.2020)
Jones L, Ong ELC, Okpokam A, Sloan P, Macleod I, Staines KS. Three cases of oral syphilis – an overview. BDJ. 2012; 212: 477-80
Neville BW, Damm Dd, Allen CM, Chi AC. Oral and maxillofacial pathology. 4 ed Elsevier 2016. Pp 170-4.
Tichonova L, Borisenko K, Ward H, Meheus A, Gromyko A, Renton A. Epidemics of syphilis in the Russian Fedeartion: trends, origins, and priorities for control. Lancet. 1997; 350: 210-213.
Scott CM, Flint SR. Oral syphilis – re-emergence of an old disease with oral manifestations. Int J Oral Maxillofac Surg 2005; 34: 58-63.
Akovbian VA, Gomberg MA. Syphilitic vignettes from Russia.Dermatol Clin. 1998; 16: 687-90
WHO GUIDELINES for the treatment of Treponema pallidum (syphilis) 2016. (lest 11.08.2020).
Alam F, Argiriadou AS, Hodgson TA, Kumar N, Porter SR. Primary syphilis remains a cause of oral ulceration. Br Dent J. 2000; 189: 352-4.
Hertel M, Matter D, Schmidt-Westhausen AM, Bornstein MM. Oral syphilis. : A series of 5 cases. Oral Maxillofac Surg. 2014; 72: 338-45
Strieder LR, Leon JE, CarvalhoYR, Kaminagakura E. Oral syphilis: report of three cases and characterization of the inflammatory cells. Ann Diag Pathol. 2015; 19: 76-80.
Qiao J, Fang H. Syphilitic chancre of the mouth. Canad Med Assoc J. 2011; 183: 2015
de Andrade RS, de Freitas EM, Rocha BA, Gusmao E S, Filho MRM, Junior HM. Oral findings in secondary syphilis. Med Oral Patol Oral Cir Buccal. 2018; 23: e138-e143.
De Paulo LFB, Servato JPS, Oliveira MTF, Durighetto Jr AF, Zanetta-Barbosa D. Oral manifestations of secondary syphilis. Int J Infec Diseas. 2015; 35: 40-2.
Leao JCL, Gueiros LA, Porer SR. Oral manifestations of syphilis. Clinics. 2006; 61: 161-6.
Seibt CE, Munerato MC. Secondary syphilis in the oral cavity and the role of the dental surgeon in STD prevention, diagnosis and treatment: a case series study. Braz J Infect Dis. 2016; 20: 393-8.
Bunn BK, Marnewick JC, van Zyl AW, van Heerden WFP. Oral medicine case book 59: Syphilis of the oral mucosa. SADJ. 2014; 69: 172-3.
Ramirez-Amador V, Sierra Madero JG, Pedraza LE, de la Rosa Garcia W, Guevara MG, Gutierrez ER, Reyes-Teran G. Oral secondary syphilis in a patient with human immunodeficiency virus infection. Oral Surg Oral Med Oral Pathol Radiol Endod. 1996; 81: 652-4.
Compilato D, Amato S, Campisi G. Resurge of syphilis: a diagnosis based on unusual mucosa lesions. Oral Surg Oral Med Oral Pathol Radiol Endod. 2009; 108: e45-e49.
Ficarra G, Zaragoza AM, Stendardi L, Parri F, Cockerell CJ. Early oral presentation of lues maligna in a patient with HIV infection. Oral Surg Oral Med Oral Pathol 1993; 75: 728-32.
Lampros A, Seta V, Gerhard P, Isnard C, Husson C, Dupin N. Oral forms of secondary syphilis: An illustration of the pitfalls set by the great imitator. J Am Acad Dermatol. 2021; 84: 348-53.
Smith MH, Vargo RJ, Bilodeau EA, Anderson KM, Trzcinska A, Canterbury CR, Fantasia JE, Rewal YB. Oral manifestations of syphilis: a review of the clinical and histopathologic characteristics of a reemerging entity with report of 19 new cases. Head Neck Pathol. 2021; 15: 787-95.
Hanlon M, Samdal HH, Ormaasen V, Hartgill U. Syfilis – diagnostikk og behandling. E-håndboken, OUS, Olafiaklinikken; https://ehandboken.ous-hf.no/document/51214 (lest 20.02.2021)
Oslo universitetssykehus 2015. Syfilis – diagnostikk og behandling. (lest 12.08.2020)
Janier M, Unemo M, Dupin N, Tiplica GS, Potocnik M, Patel R. 2020 European guidelines on the management of syphilis. JEADV 2020. (lest 04.12.2020)
Czeminski B, Pikovski A, Meir K, Casap N, Moses AE, Maly A. Oral syphilis lesions – a diagnostic approach and histologic characteristics of secondary stage. Quintessence Int. 2011; 43: 883-9
Udd SD, Lund B. Oral syphilis: A reemerging infection prompting clinicians’ alertness. Case Rep Dent. 2016; May 18: 6295920.
English summary
Oral syphilis is a disease which should be known to dentists
Nor Tannlegeforen Tid. 2022; 132: 450–6.
Oral manifestation of syphilis may be present both in the primary stage and in the secondary stage of the disease. The latter may occur even though the primary infection may be located in another part of the body. Our two cases are examples of both primary and secondary oral syphilis. In these cases, the clinicians did not suspect syphilis. Only after suspicion from the oral pathologist was staining for Treponema pallidum performed and found positive in both cases. Further medical examination confirmed the diagnosis of syphilis.
Case 1 was a man in his forties with an ulceration on the right dorsal surface of the tongue. As it had persisted for 3 months, and a biopsy was taken by his dentist. With positive immunohistochemical staining for Treponema a diagnosis of primary syphilis was suggested.
Case 2 was a man in his thirties. He was referred to an oral surgeon for diagnosis and treatment of multiple nodules with an erythematous halo in the hard palate. They were not tender on palpation but was bothersome and he had an unpleasant radiating feeling into the throat. Histologically, a number of leucocytes were found in the epithelium, but there was no PAS positive candida hyphae. The subepithelial connective tissue was heavy infiltrated by plasma cells as in syphilis. A positive immunohistochemical staining for Treponema was found.
Korresponderende forfatter: Tore Solheim, e-post: solheim@odont.uio.no
Akseptert for publisering 15.02.2022
Artikkelen er fagfellevurdert
Søland TM, Andersen E, Tingberg M, Farran M, Haugstvedt Å, Solheim T. Oral syfilis er en sykdom som tannleger bør kjenne til. Nor Tannlegeforen Tid; 2022: 132. 450–6.
MeSH søkeord: Syphilis; Cavity, oral; Pathology, oral; Histology; Case reports
